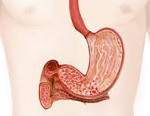
Гастростаз что это такое у детей
Гастропарез. Причины, симптомы, диагностика и лечение гастропареза.
1. Что такое гастропарез и его причины?
После еды желудок в норме опустошается через полтора-два часа. Но у людей с гастропарезом этот процесс занимает гораздо больше времени. Режим переваривания пищи меняется, и это может вызвать неприятные, а порой и очень серьезные симптомы. Одно из самых серьезных осложнений гастропареза – это безоар. Состояние, когда из-за гастропареза пища остается в желудке в течение очень долгого времени и формируется в жесткий комок, который застревает в желудке. Впрочем, настолько серьезной ситуация становится очень редко.
Причины гастропареза желудка
Гастропарез случается, когда нервы в области желудка повреждены или не работают по каким-то другим причинам. Диабет – одна из самых распространенных причин гастропареза. Другими факторами развития гастропареза могут быть некоторые расстройства нервной системы (болезнь Паркинсона и инсульт) и лекарства (такие как циклические антидепрессанты, антагонисты кальция, обезболивающие на основе опиатов). Гастропарез может стать следствием осложнений после хирургической операции на желудке.
2. Симптомы заболевания
Самыми распространенными симптомами гастропареза являются:
У человека с гастропарезом может эпизодически повышаться или понижаться уровень сахара в крови. И наоборот, у людей с диабетом, страдающих от проблем с верхними отделами пищеварительного тракта, можно подозревать наличие гастропарез. Контроль уровня сахара в крови может уменьшить симптомы гастропареза.
3. Диагностика гастропареза
Чтобы поставить диагноз гастропарез, врач проведет общий медицинский осмотр, спросит вас о симптомах, которые причиняют беспокойство. Кроме того, врач должен провести специальные обследования, чтобы проверить состояние желудка и пищеварительной системы и чтобы исключить другие возможные проблемы с ЖКТ. В число тестов для диагностики гастропареза входят:
4. Лечение болезни
В лечении гастропареза и облегчении его симптомов могут помочь некоторые вещи. Попробуйте, к примеру, следующее:
Измените свои привычки в еде. Питайтесь чаще, но маленькими порциями. Лучше заменить часть пищи на более жидкую – есть супы и другие не твердые продукты. Ешьте не позднее чем за 2-3 часа перед сном. Лучше отдавать предпочтение блюдам с низким содержанием белка и жира. И есть нужно медленно, не спеша.
Диабетикам рекомендуется носить с собой какие-то леденцы и другие продукты, которые быстро могут помочь при снижении уровня сахара в крови. Гастропарез может вызвать непредсказуемые изменения уровня сахара в крови. Поэтому чем лучше вы будете знать, как организм реагирует на эти колебания, тем лучше сможете контролировать свое состояние.
Применяются и некоторые лекарства для лечения гастропареза:
Изменения в питании и эти лекарства помогают в лечении гастропареза у большинства пациентов. Но если эта схема не работает, возможно, потребуется другой подход к лечению гастропареза. Иногда бывает достаточно заменить одно лекарство на другое или попробовать комбинацию нескольких препаратов. При тяжелом гастропарезе лечение может заключаться в хирургическом размещении питательной трубки в тонком кишечнике. Очень редко для лечения гастропареза используются процедуры, эффективность которых до конца не подтверждена – инъекции ботулинистического токсина (ботокса) в зону, отделяющую желудок от кишечника. И второй метод из этой категории – имплантация желудочного электрического стимулятора, который может ускорить работу желудка.
У ребенка текут слюни: что делать?
Время чтения: 5 мин.
В день у обычного человека вырабатывается от 500 мл до 2 000 мл слюны. Она играет важную роль в нашем организме: смачивает пищу, способствует пережевыванию и проглатыванию, увлажняет язык и губы во время разговора, способствует нормальной речи, очищает зубы и десны и поддерживает нормальную гигиену полости рта. Слюна регулирует кислотность в пищеводе (слюна имеет щелочной PH), разрушает микроорганизмы и очищает от токсических субстанций, усиливает восприятие вкуса, начинает переваривание углеводов (содержит для этого ферменты). Однако при некоторых заболеваниях количество слюны увеличивается и она вытекает изо рта, что, в свою очередь, доставляет дискомфорт.
Почему это случается и что с этим делать, разбираемся с Натальей Саввой — кандидатом медицинских наук, доцентом, директором Благотворительного фонда «Детский паллиатив» по научно-методической работе.
Что такое слюнотечение?
Вытекание слюны изо рта может возникать при:
Каждый ребенок имеет свою причину или сочетание данных факторов. Поэтому для подбора правильного лечения нужно выяснить, что лежит в основе слюнотечения у каждого ребенка индивидуально.
У здоровых детей бывает слюнотечение?
Обычно слюни текут у детей до года (пик приходится на 5-6 месяцев). Полностью это возрастная особенность исчезает к двум годам — к этому моменту у ребенка функционально созревает ротовая полость.
Кроме того, повышенное слюнообразование у детей возникает, когда у них растут зубы, они находятся в психоэмоциональном возбуждении, если их тошнит и рвет.
Слюнотечение может возникнуть из-за вкуса или запаха еды, специй, кислоты, приятных и неприятных физических и эмоциональных стимулов, а также в предвкушении еды или от страха боли.
Что может вызывать слюнотечение или усиливать его?
Причинами слюнотечения или его усиления могут стать:
Эти состояния могут вызывать или усиливать нарушение позиционирования (плохой контроль головы и шеи), проблемы с зубами и зубные конструкции, использование лекарственных препаратов (например, для лечения эпилепсии).
При каких заболеваниях повышается слюнотечение?
Есть заболевания, при которых слюнотечение усиливается: временно или хронически, в зависимости от того, можно ли вылечить причину слюнотечения.
Повышенное образование слюны и/или нарушение удержания слюны в полости рта возникает при:
Чем лечится слюнотечение?
Важно вовремя выявить и начать лечение причины слюнотечения, следить за гигиеной полости рта, регулярной чисткой зубов, снятием зубного налета. Желательно заменить препараты, вызывающие или усиливающие слюнотечение (только после консультации с врачом). Водите ребенка к стоматологу чаще — каждые 4-6 месяцев.
Физиотерапия улучшит смыкание челюстей и работу языка, разработает подвижность языка, его силу и расположение в ротовой полости, улучшит смыкания губ, особенно во время глотания. Также полезны позиционирование и разработка глотания (логопедический массаж).
Если у ребенка умеренное слюнотечение, нормальный или почти нормальный интеллект и высокая мотивация избавиться от слюнотечения, может помочь поведенческая или биофидбэк терапия. Правильность глотания отслеживается родителями или с помощью специальных компьютерных программ.
Чтобы слюна не раздражала кожу или при возникновении мацерации (набухание и сморщивание кожи от длительного контакта с водой) используйте барьерный крем или мазь.
Препараты начинают с минимальных доз и наращивают до максимальных осторожно в зависимости от клинического эффекта.
Фото Александры Глаголевой
Ботуллинотерапия используется для лечения мышечной спастики, например, при ДЦП. Лекарство блокирует нервные импульсы в мышцах, потовых и слюнных железах. При слюнотечении лекарство в условиях дневного стационара (круглосуточное наблюдение не требуется) под контролем УЗИ и местной анестезией вводится непосредственно в слюнную железу.
Терапия состоит из четырех уколов, которые ставят в подчелюстные и околоушные железы. В среднем слюноотделение уменьшается на 6 месяцев. Побочные эффекты минимальны, обычно проявляются в месте инъекции. Могут незначительно нарушиться речь и глотание.
Хирургическое лечение назначают детям старше 6 лет с профузным неконтролируемым слюнотечением (если консервативная терапия не имеет эффекта в течение 6 месяцев).
Есть разные виды хирургических операций для лечения слюнотечения (например, деиннервация слюнной железы, иссечение слюнной железы (например, подчелюстной), перевязка протока слюнной железы и др). Операция длится 60-90 минут, требует общего наркоза и круглосуточного пребывания в больнице в течение нескольких дней.
При иссечении слюнных желез есть высокий риск повреждения близлежащих нервов и паралича мускулатуры, которую этот нерв иннервирует. Побочные эффекты в ранний период после операции могут включать кровотечение, отек, инфекцию и нарушение глотания.
Осложнения слюнотечения
Слюнотечение – это косметический дефект. Он может привести к социальной изоляции и иметь очень тяжелые психологические последствия для ребенка и всей семьи. Слюнотечение может вызвать у ребенка эмоциональный и физический дискомфорт. Дети со слюнотечением могут промачивать не только собственные игрушки и книжки, но и вещи окружающих людей, что особенно негативно воспринимается в общественных местах и организованных детских коллективах. Сильное слюнотечение увеличивает нагрузку на родителей: нужно постоянно менять вещи и промакивать слюну.
Слюнотечение способствует распространению инфекции, потере жидкости и электролитов, в тяжелых случаях может стать причиной дегидратации (обезвоживания), ухудшения артикуляции и речи.
Как одевать ребенка с сильным слюнотечением?
Слюнявчики и шарфы
Если слюнотечение сильное, используйте непромокаемые слюнявчики (например, силиконовые с карманом для сбора слюны или двойные с непромокаемым нижним слоем). Более взрослому ребенку поверх слюнявчика можно надеть красивый впитывающий слюну цветной платок с узором (так промокание менее заметно). Запасите несколько платков одного цвета: так будет незаметна их замена (менять платки нужно часто, чтобы не размножались бактерии и вещи на пахли).
Жилеты
Если промокает одежда, менять ее часто неудобно: надевайте поверх одежды жилеты, которые легко снимать и менять по мере промокания. Можно использовать ткань для ветровок, чтобы жилетка промокала медленнее.
Липучки
Воротники и другие части одежды могут быть на липучках, которые быстро отстегиваются и позволяют быстро сменить одежду даже в общественных местах.
Создано с использованием гранта Благотворительного фонда «Абсолют-Помощь»
Использовано стоковое изображение от Depositphotos.
Гастродуоденит у детей
Гастродуоденит у детей – воспалительный процесс, захватывающий антральный отдел желудка и двенадцатиперстную кишку. Гастродуоденит у детей проявляется изжогой, тошнотой, снижением аппетита, болями в эпигастральной области после еды, ощущением распирания и тяжести, нарушением стула. Диагностика гастродуоденита у детей включает проведение ФГДС, теста на хеликобактер, дуоденального зондирования, по показаниям – рентгенологического исследования. Лечебная тактика при гастродуодените у детей предполагает назначение диеты, антацидных, антисекреторных, протективных препаратов, адсорбентов; физиотерапии.
Общие сведения
Причины
В большинстве случаев остальные эндо- и экзогенные факторы выступают в роли предрасполагающих к развитию гастродуоденита у детей, однако могут играть и первичную, основную роль.
Известно, что гастродуодениты часто возникают у детей, имеющих наследственную предрасположенность к заболеванию, а также сниженные компенсаторно-приспособительные возможности вследствие перенесенных инфекционных и соматических болезней. Группу риска по развитию гастродуоденита составляют дети, рожденные в результате патологического течения беременности и родов, рано переведенные на искусственное вскармливание, имеющие отягощенный аллергический анамнез (пищевая аллергия, отек Квинке, атопический дерматит).
Среди эндогенных факторов, способствующих развитию гастродуоденита у детей, велика роль патологии других органов пищеварения (холецистита, панкреатита, гепатита, энтероколита, дисбактериоза кишечника), эндокринной системы (сахарного диабета, надпочечниковой недостаточности и др.), хронической очаговой инфекции (кариеса зубов, гингивита, хронического тонзиллита и др.), паразитарной инвазии (гельминтозов, лямблиоза). К причинам внутреннего порядка также следует отнести повышенное кислотообразование, уменьшение образования слизи, нарушение гормональной регуляции желудочной секреции.
В ряду экзогенных причин гастродуоденита у детей выделяют пищевые токсикоинфекции, регулярное нарушение качества и режима питания: употребление продуктов, раздражающих слизистую оболочку, перекусы всухомятку, плохое пережевывание пищи, однообразный характер питания, редкие приемы пищи, неравномерность интервалов между ними и пр. Нередко к развитию гастродуоденита у детей приводит длительный прием лекарств (антибиотиков, НПВС, глюкокортикоидов и т.д.).
Пик заболеваемости гастродуоденитом у детей приходится на школьные годы, что позволяет назвать в числе триггерных факторов повышенные психоэмоциональные нагрузки и стрессы, связанные с учебной деятельностью.
Классификация
Единой классификации гастродуоденитов у детей в педиатрии не разработано. Наиболее важным представляется выделение форм гастродуоденита у детей с учетом клинического течения, этиологии, механизма развития, морфологических изменений. В зависимости от причин гастродуодениты у детей подразделяются на экзогенные (первичные) и эндогенные (вторичные).
На основании длительности заболевания и выраженности симптоматики гастродуоденит у детей может быть острым и хроническим. В своем течении хронический гастродуоденит у детей проходит фазы обострения, неполной клинической ремиссии, клинической ремиссии и клинико-эндоскопической ремиссии. Характер течения гастродуоденита у детей может быть латентным, монотонным и рецидивирующим.
Эндоскопия у детей позволяет выявить следующие формы гастродуоденита: поверхностный, гипертрофический, эрозивный, геморрагический, субатрофический (атрофический) и смешанный.
Симптомы гастродуоденита у детей
Клинические проявления гастродуоденита у ребенка схожи с симптомами гастрита. К общим неспецифическим признакам относятся слабость, нарушение сна, головные боли, утомляемость. У детей с гастродуоденитом часто отмечается наличие вегето-сосудистой дистонии.
Наиболее частым и характерным локальным симптомом гастродуоденита у детей являются ноющие боли в эпигастральной или пилородуоденальной области. В периоды обострения боли становятся схваткообразными, нередко иррадиируют в подреберье и околопупочную область. Обычно боли усиливаются через 1-2 ч после еды, на голодный желудок, ночью и купируются после приема антацидов или пищи.
Болевой синдром у детей с гастродуоденитом часто сопровождается ощущениями распирания и тяжести в области желудка, горькой отрыжкой, изжогой, тошнотой и рвотой, гиперсаливацией, нарушением аппетита, неустойчивым стулом (сменой запоров и диареи).
Иногда вегетативные кризы у детей протекают по типу демпинг-синдрома с внезапной сонливостью, слабостью, тахикардией, потливостью, усиленной перистальтикой кишечника, возникающими через 2-3 часа после приема пищи. В случае длительных перерывов между приемами пищи, возможно развитие гипогликемии: появляется мышечная слабость, дрожь в теле, повышенный аппетит.
Обострения хронического гастродуоденита у детей обычно возникают весной и осенью вследствие погрешностей в диете, повышенных школьных нагрузок, стрессовых ситуаций, инфекционных и соматических заболеваний. Гастродуоденит у детей может осложняться язвенной болезнью, панкреатитом, холециститом.
Диагностика
После первичной консультации педиатра дети с подозрением на гастродуоденит направляются на обследование к детскому гастроэнтерологу. При осмотре ребенка выявляется бледность кожных покровов, «синяки» под глазами, снижение массы тела, неэластичность кожи, иногда – выпадение волос и ломкость ногтей. Поверхность языка покрыта беловато-желтым налетом, на котором видны отпечатки зубов.
В общем анализе крови часто обнаруживается умеренная анемия. У детей с гастродуоденитом необходимо исключить наличие паразитарной инвазии, для чего проводится анализ кала на яйца гельминтов и лямблии. Ценные сведения может дать исследование копрограммы и кала на дисбактериоз.
Решающая роль в выявлении гастродуоденита у детей, его формы и стадии клинического течения принадлежит фиброгастродуоденоскопии. Для оценки степени воспалительных и дистрофических процессов производится эндоскопическая биопсия и морфологическое исследование биоптата. Для выявления хеликобактериоза выполняется дыхательный тест, ПЦР-диагностика хеликобактер, определение хеликобактер в кале методом ИФА.
С целью оценки секреторной функции желудка и двенадцатиперстной кишки производится внутрижелудочная рН-метрия и дуоденальное зондирование с исследованием дуоденального содержимого. О состоянии моторной функции позволяют судить антродуоденальная манометрия, электрогастрография, УЗИ желудка и органов брюшной полости. Для оценки эвакуаторной функции может выполняться рентгенография желудка.
Дети с гастродуоденитом наряду с обследованием у гастроэнтеролога должны быть проконсультированы детским отоларингологом, детским стоматологом, детским аллергологом-иммунологом.
Лечение гастродуоденита у детей
Обязательной составной частью лечения гастродуоденита у детей является соблюдение диеты. Рекомендуется дробное питание (5-6 раз в день); употребление паровых, запеченных или отварных блюд; исключение мясных и крепких овощных бульонов, жирных сортов рыбы и мяса, грибов, жареных, копченых, консервированных продуктов. Детям показан физический и психологический покой, при обострении гастродуоденита – постельный режим.
Фармакотерапия гастродуоденита у детей проводится антацидными средствами при повышенной кислотопродукции, антисекреторными препаратами (ранитидин, омепразол), антирефлюксными лекарственными средствами (метоклопрамид, домперидон), протективными препаратами (сукральфат, висмута субцитрат, фолиевая кислота), адсорбентами (диоктаэдрический смектит, гидрогель метилкремниевой кислоты).
Антихеликобактерная терапия при гастродуодените у детей проводится препаратами висмута в сочетании с антибактериальными препаратами (амоксициллин + метронидазол).
В период ремиссии гастродуоденита у детей рекомендуется фитотерапия, курсы минеральных вод и витаминотерапии, физиолечение (электрофорез, индуктотермия, лазеротерапия, УВЧ, диадинамотерапия, гидротерапия и др.), санаторно-курортное лечение.
Прогноз и профилактика
Больные с гастродуоденитом находятся на диспансерном наблюдении гастроэнтеролога, ежегодно проходят контрольные исследования ФГДС и УЗИ брюшной полости. Хронические формы гастродуоденита у детей часто рецидивируют, с трудом поддаются лечению, служат неблагоприятным фоном для развития гастродуоденальной патологии во взрослом возрасте.
Профилактика гастродуоденита у детей основана на соблюдении принципов возрастного питания, исключении психо-эмоциональных перегрузок, рациональном чередовании двигательной активности и умственного труда, санации очагов хронической инфекции, правильном лечении и реабилитации детей с заболеваниями ЖКТ.
Гастроптоз
Гастроптоз – это опущение желудка, сопровождающееся его удлинением и гипотонией. На ранних стадиях может никак не проявляться, а на более поздних пациента начинают беспокоить боли после еды (особенно в вертикальном положении), при физических нагрузках и беге. Гастроптоз часто сопровождается опущением других внутренних органов, тогда присоединяется соответствующая симптоматика. Основной метод диагностики – гастрография с введением контрастного вещества, позволяющая выявить и определить степень опущения желудка. В терапии основное место занимают лечебная физкультура и физиотерапия, медикаментозные препараты назначаются только в качестве симптоматического лечения.
МКБ-10
Общие сведения
Причины гастроптоза
Причинами возникновения врожденной патологии являются особенности строения организма – астенический тип телосложения, высокий рост, врождённая слабость связочного аппарата. Зачастую опущение дистальных отделов желудка обусловлено удлинением брыжейки толстого кишечника, объединённой со связочным аппаратом желудка. Из-за слишком длинной брыжейки кишечник опускается вниз и тянет за собой желудок. Обычно врождённый гастроптоз сопровождается рядом внешних особенностей: высокий рост, длинные конечности и пальцы, узкая грудная клетка, дефицит веса.
Приобретённый гастроптоз может возникать по разным причинам: при быстрой и значительной потере веса, удалении больших опухолей брюшной полости, устранении длительно существовавшего асцита. Гастроптоз часто выявляется у женщин в послеродовом периоде – во время беременности мышцы живота и связки внутренних органов растягиваются и уже не могут удерживать органы на положенных местах. При тяжёлых заболеваниях, сопровождающихся кахексией, опускаются все внутренние органы, в том числе и желудок.
Большое значение для развития гастроптоза имеет состояние диафрагмы. При поражении легких (большие опухоли, массивный плеврит) диафрагма опускается вниз, давление в брюшной полости повышается. Эти факторы влияют на положение желудка, провоцируя гастроптоз.
Симптомы гастроптоза
Клиническая картина гастроптоза зависит от степени опущения органа: при 1-й степени дно желудка находится на два-три сантиметра выше линии, соединяющей верхние точки подвздошных костей; при 2-й степени дно желудка совпадает с этой линией; при 3-й степени желудок опускается ниже гребешковой линии.
Чаще всего на начальных стадиях гастроптоза пациента ничего не беспокоит. Яркая клиника возникает при значительном опущении желудка. Больной предъявляет жалобы на боли в животе, возникающие после еды, при физических нагрузках, особенно при беге и прыжках. Болезненность связана с растяжением желудка, нарушением продвижения пищевых масс по ЖКТ. Боль тупая, ноющая, может иррадиировать в область сердца. Патогномоничным симптомом является исчезновение болезненности в горизонтальном положении, при подтягивании живота вверх.
Клиника заболевания обусловлена не только гастроптозом, но и сопутствующим поражением других органов. При значительном опущении желудка возникает перегиб 12-перстной кишки, продвижение пищи из желудка в кишечник затрудняется. В связи с этим возникают тошнота, отрыжка, запоры. Гастроптоз может сочетаться с опущением других органов брюшной полости (энтероптозом, гепатоптозом), тогда присоединяется клиника поражения этих органов.
Диагностика
В ходе консультации гастроэнтеролога можно гастроптоз по ряду внешних признаков. При осмотре обращает на себя внимание недостаток веса, дряблость передней брюшной стенки, провисание живота. Пациенты с гастроптозом обычно астеничны, жалуются на усталость и утомляемость. При пальпации живота можно выявить смещение границ желудка вниз, иногда дно желудка определяется в малом тазу.
Эзофагогастродуоденоскопия определяет расширение полости желудка, снижение перистальтики. При гастроптозе желудок удлиняется, занимает вертикальное положение (в норме этот орган имеет форму рыболовного крючка). Обзорная рентгенография органов брюшной полости может не выявить гастроптоз, но рентгенография желудка с контрастированием дает возможность установить точный диагноз. При этом обследовании фиксируется расширение и удлинение желудка, изменение его нормального положения, снижение моторики.
Введенный контраст не задерживается стенками желудка, как бы проваливается в нижнюю его часть и скапливается там. Эвакуация содержимого желудка значительно замедлена, моторика снижена. Подтвердить гипотонию желудка позволяет электрогастрография (ЭГГ) – в этом случае регистрируется снижение электрической активности желудка. УЗИ органов брюшной полости информативно только при наличии патологических изменений со стороны других органов брюшной полости.
Лечение гастроптоза
Специалисты в области клинической гастроэнтерологии пока не располагает эффективными оперативными методиками лечения заболевания. Связано это с тем, что при операции не устраняется причина развития гастроптоза, а без соблюдения специальной диеты и умеренных физических нагрузок рецидив наступает практически всегда. В то же время, правильный режим питания, поддержание хорошей физической формы и занятия лечебной физкультурой позволяют добиться восстановления размеров, положения и моторики желудка без операции.
Питаться при гастроптозе следует часто, маленькими порциями, исключив перерастяжение желудка. После еды рекомендуется сохранять горизонтальное положение в течение часа-полутора. Диетолог должен подобрать оптимальное лечебное питание для пациента. Целью диетотерапии является восстановление нормальной массы тела, обеспечение организма достаточным количеством питательных веществ, витаминов и микроэлементов. Для профилактики рецидивов заболевания пациенту нужно выработать правильные пищевые привычки – следовать им необходимо всю оставшуюся жизнь.
Для больных гастроптозом постельный режим и недостаточная активность противопоказаны, они провоцируют прогрессирование заболевания. Для улучшения состояния рекомендуется лечебная физкультура под началом грамотного методиста. Упражнения делают лёжа, с приподнятыми ногами – в такой позе желудок занимает физиологичное положение. Гимнастика должна быть направлена на укрепление брюшного пресса и стабилизирующих мышц туловища. Под руководством врача ЛФК пациент изучает все необходимые упражнения для последующего выполнения их в домашних условиях. Гимнастике требуется уделять достаточно времени ежедневно, ведь только в этом случае восстановится положение всех внутренних органов. При гастроптозе запрещены повышенные нагрузки, поднятие тяжестей.
Большое значение для выздоровления имеет и массаж – в начале лечения он должен выполняться специалистом, по мере выздоровления можно переходить на самомассаж. После завершения комплекса упражнений необходимо аккуратно массировать живот круговыми движениями в течение нескольких минут. Больным с выраженным гастроптозом рекомендуется ношение бандажа – надевается он в положении лёжа, его верхний край не должен быть выше самой выступающей точки живота.
Симптоматическое лечение при гастроптозе направлено на восстановление нормального функционирования пищеварительного тракта. При запорах назначают слабительные средства, в диету включают большое количество клетчатки. Сниженный аппетит можно восстановить с помощью траволечения. Хороший эффект оказывают физиотерапевтические процедуры, санаторно-курортное лечение (минеральные ванны, лечебные души, плавание).
Прогноз и профилактика
Прогноз при гастроптозе благоприятный. Профилактика заболевания заключается в раннем приучении детей к умеренным физическим нагрузкам: гимнастике, плаванию, групповым видам спорта. В подготовку к беременности следует обязательно включить укрепление мышц брюшного пресса; а во время беременности носить специальный бандаж. Необходимо исключить выраженные физические нагрузки. Если работа пациента связана с поднятием тяжестей, следует решить вопрос о переводе на более лёгкий труд.