Генерализованный остеоартроз что это такое
Первичный генерализованный остеоартроз. Признаки и лечение
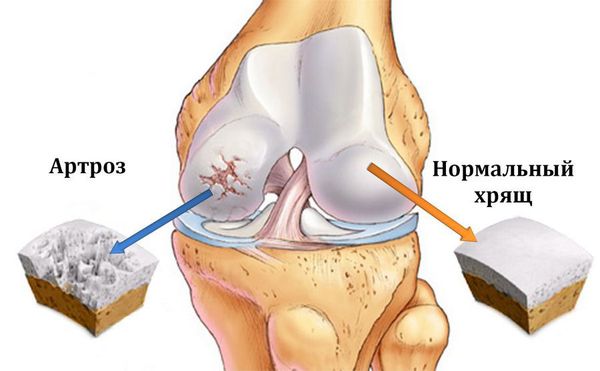
Остеоартроз, или болезнь Келлгрена, – заболевание суставного хряща, при котором прогрессирует сильное поражение суставов. Если заболевание затронуло всю суставную поверхность, остеоартроз становится генерализованным.
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
Несвоевременная постановка диагноза и стремительное развитие заболевания приводят к его переходу ко вторичному генерализованному остеоартрозу. Он также может возникнуть на фоне уже имеющихся артрита, дисплазии суставов и гипотериоза. Данная патология приводит к полному разрушению хряща.
Симптомы
Первичные проявления болезни Келлгена очень схожи с другими заболеваниями суставов, что затрудняет точную постановку диагноза. К первым признакам относятся боль в суставах при движениях и нагрузках, «хруст» при сгибании, скованность.
Более специфические признаки, характерные для продолжительной стадии:
При обнаружении неприятных симптомов необходимо немедленно обратиться к врачу. Ранняя диагностика позволит как можно скорее поставить правильный диагноз и начать своевременное лечение. Анализы крови и мочи могут отразить лишь начало воспалительного процесса в организме. Патологию же может показать только рентген, УЗИ, КТ и МРТ.
Эффективнее всего применение комплексного лечения с применением лекарств и народной медицины. В ряде случаев необходимо проведение операции.
Медикаментозное лечение
В первую очередь лекарства направлены на снятие боли. Наиболее известными анальгетиками признаны анальгин и парацетамол. Их применение должно проходить только под контролем врача. Анальгин принимается в количестве не более трёх таблеток в сутки, так как передозировка может вызвать судороги и нарушения сознания. Парацетамол выпускается в разных формах, поэтому дозировка составляется врачом индивидуально.
Негормональные противовоспалительные препараты не менее важны при лечении первичного генерализованного остеоартроза. К таковым относятся:
Гормональные инъекции кортикостероидами (гидрокортизоном, метипредом, преднизолоном) в непосредственно повреждённый сустав проводятся при усилении боли и увеличении области мягких тканей вокруг сустава. Не применяются в течение длительного периода.
Народная медицина
Любители нетрадиционной медицины могут попробовать:
Такие методы лечения, как массаж, солевые и грязевые ванны, физиотерапия и иглоукалывание являются отличным дополнением к основному комплексу лечения.
Хирургическое вмешательство
Если применение лекарственных препаратов и других мер не привело к улучшению состояния пациента, лечащий врач вынужден прибегнуть к оперативному вмешательству. Несвоевременное обнаружение генерализованного остеоартроза также является поводом для проведения операции, вследствие неэффективности вышеперечисленных методов для поздних стадий. Существует несколько разновидностей операций на суставах:
Профилактика
Врождённый первичный генерализованный остеоартроз невозможно вылечить, но вполне реально контролировать. Приём лекарств и лечебная гимнастика предотвращают дальнейшее течение болезни и на поздних стадиях.
Что такое остеоартроз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Фомичев А. А., травматолога со стажем в 8 лет.
Определение болезни. Причины заболевания
Остеоартроз (артроз) — заболевание суставов, характеризующееся дегенеративным изменением покрывающего кость хряща, проще говоря, его разрушением.
Подавляющее число поражаемых суставов — это коленный, тазобедренный, плечевой и первый плюсне-фаланговый. Поражение других суставов встречается намного реже и часто является вторичным. Остеоартроз поражает 12% трудоспособного населения только европейской части Российской Федерации, причем в последние годы вызванная им нетрудоспособность выросла в 2 раза. [1]
Как и у любого заболевания, у остеоартроза также имеются факторы риска его развития, которые и сегодня активно изучаются, и список ежегодно расширяется. [5] Основными принято считать:
— нарушения обмена веществ;
— повышенный вес тела;
— неполноценное и нерегулярное питание;
— артрит (воспалительный процесс в суставе);
— очаги хронической инфекции или воспаления (например, хронический тонзиллит).
— варикозное расширение вен нижних конечностей.
Симптомы остеоартроза
Общие симптомы артроза включают:
Суставная боль редко бывает острой, чаще ноющего или тупого характера, как правило, прекращающаяся во время покоя. Симптомы часто носят волнообразный характер, могут возникать и прекращаться без попыток лечения. Они могут быть незначительными, умеренными или тяжелыми. Жалобы при остеоартрозе могут оставаться примерно одинаковыми в течение многих лет, но со временем прогрессируют, и состояние ухудшается. Незначительные и умеренные симптомы возможно контролировать на одном уровне, а вот тяжелое течение заболевания может привести к хронической боли, неспособности выполнять ежедневные бытовые действия, что влечет за собой и потерю трудоспособности, вплоть до инвалидизации.
Патогенез остеоартроза
Классификация и стадии развития остеоартроза
Разделяют заболевание на 2 большие группы: первичный (или идиопатический) и вторичный. Первая группа развивается в результате либо неясной причины, либо в результате возрастных изменений. Вторая характеризуется четкими причинами и развивается в результате их патологического процесса (например, на фоне туберкулеза, рассекающего остеохондрита, субхондрального некроза и т.д.)
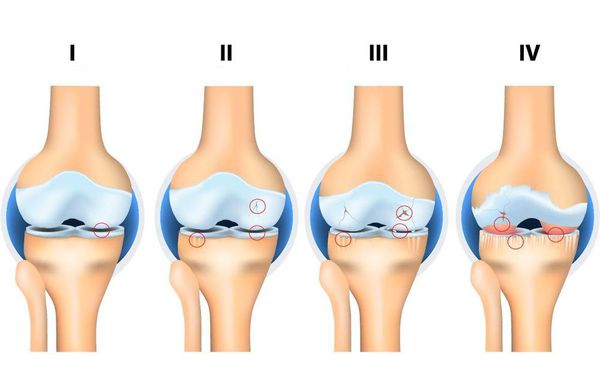
Независимо от причин, которые явились фактором развития остеоартроза, различаются 4 стадии его развития:
1 стадия: твердые структуры сустава в процесс разрушения не вовлекаются, имеются начальные изменения в его мягких структурах и в составе суставной жидкости (которая является питательной средой и снижающей трение сустава), происходит нарушение питания сустава.
2 стадия: сопровождается «запуском» механизма разрушения твердых структур сустава, образуются краевые твердые образования (экзостозы, остеофиты). Умеренные жалобы на изменения в объеме движений.
3 стадия: сопровождается сужением суставного просвета, выраженным разрушением нагружаемой поверхности с образованием костно-хрящевых дефектов, выраженным ограничением движений, постоянным чувством «хруста» при движении, начальными изменениями оси конечности.
4 стадия: тяжелая, при которой движения выраженно ограничены в суставе вплоть до полного его отсутствия (анкилоз), выраженным воспалительным процессом, его деформацией, образованием костных дефектов (в результате полного отсутствия хрящевого покрова).
Осложнения остеоартроза
Без лечения любое заболевание дает осложнения, и артроз не исключение. Если это первичная форма, то к основным осложнениям относятся:
Если это вторичная форма, то осложнения зависят от процесса, вызвавшего развитие артроза. Например, это может привести к остеопорозу, хроническому заболеванию, которое характеризуется прогрессирующим нарушением обмена веществ в костной ткани. Вследствие этого кости становятся хрупкими, нарушается их питание, в итоге остеоартроз осложняется угрозой внутрисуставных переломов. Поэтому так важно обратиться к врачу своевременно. Как писал выдающийся русский хирург Н.И.Пирогов: «Будущее принадлежит медицине профилактической».
Диагностика остеоартроза
Диагностика артроза часто начинается с врача (как правило, это травматолог-ортопед) медицинской помощи первого звена (поликлиники), где выполняется клинический осмотр и интерпретируются данные обследования (КТ, МРТ, рентгенограммы и т.п.), чтобы определить степень и тип остеоартроза. Диагностика и постановка диагноза обычно не вызывают затруднений. Если диагноз неясен или врач предполагает вторичное развитие заболевания, то для уточнения пациент направляется к врачам других специальностей (например, ревматологу). Поставить степень артроза без результатов обследования очень затруднительно. Важным для постановки диагноза и определения тактики лечения является также история заболевания, способы и попытки лечения, так как перед врачом часто стоит сложная задача дифференциальной диагностики (например, симптомы артроза и артрита часто совпадают).
Лечение остеоартроза
На начальных стадиях остеоартроз поддается консервативному лечению при условии комплексного подхода. Лечение требует длительного времени и преследует основную цель: либо остановить процесс разрушения на той стадии, на которой начато лечение, либо этот процесс замедлить. Комплекс включает в себя медикаментозное и немедикаментозное лечение, в который входят курсы ЛФК (лечебной физкультуры и гимнастика), физиотерапия (чаще это фонофорез и магнитотерапия), плавание, противовоспалительная терапия (либо прием внутрь, либо местно в виде гелей или крема), хондропротективной терапии (прием препаратов на основе хондроитина сульфата и глюкозамина) и внутрисуставных инъекций (это могут быть как гомеопатические препараты, так и препараты гиалуроновой кислоты). Хондропротекторы до сих пор применяются врачами-травматологами-ортопедами на территории РФ и СНГ, их назначают курсами внутрь, однако результаты последних научных исследований западных стран опровергают положительное действие в сравнении с эффектом плацебо. [2] При выраженных симптомах и тяжелых стадиях консервативное лечение становится неэффективным, что ставит на первое место лечение оперативное. Учитывая показания, это может быть как малоинвазивное лечение — артроскопия, так и эндопротезирование. При артроскопии (эндоскопии сустава) выполняется его санация под контролем видео-оптики, производится удаление экзостозов (при возможности) и повреждения мягких структур, что при таких стадиях наблюдается достаточно часто. Однако в последнее время пользу от такого вида вмешательства при остеоартрозе все чаще стали ставить под сомнение, так как оно не имеет должного эффекта при хронической боли, [3] а в ряде случаев и может нанести значительный вред при некачественном выполнении. [4]
Эндопротезирование – технически сложная и тяжелая операция, цель которой — создать искусственный, полностью новый сустав. Требует четких показаний и определения рисков при наличии противопоказаний. Сегодня успешно используются эндопротезы для коленного, тазобедренного и плечевого суставов. Дальнейшее амбулаторное наблюдение врачом снижает риски и сроки реабилитации, улучшает качество и эффективность выполненной операции.
Прогноз. Профилактика
Прогнозирование зависит от своевременного обращения к врачу-травматологу-ортопеду и начала комплекса лечения. В плане ликвидации морфологических изменений при остеоартрозе прогноз неблагоприятный, так как полностью восстановить хрящевую структуру сустава невозможно. В пожилом возрасте течение заболевания более тяжелое, чем в молодом. Однако при своевременном обращении к врачу и соблюдении всех рекомендаций можно добиться устранения всех жалоб и восстановить полноценную двигательную функцию сустава.
Остеоартроз: причины, симптомы, лечение
Остеоартроз: что это?
Боль в суставах – это одна из наиболее частых причин обращения к врачу, особенно среди пациентов в возрасте 50 лет и старше. Во многих случаях боль, тугоподвижность и деформация суставов вызваны дегенеративно-дистрофическими изменениями суставных тканей или остеоартрозом. Многие не связанные с медициной люди путают этот термин с артритом. Но это два совершенно разных заболевания.
Остеоартрозом называется невоспалительное заболевание, характеризующееся разрушением хрящевой ткани. Повреждение хряща приводит к болезненности, отеку и тугоподвижности суставов. Остеоартроз может поражать любые суставы, но чаще всего страдают локти, запястья, колени и бедренные суставы. Заболеванию больше подвержены люди старше 50 лет, чаще женщины. Болезнь начинается постепенно и со временем прогрессирует. Но есть способы, которые помогают предотвратить или минимизировать боль, а также сохранить мобильность.
Симптомы остеоартроза
Симптомы заболевания не проявляются внезапно, а носят прогрессирующий характер. К ним относятся:
Боль, снижение подвижности, побочные эффекты от лекарств и другие факторы, связанные с остеоартритом, могут привести к негативным последствиям для здоровья:
Причины появления остеоартроза
Как лечить остеоартроз?
Основная цель лечения – сохранение и, по возможности, улучшение функции суставов, а также облегчение симптомов. Многие пациенты не знают, какой врач лечит остеоартроз. Сначала нужно обратиться к своему семейному доктору. После первичной диагностики он или назначит лечение, или направит вас к специалисту узкого профиля – ортопеду, ревматологу, артрологу.
Остеоартроз
Общая информация
Краткое описание
Общероссийская общественная организация «Ассоциация ревматологов России»
Федеральные клинические рекомендации по диагностике и лечению остеоартроза
МКБ-10: М15–М19 Артрозы
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Выделяют две основные формы остеоартроза: первичный (идиопатический) и вторичный, возникающий на фоне различных заболеваний.
| Первичный (идиопатический) | Локализованный (поражение менее 3 суставов) — Суставы кистей — Суставы стоп — Коленные суставы — Тазобедренные суставы — Позвоночник — Другие суставы Генерализованный (поражение 3 групп суставов и более) — Эрозивный |
| Вторичный | — Посттравматический — Врождённые, приобретённые, эндемические заболевания (болезнь Пертеса, синдром гипермобильности и др.) |
— Метаболические болезни ( охроноз, гемохроматоз, болезнь Вильсона—Коновалова, болезнь Гоше)
— Эндокринопатии ( акромегалия, гиперпаратиреоз, сахарный диабет, гипотиреоз)
— Болезнь отложения кальция (пирофосфат кальция, гидроксиапатит)
— Невропатии (болезнь Шарко)
— Другие заболевания (остеонекроз, ревматоидный артрит, болезнь Педжета и др.)
Диагностика
Диагностика
Диагноз ОА устанавливается на основании жалоб и анамнестических данных больного, клинико-инструментального исследования и исключения других заболеваний. Важным фактором диагностики является тщательный сбор анамнеза, позволяющий выделить определенные причины (факторы риска) развития ОА.
Факторы риска, связанные с развитием ОА
| Факторы | Описание |
| Системные | Возраст |
| Пол | |
| Раса | |
| Гормональный статус | |
| Генетические факторы | |
| Минеральная плотность кости | |
| Витамин Д | |
| Локальные | Предшествующее повреждение сустава |
| Слабость мышц | |
| Неправильная ось сустава | |
| Гипермобильность | |
| Внешние факторы | Ожирение |
| Избыточная нагрузка суставов | |
| Спортивная физическая нагрузка | |
| Профессиональные факторы |
Клиническая картина
Чаще в процесс вовлекаются суставы, подвергающиеся большой нагрузке (коленные, тазобедренные), мелкие суставы кистей (дистальные и проксимальные межфаланговые суставы, первый пястно-запястный сустав) и позвоночник. Большое значение имеет поражение тазобедренных и коленных суставов, являющееся основной причиной снижения качества жизни и инвалидизации больных, страдающих ОА.
Клиническая картина ОА включает три основных симптома: боль, крепитацию и увеличение объёмов суставов.
Характер болей разнообразный, но, как правило, механический, т.е. боли усиливаются при физической активности и ослабевают в покое. О наличии воспалительного компонента в происхождении болей может свидетельствовать внезапное без видимых причин их усиление, появление ночных болей, утренней скованности (чувство вязкости, геля в поражённом суставе), припухлости сустава (признак вторичного сино-вита). Иногда интенсивность боли меняется в зависимости от погодных условий (усиливается в холодное время года и при высокой влажности) и атмосферного давления, оказывающего влияние на давление в полости сустава. Гонартроз и коксартроз имеют определённые клинические особенности:
— При поражении коленного сустава боли возникают при ходьбе (особенно при спуске по лестнице), локализуются по передней и внутренней поверхностям коленного сустава и усиливаются при сгибании, наблюдается слабость и атрофия четырехглавой мышцы, определяется болезненность при пальпации проекции суставной щели и/или периартикулярных областей (область «гусиной лапки»). У 30—50% больных развивается деформация коленного сустава с отклонением его кнаружи (genu varum), нестабильность сустава.
— При поражении тазобедренного сустава в начале заболевания боли локализуются не в области бедра, а в колене, паху, ягодице, усиливаются при ходьбе, стихают в покое, определяется ограничение и болезненность при внутренней ротации сустава в согнутом положении. Наблюдается атрофия ягодичных мышц, болезненность при пальпации паховой области латеральнее места пульсации бедренной артерии, укорочение ноги.
• Увеличение объёма сустава чаще происходит за счёт пролиферативных изменений (остеофитов), но может быть и следствием отёка околосуставных тканей. Особенно характерно образование узелков в области дистальных (узелки Гебердена) и проксимальных (узелки Бушара) меж-фаланговых суставов кистей. Выраженная припухлость и локальное повышение температуры над суставами возникает редко, но может появляться при развитии вторичного синовита. Постепенно развиваются деформации конечностей (варусная деформация коленных суставов, «квадратная» кисть, узелки Гебердена и Бушара соответственно в дистальных и проксимальных межфаланговых суставах кистей).
В отличие от воспалительных заболеваний суставов внесуставные проявления при ОА не наблюдают.
Лабораторные исследования
Патогномоничных для ОА лабораторных признаков не существует. Тем не менее, лабораторные исследования следует проводить в целях:
— Дифференциального диагноза (при ОА отсутствуют воспалительные изменения в клиническом анализе крови, не обнаруживают РФ, концентрация мочевой кислоты в сыворотке крови соответствует норме).
— Перед началом лечения (общий анализ крови и мочи, креатинин сыворотки крови, сывороточные трансаминазы) с целью выявления возможных противопоказаний для назначения ЛС.
— Для выявления воспаления необходимо исследовать СОЭ и С-реактивный протеин. Умеренное повышение характерно для вторичного синовита на фоне ОА. Выраженное повышение свидетельствует о другом заболевании.
— Исследование синовиальной жидкости следует проводить только при наличии синовита в целях дифференциального диагноза. Для ОА характерен невоспалительный характер синовиальной жидкости: прозрачная или слегка мутная, вязкая, с концентрацией лейкоцитов менее 2000/мм3.
Инструментальные исследования
Рентгенологическое исследование — наиболее достоверный метод диагностики ОА, который выявляет сужение суставной щели, краевые остеофиты и заострение мыщелков большеберцовой кости, субхондральный склероз.
При подозрении на ОА коленных суставов рентгеновский снимок делается в передне-задней и боковой проекциях в положении стоя, для исследования пателло-феморального сустава – снимок в боковой проекции при сгибании (В).
При подозрении на ОА тазобедренного сустава необходимо проводить рентгенологическое исследование костей таза с захватом обоих тазобедренных суставов (уровень С).
Классификация рентгенологических изменений при остеоартрите Келлгрена и Лоуренса (1957)
| 0 | Изменения отсутствуют |
| I | Сомнительные рентгенологические признаки |
| II | Минимальные изменения (небольшое сужение суставной щели, единичные остеофиты) |
| III | Умеренные проявления (умеренное сужение суставной щели, множественные остеофиты) |
| IV | Выраженные изменения (суставная щель почти не прослеживается, выявляются грубые остеофиты) |
Показания к проведению рентгенографического исследования коленных суставов при первом обращении пациента
‒ Молодой возраст
‒ Травма, предшествовавшая появлению боли в суставе (для исключения перелома)
‒ Значительный выпот с выраженной дефигурацией сустава, особенно при поражении одного сустава
‒ Выраженное уменьшение объема движений в суставе
‒ Интенсивная боль в суставе, даже в случае, если диагноз ОА ранее был установлен
‒ Планируемая консультация ортопеда
‒ Неэффективность адекватной консервативной терапии
Повторное рентгенологическое исследование суставов при ОА должно использоваться только в клинических целях. Повторное рентгенологическое исследование суставов при ОА проводится при подозрении на присоединение новой патологии или планируемое хирургическое вмешательство на суставе(при направлении на консультацию к ортопеду).
Диагностические критерии
Таблица . Классификационные критерии остеоартроза (Альтман и др., 1991)
| Клинические | Клинические, лабораторные, рентгенологические |
| Коленные суставы | |
| 1. Боль | 1. Боль |
| и | и |
| 2а. Крепитация | 2. Остеофиты |
| 2б. Утренняя скованность | или |
| 2в. Возраст | 3а. Синовиальная жидкость, характерная для ОА (или возраст |
| или | |
| 3а. Крепитация | 3б. Утренняя скованность |
| 3б. Утренняя скованность | 3в. Крепитация |
| 3в. Костные разрастания | |
| или | |
| 4а. Отсутствие крепитации | |
| 4б. Костные разрастания | |
| Чувствительность 89% | Чувствительность 94% |
| Специфичность 88% | Специфичность 88% |
| Тазобедренные суставы | |
| 1. Боль | 1. Боль |
| и | и не менее 2-х из 3 критериев |
| 2а. Внутренняя ротация | 2а. СОЭ |
| 2б. СОЭ 115°) | 2б. Остеофиты |
| или | 2в. Сужение суставной щели |
| 3а. Внутренняя ротация 50 лет 3г. Боль при внутренней ротации | |
| Чувствительность 86% | Чувствительность 89% |
| Специфичность 75% | Специфичность 91% |
| Суставы кистей | |
| 1. Боль продолжительная или скованность 2. Костные разрастания 2-х и более суставов из 10 оцениваемых* 3. Менее 2 припухших пястно-фаланговых суставов 4а. Костные разрастания, включающие 2 и более дистальных межфаланговых сустава** (2-й и 3-й дистальные межфаланговые суставы могут приниматься во внимание в двух критериях: 2 и 4а) | |
| или | |
| 4б. Деформация одного и более суставов из 10 оцениваемых* | |
| Чувствительность 93% Специфичность 91% | |
Примечания. * — 2-й и 3-й дистальные межфаланговые суставы; 2-й и 3-й проксимальные межфаланговые суставы; 1-й запястно-пястный сустав обеих кистей. ** — 2-й и 3-й дистальные межфаланговые суставы могут приниматься во внимание в двух критериях: 2 и 4а
Дифференциальный диагноз
Диагностика ОА с учётом диагностических критериев трудностей не вызывает. Тем не менее, каждую клиническую ситуацию необходимо проанализировать с точки зрения возможности вторичного происхождения ОА.
Заболевания, с которыми необходимо проводить дифференциальную диагностику ОА
| Анкилозирующий спондилоартрит | Псевдоподагра |
| Реактивный артрит | Псориатический артрит |
| Подагра | Ревматоидный артрит |
| Инфекционный артрит | Фибромиалгия |
| Ревматическая полимиалгия | Диабетическая артропатия |
| Посттравматический синовит | Паранеопластическая артропатия |
| Врождённая гипоплазия головки бедра |
Лечение
Лечение ОА
Цели лечения
· Обеспечить понимание больным своего заболевания и умение управлять им: изменение образа жизни, применение физических упражнений, поддерживающих функцию суставов, защита суставов
· Улучшить функциональное состояние суставов и предотвратить развитие деформации суставов и инвалидизации больного
· Улучшить качество жизни больных
· Предотвратить дальнейшее разрушение суставного хряща
· Избежать побочных эффектов фармакотерапии и обострения сопутствующих заболеваний
При лечении ОА надо учитывать
· Интенсивность боли и степень нарушения функций сустава
· Локализацию и выраженность структурных нарушений
· Пожелания и ожидания больного
Лечение ОА должно быть комплексным и включать нефармакологические, фармакологические и хирургические методы.
Нефармакологические методы
| Результаты исследований | Рекомендации | |
| Обучение больных | Повышение уровня знаний о заболевании уменьшает боль и улучшает функции суставов. Обучение больных и их супругов навыкам ежедневных тренировок приводит к уменьшению боли. Эти методы обладают невысокой стоимостью затрат. | Обучение больных должно быть обязательным компонентом всех терапевтических программ при ОА, проводиться с учетом индивидуальных особенностей больного и включать рекомендации по изменению образа жизни, снижению веса и необходимости выполнения физических упражнений (А, В). |
| Снижение веса тела | Снижение веса уменьшает боль и улучшает функцию коленных суставов, при уменьшении веса на 6,1 кг размер эффекта на боль и функцию коленных суставов составляет 0,20 и 0,23 соответственно. Снижение веса позитивно влияет на структурные изменения в хряще и биохимические маркеры обмена хряща и кости. | Больным ОА с избыточным весом (ИМТ более 25 кг/м 2 ) рекомендуется уменьшение веса (В,С). |
| Лечебная физкультура | ||
| Ортопедические приспособления | Наколенники, фиксирующие колено при вальгусном положении, ортопедические стельки с приподнятым на 5–10° латеральным краем уменьшают нагрузку на медиальные отделы коленного сустава, оказывают обезболивающий эффект и улучшают функцию суставов. Коленные ортезы при варусной деформации уменьшают боль, улучшают функциональную активность и качество жизни. Эластичный наколенник облегчает боль и улучшает проприоцептивное чувство. С целью механической разгрузки суставов рекомендуют хождение с помощью трости, в руке, противоположной поражённой нижней конечности (специальные исследования по этому поводу отсутствуют; тем не менее, использование трости внесено в международные рекомендации). Ортез и шинирование 1–го запястно-пястного сустава устраненяет подвывих и улучшает функции кисти. | При поражении медиального отдела коленного сустава, варусной деформации или нестабильности коленного сустава могут использоваться коленные ортезы (В) и клиновидные ортопедические стельки (С). Рекомендуется хождение с тростью в руке, противоположной поражённой нижней конечности (С). При ОА 1–го запястно-пястного сустава применяются шинирование и ортезы (В). |
| Физиотерапевтические методы | Местное применение поверхностного холода или тепла способствует обезболивающему эффекту. Чрескожная электростимуляция нервов имеет достоверный, но непродолжительный анальгетический эффект. Акупунктура может использоваться у некоторых больных с гонартрозом с анальгетической целью. | При ОА коленных суставов с признаками воспаления можно рекомендовать применение холодовых аппликаций (пакеты со льдом, массаж льдом) (В). Для уменьшения боли при ОА коленных и суставов кистей рекомендуются тепловые процедуры (В), чрезкожная электронейростимуляция (А,В). У некоторых больных может использоваться акупунктура (В). |
Медикаментозное лечение
Симптоматические лекарственные средства быстрого действия
| Результаты исследований | Рекомендации | |
| Анальгетики | Парацетамол показан при слабых или умеренных болях при ОА без признаков воспаления. В дозе 3,0 г/сут. доказана безопасность применения парацетамола при ОА в течение 2 лет. Высокие дозы сопровождаются развитием осложнений со стороны ЖКТ, почек и вызывают повышение артериального давления у мужчин и женщин. Препарат не следует назначать больным с поражениями печени и хроническим алкоголизмом. | При слабых или умеренных болях в суставах применяется парацетамол в минимальной эффективной дозе, но не выше 3,0 г/сут. (максимальная разовая доза должна не превышать 350 мг) (А). Парацетамол можно применять длительно (А). |
| Нестероидные противовоспалительные препараты | Применяют только в период усиления болей, для купирования болей назначаются минимальные эффективные дозы и по возможности не длительно. Больные должны быть детально информированы о достоинствах и недостатках НПВП, включая безрецептурные препараты. Все НПВП в эквивалентных дозах обладают сходной эффективностью, выбор НПВП определяется прежде всего его безопасностью в конкретных клинических условиях. Осложнения со стороны ЖКТ — одни из наиболее серьёзных побочных эффектов НПВП. Относительный риск их возникновения варьирует у различных НПВП и дозозависим. Наименьшим риском развития желудочно-кишечного кровотечения обладают селективные ингибиторы ЦОГ2. Их следует назначать при наличии следующих факторов риска развития нежелательных явлений: возраст старше 65 лет, наличие в анамнезе язвенной болезни или желудочно-кишечного кровотечения, одновременный приём ГКС или антикоагулянтов, наличии тяжёлых сопутствующих заболеваний. |
Внутрисуставное введение глюкокортикоидов (ГЛК) показано при ОА коленных суставов с симптомами воспаления (А).
Симптоматические лекарственные средства медленного действия
| Результаты исследований | Рекомендации | |
| Хондроитин сульфат и глюкозамин | Препараты, содержащие хондроитин сульфат и глюкозамин, обладают умеренным анальгетическим действием и высокой безопасностью. Получены данные об их возможном структурно-модифицирующем действии (замедление сужения суставной щели) при ОА коленных суставов (хондроитин сульфат, глюкозамин сульфат) и мелких суставов кистей (хондроитин сульфат). Хондроитин сульфат применяют по 500 мг 2 раза в сутки, длительно. Глюкозамин сульфат назначают по 1500 мг/сутки в течение 4–12 нед., курсы повторяют 2–3 раза в год. | |
| Диацереин | В эксперименте показано, что механизм действия заключается в ингибировании ИЛ-1β. Уменьшает боль, эффект сохраняется в течение нескольких месяцев после завершения лечения при ОА коленных и тазобедренных суставов. Диацереин применяют по 50 мг 1раз в сутки, затем по 50мг 2 раза в сутки длительно. | Ингибитор интерлейкина 1 – диацереин применяют для уменьшения боли, улучшения функции суставов и, вероятно, замедления прогрессирования ОА (А). |
| Пиаскледин | Многочисленные исследования in vitro и in vivo показали, что НСАС повышают уровень стимуляторов тканевой продукции и оказывают хондропротективный эффект при индуцированном ОА. НСАС уменьшает боль, снижает потребность в НПВП и обладает последействием в течение нескольких месяцев после завершения лечения. Структурно-модифицирующий эффект НСАС продемонстрирован в 2 исследованиях при ОА тазобедренных суставов. Пиаскледин применяют по 300 мг 1раз в сутки, длительно. | Не омыляемые соединения авокадо и сои (НСАС) – пиаскледин применяют для уменьшения боли, улучшения функции суставов и, вероятно, замедления прогрессирования ОА (А). |
| Препараты гиалуроновой кислоты | Препараты гиалуроновой кислоты уменьшают боль, улучшают функции сустава, но отмечена большая гетерогенность в оценке исходов анализируемых исследований. В настоящее время применяют низкомолекулярные (мол. масса 500–730 килодальтон) и высокомолекулярные (мол. масса 12000 килодальтон) препараты гиалуроната. Низко-молекулярные и высоко-молекулярные препараты демонстрируют одинаковые результаты, эффект длится от 60 дней до 12 мес. Лечение хорошо переносится, очень редко при введении боли в суставе могут усиливаться по типу псевдоподагрической атаки. | |
| Стронция ранелат | Обладает симптоматическим эффектом (уменьшает боль и улучшает функции сустава в дозе 2,0 в сутки) и структурно-модифицирующим действием в дозах 1,0 и 2,0 в сутки при ОА коленных и тазобедренных суставов, применяемых в течение 3-х лет | Применяют для уменьшения боли и замедления прогрессирования ОА крупных суставов (А) |
Хирургическое лечение
Уменьшает боль, улучшает двигательную функцию и улучшает качество жизни при ОА тазобедренных суставов. Продолжительность эффекта составляет около 10 лет, частота инфекционных осложнений и повторных операций — 0,2–2,0% ежегодно. Наилучшие результаты эндопротезирования отмечены у больных в возрасте 45–75 лет, с массой тела
Эндопротезирование коленных суставов приводит к уменьшению боли и улучшению двигательной функции.
Показано при ОА с выраженным болевым синдромом, не поддающимся консервативному лечению, при наличии серьёзного нарушения функций сустава (до развития значительных деформаций, нестабильности сустава, контрактур и мышечной атрофии) (А).
Алгоритм ведения больных ОА коленных и тазобедренных суставов