Гестационная гипертензия у беременных что это
Что такое гипертензия при беременности? Причины возникновения, диагностику и методы лечения разберем в статье доктора Мадоян М. А., кардиолога со стажем в 20 лет.
Определение болезни. Причины заболевания
Артериальная гипертензия (АГ) при беременности — это повышение артериального давления (АД), регистрируемое два и более раз в течение четырёх часов. Повышенными считаются цифры ≥ 140 мм рт. ст. для верхнего (систолического) и ≥ 90 мм рт. ст. для нижнего (диастолического) АД. [1] [2] [5]
Повышение АД может возникнуть при гипертонической болезни (ГБ) и при симптоматических (вторичных) АГ.
ГБ не имеет одной причины, она является хроническим многопричинным заболеванием, которое возникает из-за сочетания наследственной предрасположенности и приобретённых факторов. [3,4] К приобретенным факторам риска относятся частые стрессы, избыточное потребление соли, диабет, ожирение, повышение липидов крови, малоподвижность и курение. [1] [2] [5]
Вторичные (симптоматические) АГ обычно имеют одну причину повышения АД: заболевания почек или почечных сосудов, заболевания эндокринных желёз, поражения нервной системы и другие. [3] [4]
Беременность не является причиной появления ни ГБ, ни вторичных АГ, но высокая нагрузка на сердечно-сосудистую систему во время беременности, родов и в послеродовом периоде может послужить причиной выявления или обострения уже существующих в организме женщины сердечно-сосудистых проблем. [1] [2] [5]
Симптомы гипертензии при беременности
Симптомы неосложнённой артериальной гипертензии у беременных неспецифичны:
Они могут наблюдаться как при других заболеваниях, не связанных с повышением АД, так и во время совершенно нормальной беременности.
При наличии осложнений АГ отмечаются симптомы со стороны пораженных органов-мишеней:
Помимо прочего, при беременности могут возникнуть специфические опасные осложнения АГ, связанные с тяжёлой патологией мелких сосудов — преэклампсия и эклампсия. [1] [2] [5] Преэклампсия может ничем себя не проявлять, кроме высокого АД и белка в моче, а может выражаться неспецифическими симптомами со стороны разных органов и систем организма. Эклампсия проявляется судорожными приступами с потерей сознания. [1] [2] [5]
Патогенез гипертензии при беременности
Уровень АД зависит от многих параметров организма: тонуса сосудов, объёма циркулирующей крови, скорости выталкивания крови из сердца, растяжимости стенок аорты и других факторов. Эти параметры регулируются условно на трех уровнях: центральном, сосудистом, почечном. [3] [4] [6]
При воздействии факторов риска, перечисленных выше, регуляторные механизмы сбиваются. В зависимости от того, на каком уровне первоначально произошел сбой, развитие АГ может начаться с одного из звеньев патогенеза и продолжиться подключением следующих: увеличением суммарного сопротивления сосудов, активацией гормональных систем, активацией центральной нервной системы, дисбалансом натрия и воды, увеличением жесткости сосудистой стенки. Эти патологические процессы наслаиваются на процессы адаптации сердечно-сосудистого русла к вынашиванию и рождению ребёнка.
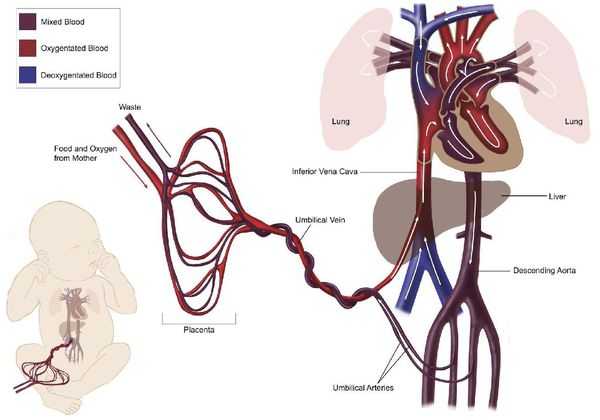
Во время беременности формируется еще один (третий) круг кровообращения, увеличивается общий объём циркулирующей крови, быстро повышается масса тела (рост матки, плаценты, плода), ускоряется обмен веществ, активируется ряд гормональных систем, также для беременности характерно расширение сосудов. [1] [2] [5] В результате увеличивается количество крови, выбрасываемое сердцем при сокращении, и количество сокращений сердца (к концу беременности обычно пульс учащается на 15-20 ударов), а уровень АД, наоборот, понижается (причём в первую треть беременности АД снижается, во вторую — остаётся без изменений, в третью — повышается до уровня перед беременностью). [1] [2] [5] Следовательно, в период беременности сердце работает в наименее экономном режиме, активно расходуя свой ресурс.
В родах нагрузка на сердце и сосуды максимальна, так как стремительно возрастает потребность тканей в кислороде. После родов исчезает третий круг кровообращения, повышается вязкость крови, увеличивается АД — сердечно-сосудистая система вновь должна перестроится, но теперь очень быстро. [1] [2] [5] Компенсаторные возможности сердечно-сосудистой системы резко сужаются.
Таким образом, адаптация сердечно-сосудистой системы к беременности, родам и послеродовому периоду может ухудшить течение АГ, а наличие АГ может затруднить адаптацию сердечно-сосудистой системы.
Классификация и стадии развития гипертензии при беременности
АГ при беременности классифицируют по времени её обнаружения, степени повышения АД и стадиям.
По времени обнаружения АГ выделяют: [1]
Для беременных существует особая классификация степени повышения АД, определяемой по наиболее высокому уровню систолического (верхнего) или диастолического (нижнего) АД: [1]
Осложнения гипертензии при беременности
Риски для матери и ребёнка:
Диагностика гипертензии при беременности
В связи с тем, что при беременности диагностические возможности ограничены, женщинам с уже ранее выявленной, существующей АГ целесообразно пройти комплексное обследование перед планированием беременности. [1] [5]
Когда нужно немедленно записаться к гинекологу
Беременной женщине с АГ необходим усиленный врачебный контроль в течение всей беременности и в ближайшее время после неё. Во время беременности обязательно надо обратиться к врачу не только при повышенном уровне артериального давления (верхнее ≥ 140 мм рт. ст., нижнее ≥ 90 мм рт. ст.), но и при головокружении, головной боли, чрезмерной усталости, появлении судорог в мышцах, тошноте.
Диагностический процесс при АГ во время беременности решает следующие задачи:
К каким врачам обращаться
Помимо наблюдения у гинеколога, при хронической АГ рекомендуются консультации терапевта (кардиолога), невролога, офтальмолога, эндокринолога.
Физикальное обследование
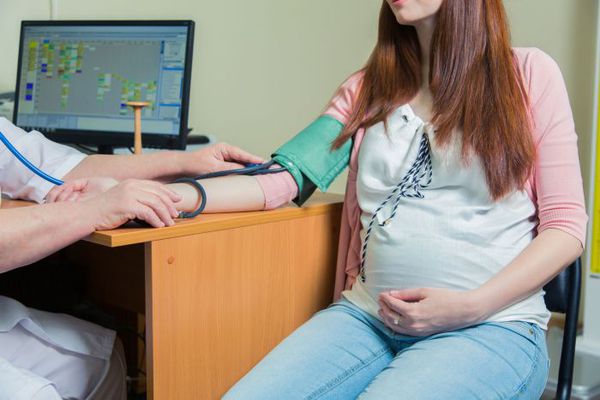
Основной метод диагностики — измерение АД. Измерять АД следует в положении сидя поочерёдно на каждой руке, обязательно спустя 5-10 минут предварительного отдыха. [1] В случае различных показателей АД верным считается результат с бо́льшим АД. Необходимо, чтобы на момент измерения прошло около 1,5-2 часов после употребления пищи. Для более достоверных результатов измерения АД следует в день диагностики отказаться от кофе и чая.
Лабораторная диагностика
Основные лабораторные анализы, назначаемые беременным с гипертонией:
Для выявления преэклампсии все беременные должны быть обследованы на наличие протеинурии (белка в моче) на ранних сроках. Если по результатам тест-полоски ≥1, то необходимо незамедлительно выполнить дальнейшие обследования, например выявить соотношение альбумина и креатинина в разовой порции мочи.
Инструментальная диагностика
Также при АГ во время беременности проводят:
Диагностические лабораторные и функциональные параметры преэклампсии (ПЭ)
Преэклампсия – характерный для беременности синдром, развивающийся после 20-й недели беременности. Проявляется повышением АД и протеинурией (появлением белка в моче) ≥ 0,3 г/сут.
Эклампсия – судорожный синдром, не связанный с заболеваниями мозга, возникающий у женщин с преэклампсией.
Лечение гипертензии при беременности
Целями лечения артериальной гипертензии у беременных являются:
Существует два способа лечения артериальной гипертензии при беременности :
— гестационной АГ (АД ≥ 140/90 на сроке ≥ 20 недель беременности);
— гипертоническом кризе (быстрое повышение АД ≥ 170/110);
— преэклампсии (АД ≥ 140/90 + белок в моче);
Виды амбулаторного лечения:
Немедикаментозное лечение: [1] [2] [5] [6]
Артериальная гипертензия и беременность
Беременность с артериальной гипертензией (АГ) относят к группе риска невынашивания, повышенной перинатальной и материнской заболеваемости и смертности. Поэтому планировать беременность женщинам с АГ необходимо заранее, консультируясь с врачом терапевтом и акушером-гинекологом.
Важной чертой классификации артериального давления при беременности является дифференцирование хронической и гестационной гипертензий. Хроническая артериальная гипертензия, как правило, предшествует беременности или может быть диагностирована до 20 недели беременности. В большинстве случаев этот вариант гипертензии сохраняется и после 42 дней после родов. Среди хронической артериальной гипертензии выделяют:
Первичную (гипертоническая болезнь, эссенциальная гипертензия).
Вторичную (симптоматическую), когда артериальная гипертензия является проявлением заболеваний почек, надпочечников, щитовидной железы, сердечно-сосудистой системы и др.
Гестационная артериальная гипертензия, как правило, развивается после 20 недели беременности и в большинстве случаев исчезает в ближайшие 42 дня после родов. Выделяют следующие виды гестационной АГ:
1. Без протеинурии (транзиторная, преходящая гипертензия), при которой суточная потеря белка с мочой менее 0.3 г/л.
I степень (средней тяжести) – без осложненного течения.
2. С протеинурией (гестоз, преэклампсия). Экскреция белка с мочой более 0.3 г/л в сутки.
4. Эклампсия: судорожная и бессудорожная формы.
Выделяют также Артериальную гипертензию, не поддающуюся классификации в антенатальном периоде.
Правильно собранный анамнез, анализы крови и мочи, объективное исследование, включающее измерение АД на обеих руках, СМАД, УЗИ почек, аускультацию сердца и легких, ЭКГ, исследование глазного дна помогают в диагностике гипертензии. Гипонатриевая диета, режим труда и отдыха беременной женщины – важные составляющие хорошего самочувствия. Правильно подобранная антигипертензивная терапия, согласно рекомендациям FDA, позволяет избежать развития наиболее частого осложнения гипертензии – развития гестоза, который может развиться на сроке с 28-32 недель; а также фето-палецентарной недостаточности, гипоксии плода, возникновения СЗРП; отслойки нормально расположенной плаценты; преждевременных родов, внутриутробной гибели плода.
Лечение артериальной гипертензии легкой степени тяжести может проводиться амбулаторно, в то время как беременные со средне тяжелой и тяжелой степенью АГ, впервые выявленной, должны быть направлены в стационар для наблюдения за показателями гемодинамики и подбора терапии. Европейскими рекомендациями и FDA (США) по лечению АГ во время гестации в числе препаратов выбора называются Метилдофа, Антагонисты кальция, Лабетолол, b-блокаторы. В комплексную терапию обязательно включаются препараты магния (МагнеВ6, МагнелисВ6, Магнерот, Панангин). Применения мочегонных средств (фуросемид, гидрохлортиазид) происходит чаще в стационаре, в комбинации с другими лекарственными препаратами, при задержке жидкости в организме, при отсутствии противопоказаний (СЗРП).
Последовательность гипотензивной терапии зависит от триместра беременности и ожидаемого эффекта, и регулируется врачами терапевтом и акушером-гинекологом.
Родовспоможение рекомендуется в специализированном роддоме кардиологического профиля или роддоме при многопрофильном стационаре.
Автор публикации: Петушинова Василиса Михайловна, врач-терапевт (по ведению беременных), гастроэнтеролог. Ведет прием в корпусе клиники на Новослободской.
Артериальная гипертензия у беременных. Автор статьи: врач акушер-гинеколог Ишмаева Диляра Адельевна.
Артериальная гипертензия (гипертоническая болезнь) – самое частое хроническое заболевание у взрослых, связанное с повышением артериального давления. Артериальная гипертензия (АГ) в настоящее время является одной из наиболее распространенных форм патологии у беременных. Встречается у 5-30% беременных, и на протяжении последних десятилетий отмечается тенденция к увеличению ее распространенности. В период беременности артериальная гипертензия существенно влияет на ее течение и исход, является основной причиной перинатальных потерь и материнской смертности. По данным Всемирной Организации Здравоохранения (ВОЗ), гипертензивные осложнения занимают 3-4 место после тромбоэмболии, кровотечений, экстрагенитальных заболеваний среди причин смерти беременных. В о время беременности артериальная гипертензия может привести к развитию преждевременной отслойки нормально расположенной плаценты, отслойки сетчатки, эклампсии с нарушением мозгового кровообращения, полиорганной недостаточности, тяжелых форм синдрома ДВС с развитием массивных коагулопатических кровотечений, тромбоэмболии, преждевременным родам. Осложнениями АГ также являются прогрессирующая фетоплацентарная недостаточность и задержка внутриутробного развития плода (ЗВУР), рождение маловесных детей, а в тяжелых случаях – асфиксия и антенатальная гибель плода и новорожденного. Отдаленный про гноз у женщин, имевших АГ в период беременности, характеризуется повышенной частотой развития ожирения, сахарного диабета, сердечно-сосудистых заболеваний. Дети этих матерей подвержены развитию различных метаболических и гормональных нарушений, сердечно-сосудистой патологии. Классификация артериальной гипертензии у беременных:
Гестационная артериальная гипертензия (ГАГ). Повышение артериального давления (АД) впервые обнаруживается после 20-ой недели и не сопровождается наличием белка в моче (протеинурией). Окончательный диагноз ставится лишь после родов. Если АД возвратилось к норме через 12 недель после родов – «преходящая» (транзиторная) АГ. При сохранении повышенного АД через 12 недель – хроническая АГ. Преэклампсия. Является специфичным для беременности синдромом, возникшим после 20-ой недели беременности и определяется по наличию артериальной гипертензии, протеинурии. Факторами риска при преэклампсии являются:
В России принят термин «гестоз» – ряд патологических состояний, характеризующихся полиорганной недостаточностью с нарушением функций почек и печени, сосудистой и нервной системы, фетоплацентарного комплекса. Клинические формы гестоза:
Опасность припадка эклампсии заключается в том, что во время него может произойти кровоизлияние в сетчатку глаз, или в мозг, или другие жизненно важные органы. В связи с чем возможны потеря сознания и летальный исход. С целью эффективной профилактики и ранней диагностики гестозов должна быть определена группа риска развития гестоза врачом. При каждом посещении обязательны следующие исследования:
Преэклампсия на фоне ХАГ. Это самая неблагоприятная клиническая форма артериальной гипертензии у беременных для прогноза матери и плода. Диагностируется в том случае, если на фоне артериальной гипертензии, существующей до беременности, или диагностируемой до 20- ой недели, появляется протеинурия, резкое повышение артериального давления. Как влияет артериальная гипертензия на организм беременной и плод? Влияние артериальной гипертензии на течение беременности и обратное влияние (беременности на течение артериальной гипертензии) зависит от ее стадии: I стадия артериальной гипертензии мало влияет на течение беременности и роды, осложнения почти не наблюдаются. II стадия артериальной гипертензии. Беременность ухудшает течение артериальной гипертензии. Характерным является временное снижение артериального давления на сроке 15-16 недель, однако после 22-24 недель артериальное давление непрерывно повышается, и у 50% беременных развивается гестоз. III стадия артериальной гипертензии. Беременность значительно отягощает течение артериальной гипертензии. Такое состояние является показанием к прерыванию беременности. При отказе женщины прервать беременность показана госпитализация в профильное отделение. При наличии артериальной гипертензии в результате связанных патологических изменений нарушается плацентарный кровоток, что увеличивает риск перинатальной заболеваемости и смертности. Лечение гипертензивных состояний у беременных. Цель лечения – предупредить осложнения, обусловленные высоким уровнем артериального давления, обеспечить сохранение беременности, нормального развития плода и успешные роды.
В заключение хочется сказать, чем раньше беременная встанет на учет в женскую консультацию, тем раньше будут выявлены факторы риска развития артериальной гипертензии, гестоза или скорректировано лечение уже имеющихся гипертензивных состояний, тем ниже будет риск возникновения нарушений жизнедеятельности плода и акушерской патологии. Профилактика и своевременная диагностика артериальной гипертензии беременных – важнейшая задача врача.
Артериальная гипертония беременных: патогенез, классификация, подходы к лечению
Артериальная гипертония беременных и ассоциированные с ней патологические изменения — одна из основных причин материнской, фетальной и неонательной смертности, причем эти показатели существенно не различаются в развитых странах и странах третьего мира.
Артериальная гипертония беременных и ассоциированные с ней патологические изменения — одна из основных причин материнской, фетальной и неонательной смертности, причем эти показатели существенно не различаются в развитых странах и странах третьего мира. По некоторым данным, преэклампсия и гипертония беременных являются серьезными факторами риска развития после родов ишемической болезни сердца (ИБС) и артериальной гипертонии (АГ). При обследовании 600 тыс. женщин в Норвегии установлено увеличение риска ИБС и АГ в 8 раз в течение 13 лет в группе пациенток, перенесших преэклампсию с досрочными родами. При физиологически протекающей беременности артериальное давление снижается во втором триместре в среднем на 15 мм рт. ст. В третьем триместре АД возвращается к исходному уровню или повышается дальше. Такие флюктуации АД характерны как для нормотензивных, так и для исходно гипертензивных женщин и пациенток с гестационной гипертонией. Нет единой точки зрения относительно уровней АД, при которых можно диагностировать АГ при беременности. Принято ориентироваться на повышение АД во втором триместре по сравнению с уровнем первого триместра или показателями до беременности. Однако оценка абсолютных значений АД (САД > 140 мм рт. ст. или ДАД > 90 мм рт. ст.) считается более достоверной при диагностике АГ во время беременности.
Патогенез
На фоне гормональных изменений, сопутствующих беременности, расслабляются гладкие мышцы сосудов, происходит последующее формирование плацентарного кровотока и кровообращения плода, увеличивается объем циркулирующей крови. Для беременности характерна задержка натрия и воды, причем ретенция натрия составляет около 900 ммоль, а задержка воды — 6—8 л. Примерно 2/3 задержанных воды и натрия распределяются в организме матери. Также обычно имеет место дилатация приносящей и выносящей артериол клубочка с увеличением на 50% почечного плазмотока и клубочковой фильтрации. Другой физиологический феномен состоит в изменении при беременности регуляции антидиуретического гормона (АДГ). Возникает сдвиг «пусковой точки» высвобождения АДГ. Следствием этого является диспропорциональная задержка воды в организме, умеренная гипонатриемия разведения и снижение осмоляльности сыворотки крови. Кроме того, в третьем триместре под действием плацентарной вазопрессиназы увеличивается метаболический распад АДГ, в связи с чем могут возникать симптомы несахарного диабета.
Среди механизмов, приводящих к повышению АД во время беременности, рассматриваются колебания уровней гормонов прессорной и депрессорной систем, таких, как натриуретический пептид и эндотелиальные факторы. Кроме того, при беременности отмечается повышение в циркулирующей крови ренина, ангиотензина, кортикоидов, особенно альдостерона, дезоксикортикостерона и прогестерона. Имеются также данные об изменении секреции вазодилятирующих простаноидов, NO-синтазы (NOS) и оксида азота, ответственных за снижение периферического сопротивления при нормально протекающей беременности.
Развитие гипертонии во время беременности часто предшествует преэклампсии (ПЭ), понимание патогенеза которой крайне важно, учитывая тяжесть и прогноз данной патологии. Этиология и патофизиология ПЭ окончательно неясны. Среди механизмов ПЭ рассматриваются различные нарушения.
Плацентарные нарушения. Возможно, в основе лежит ремоделирование спиральных артерий, приводящее к маточно-плацентарной гипоксии, усугублять которую могут вещества, повреждающие эндотелий сосудов матери. Установлено, что при ПЭ нарушается экспрессия цитотрофобластов, молекулы адгезии запускают процесс васкулярного ремоделирования. Другие авторы отмечают, что у женщин с генным вариантом Т235 ангиотензиногена может изменяться активность локальной РААС в сосудах плаценты, что чревато неадекватным ангиогенезом с возможным тромбообразованием в сосудах малого диаметра. Придается значение факторам, приводящим к апоптозу, человеческому лейкоцитарному антигену G (который может иметь значение в нарушении материнской толерантности к плаценте), увеличению факторов роста трофобластов и других плацентарных протеинов.
Нарушение реактивности сосудов. Повышение реактивности сосудов матери вследствие воздействия эндогенных прессорных субстанций может приводить к лабильности АД и является причиной периферической вазоконстрикции, наблюдаемой при ПЭ. Теории развития ПЭ строятся на предположении о нарушении баланса вазодилатирующих простаноидов и других прессорных систем, таких, как эндотелин и ангиотензин II, и наличии рецепторных нарушений с появлением аутоантител — агонистов АТ1-рецепторов. Кроме того, наблюдается повреждение продукции NOS, NO-зависимой и независимой вазодилатации. Эндотелиальная дисфункция матери может быть также вызвана повышением уровня цитокинов, дефицитом витаминов и минералов или оксидативным стрессом. Установлено, что состояние беременности приводит к дисбалансу активности циркулирующих антиоксидантов и оксидантов в пользу последних. Может повышаться продукция свободных радикалов.
Инсулинорезистентность и симпатическая гиперактивность. В патофизиологии АГ доказана роль инсулинорезистентности (ИР). Инсулинорезистентность свойственна нормально протекающей беременности. Некоторые исследователи отмечают более высокую ИР у женщин с ПЭ и у женщин с преэкламптической беременностью в анамнезе. Повышение тонуса САС, описываемое при ПЭ, возможно, обусловлено гиперинсулинемией и может приводить к вазоконстрикции.
Активность системы РААС. В отличие от здоровых беременных женщин, женщины с ПЭ имеют более низкие уровни циркулирующих компонентов этой системы. В то же время отмечается активация клеточных и тканевых компонентов РААС, которые вызывают ремоделирование сосудов плаценты. При ПЭ возрастает чувствительность рецепторов к А2 в разных тканях. Полиморфизм гена ангиотензиногена повышает частоту ПЭ.
Иммунологические изменения. В этиологии ПЭ большую роль играет фетоплацентарный антиген. Более высокая частота ПЭ при первой беременности также подтверждает иммунную теорию. Риск при ПЭ обычно снижается при повторных беременностях, при этом если отец другой, то риск возвращается к исходному. Эта концепция противоречит распространенному мнению, что длительные интервалы между беременностями с одним и тем же партнером часто ассоциируются с ПЭ.
Генетические факторы. Наличие гена или генов-предикторов развития ПЭ указывает на семейную природу ПЭ. Показан наследственный риск ПЭ и описаны несколько специфических аллелей, ассоциированных с ПЭ (впервые это описал Chesley в 60-х гг.). Генные вариации, связанные с АГ, тромбофилией, эндотелиальной дисфункцией, вазоактивными гормонами исследовались в различных комбинациях. Результаты неоднозначны.
Классификация АГ
У беременной женщины диагностируется артериальная гипертония в следующих ситуациях:
Хроническая (ранее существовавшая) гипертония встречается у 1–5% беременных и характеризуется АД > 140/90 мм рт. ст. АГ была до беременности или появилась до 20-й недели беременности и регистрировалась более чем 42 дня с момента выявления. Такая АГ может ассоциироваться с протенурией.
Гестационная гипертония индуцируется беременностью и не характеризуется протенурией. Гестационная гипертония, ассоциированная с достоверной протеинурией (более 300 мг/л или более 500 мг на 24 ч), расценивается как преэклампсия. Эта гипертония развивается после 20 нед. беременности. В большинстве случаев прогрессирует в течение 42 дней с момента регистрации. Гестационная гипертония характеризуется нарушением органной перфузии.
Ранее существовавшая АГ + наслоившаяся гестационная гипертония с протеинурией. Ранее существующая АГ, ассоциированная с прогрессирующим повышением АД и экскрецией белка > 3 г/сут после 20-й недели беременности; в старой классификации позиционировалась как «хроническая гипертония с риском преэклампсии».
Неклассифицируемая гипертония — это гипертония с наличием системных проявлений или без них в случаях, когда АГ впервые зарегистрирована после 20-й недели беременности. Повторный контроль АД необходим на 42-й день или позже. Если артериальная гипертония в течение этого времени прогрессировала, то ситуация должна классифицироваться как гестационная гипертония с протеинурией или без протеинурии. Если гипертония не прогрессировала, случай следует классифицировать как АГ, существовавшую ранее (хроническая гипертония).
Отеки встречаются у 60% женщин при нормальном течении беременности и не являются поводом для диагностики преэклампсии.
Повышение АД при беременности, в особенности гестационная гипертония, с протеинурией и без нее, может приводить к гематологическим, почечным и печеночным изменениям, ухудшающим прогноз для матери и плода. Для беременных женщин с артериальной гипертонией рекомендуется комплекс общеклинических лабораторных исследований (табл. 1).
Антигипертензивная терапия
Большинство женщин с ранее существовавшей артериальной гипертонией имеют во время беременности АГ легкой или средней степени (140—179 / 90—109 мм рт. ст.) и низкий риск кардиоваскулярных осложнений на протяжении беременности. Гипертоническая болезнь при нормальной функции почек свидетельствует о хорошем прогнозе для матери и плода, такие женщины — кандидаты на нелекарственную терапию, так как в настоящее время не доказано, что результаты фармакотерапии абсолютно безопасны для плода.
Нефармакологическое лечение АГ назначается беременным с САД 140–149 мм рт. ст. и/или ДАД 90–99 мм рт. ст. Тактика ведения зависит от уровня АД, возраста беременной, наличия факторов риска для матери и плода и включает динамическое наблюдение, ограничение физической активности, отдыха в постели в положении на левом боку. Рекомендуется обычное питание без ограничения соли. Превентивные действия, направленные на снижение риска развития гестационной гипертонии и, особенно, предупреждение эклампсии, включающие назначение препаратов кальция (2 г в день), препаратов рыбьего жира и малых доз аспирина, неоправданны, в частности в отношении плода. Тем не менее малые дозы аспирина применяются у женщин с ранней (срок беременности менее 28 нед.) преэклампсией. Снижение массы тела способствует уменьшению показателей ДАД у небеременных, но не рекомендуется женщинам с ожирением во время беременности, так как может приводить к гипотрофии плода.
Объем и продолжительность лекарственной терапии у женщин с хронической гипертонией остаются на стадии обсуждения. Необходимость лекарственной терапии у беременных с тяжелой гипертонией не вызывает сомнения.
Терапевтические вмешательства при артериальной гипертонии во время беременности должны снижать риск для матери и плода. При САД > 170 мм рт. ст. и/или ДАД > 110 мм рт. ст. показана срочная госпитализация.
U.S. FDA (Food and Drug Administration) регулярно публикует данные по безопасности различных лекарственных препаратов во время беременности. Согласно представленной классификации, лишь очень немногие препараты могут быть отнесены к категории А, в то время как большинство лекарственных средств, применяемых для лечения артериальной гипертонии у беременных, относится к категории С (табл. 2).
Центральные α2-агонисты
Метилдопа (допегит, альдомет, допанол) является препаратом первого ряда для лечения АГ у беременных. Эффективность этого препарата доказана.
В 70-е гг. в рандомизированном плацебоконтролируемом исследовании показано снижение перинатальной смертности на фоне приема метилдопы. В ходе другого исследования изучались отдаленные последствия у детей, матери которых принимали этот препарат во время беременности, — не было выявлено отрицательных эффектов в течение 7 лет. Препарат не нарушает маточно-плацентарный кровоток и гемодинамику плода. Таким образом, метилдопа безопасен как для матери, так и для плода. Гипертензиологи часто критикуют акушеров за использование этого препарата, полагая, что метилдопа менее эффективен и хуже переносится, чем новые лекарственные средства. Однако все сравнительные исследования метилдопы и других антигипертензивных препаратов не доказали преимуществ в эффективности и безопасности последних. Другой α2-агонист — клонидин (клофелин, гемитон) — может назначаться беременным женщинам, хотя опыт его использования менее широк. Так, в одном исследовании эффективность и безопасность этих препаратов были равноценными. Другое исследование у госпитализированных пациенток позволило установить, что клонидин в виде монотерапии или комбинации с плацебо или гидралазином снижает частоту преждевременных родов. Назначения клонидина следует избегать на ранних сроках беременности из-за риска эмбриопатий. В одном небольшм неонатальном проспективном исследовании в группе клонидина было зарегистрировано учащение случаев диссомний. Кроме того, этот препарат в последние годы используется сравнительно редко из-за других побочных эффектов (сухость во рту, депрессия, синдром отмены).
Вазодилататоры
Парентеральное назначение гидралазина не является терапевтическим вариантом выбора для лечения внезапного повышения АД у беременных, так как его использование ассоциировано с более высоким перинатальным риском по сравнению с другими препаратами. Однако существует и противоположная точка зрения. Для лечения хронической АГ он используется как средство второго ряда в комбинации с метилдопой или β-адреноблокаторами. В качестве побочных эффектов описываются головная боль, головокружение, тахикардия. Существуют ограниченные исследования, посвященные успешному использованию гидралазина в виде монотерапии.
Несмотря на обилие литературы по этому вопросу, безопасность β2-адреноблокаторов (БАБ) у беременных женщин и показания к их назначению до сих пор не ясны, из-за противоречивых результатов исследований. Во многих работах лечение данными препаратами назначалось поздно, что затрудняет оценку достоверности отрицательных эффектов, в особенности задержки развития плода. Большее количество осложнений при применении БАБ касается плода. Эти препараты могут нарушать устойчивость сердечно-сосудистой системы плода к гипоксии, вызывать брадикардию, угнетение дыхания, гипогликемию и задержку развития. Многие из указанных эффектов получены при исследовании на животных и из описательных сообщений. И только задержка развития плода доказана документально. В большинстве крупных исследований на людях не получено убедительных доказательств возникновения других побочных эффектов у плода. Применение атенолола ассоциируется с увеличением частоты случаев задержки развития плода и снижением массы плаценты из-за его способности повышать сопротивление в сосудах плода (пупочной артерии и аорте). Однако при контрольном исследовании, проведенном через год, это влияние не подтвердилось. Вероятнее всего, только длительное применение атенолола сопровождается указанными побочными эффектами, тогда как его кратковременное использование на поздних сроках относительно безопасно. При начале лечения в поздние сроки беременности атенолол, метопролол, пиндолол и окспренолол не вызывали нежелательных эффектов.
Эти препараты показаны для длительной терапии АГ у беременных, если метилдопа и гидралазин (и даже лабетолол) не контролируют АД или не могут быть назначены по какой-то другой причине.
α-адреноблокаторы
Данные по использованию этих препаратов при беременности скудны, описательны и недоказательны. Единственным показанием к их назначению являются редкие случаи феохромоцитомы у беременных.
α-, β-адреноблокаторы
Лабетолол представляет собой наиболее изученный препарат этой группы, применяющийся у беременных с АГ. Парентеральные формы используются для лечения тяжелой формы артериальной гипертонии. Некоторые исследователи полагают, что препараты данной группы более эффективны и безопасны (включая частоту таких побочных эффектов, как головная боль, аритмии, приливы), чем парентеральное введение гидралазина. Другие исследователи не находят различий. Данные по использованию лабетолола при хронической АГ у беременных представлены несколькими рандомизированными исследованиями, в ходе которых не удалось выявить никаких преимуществ лабетолола перед метилдопой. Сообщения о задержке развития плода на фоне приема лабетолола противоречивы, отдаленные результаты у детей неизвестны. Возможен гепатотоксический эффект. Лабетолол, таким образом, может быть использован как средство второго ряда.
Антагонисты кальция
Эти препараты используются для лечения острой и хронической АГ у беременных. Большинство исследований описательные и касаются использования антагонистов кальция (АК) при тяжелой АГ. Пероральные короткодействующие препараты могут спровоцировать резкое неконтролируемое падение АД (снижение плацентарного кровотока и снижение церебральной перфузии матери). Это особенно актуально при комбинации антагонистов кальция с внутривенным введением сернокислой магнезии (описаны тяжелые случаи гипотензии и угнетения сократимости миокарда). Таким образом, лучше избегать назначения антагонистов кальция при быстропрогрессирующей АГ беременных. Данные, касающиеся применения этих препаратов при хронической АГ беременных, также противоречивы. В многоцентровом рандомизированном исследовании при использовании нифедипина не было зарегистрировано ни пользы, ни вреда от назначения для матери и плода. Многоцентровое, проспективное, когортное исследование, посвященное использованию нифедипина в первом триместре беременности, не выявило повышения частоты больших пороков развития. Антагонист кальция нимодипин используется неврологами для лечения нарушений церебральной перфузии у женщин с эклампсией. Таким образом, нифедипин показан беременным женщинам с хронической АГ в случаях, когда АГ рефрактерна к лечению метилдопой или β-блокаторами или имеются противопоказания к их назначению.
Диуретики
Данные по использованию диуретиков противоречивы. При их использовании отмечено торможение физиологического увеличения объема плазмы у беременных. Субоптимальное увеличение объема плазмы может ассоциироваться с маловодием и нарушением развития плода, однако эти данные малоубедительны. Другая проблема — гиперурикемия на фоне приема диуретиков, которая может стать причиной ошибок в диагностике преэклампсии. В то же время не вызывают сомнений преимущества диуретиков в лечении популяции соль-чувствительных гипертоников, особенно в случаях быстро развивающейся рефрактерности к вазодилататорам. Многие исследователи рекомендуют продолжать терапию АГ диуретиками, назначенную до наступления беременности и во время беременности. Тиазидовые диуретики представляются как безопасные и эффективные препараты для лечения АГ у беременных, особенно в комбинированной терапии, из-за способности потенциировать действие других антигипертензивных препаратов. Они противопоказаны при беременности в тех случаях, когда маточно-плацентарное кровообращение уже снижено (преэклампсия и/или задержка внутриутробного развития). Мета-анализ 9 рандомизированных исследований, в которые было включено более 7 тыс. женщин, получавших диуретики, выявил снижение развития отеков и/или артериальной гипертонии и не подтвердил повышения частоты неблагоприятных исходов для плода.
Ингибиторы АПФ и антагонисты АТ1-рецепторов
Ингибиторы АПФ противопоказаны во время беременности, так как их применение ассоциировано с задержкой внутриутробного развития, маловодием (в результате олигурии плода), нарушением функции почек плода и неонатальной смертностью. Опубликованы данные о развитии костных дисплазий (нарушение оссификации свода черепа и укорочение конечностей). Несмотря на отсутствие сведений по применению у беременных женщин антагонистов АТ1, экспериментальные данные (смертность плодов и новорожденных от почечной недостаточности) позволяют признать, что эти средства абсолютно противопоказаны при беременности.
Грудное вскармливание
На этот счет имеются довольно скудные данные, которые, к сожалению, указывают на то, что большинство антигипертензивных препаратов выделяется с материнским молоком, иногда в таких концентрациях, которые могут вызывать гипотонию у новорожденных. Соответствующая информация представлена в монографии Briggs и соавт., рекомендациях Комитета по лекарствам Американской академии педиатрии, обзорах White, Dillon и др. Считается, что, если мать получает антигипертензивную терапию, грудное вскармливание не противопоказано, за исключением лечения пропранололом и нифедипином, концентрации которых в грудном молоке такие же, как в плазме матери. В остальных случаях концентрации антигипертензивных препаратов в молоке достаточно малы и могут расцениваться как безопасные.
Артериальная гипертония, являющаяся наиболее частым осложнением беременности и основной причиной материнской и перинатальной смертности беременных, остается малоизученным заболеванием. Из-за незначительного прогресса в понимании ее патогенеза и отсутствия доказательной базы для внедрения новых терапевтических средств, ее лечение существенно не изменилось за последние десятилетия. На сегодняшний день можно сказать, что гипертония беременных радикально излечивается только родами.
Существует насущная необходимость глубокого изучения данной патологии. Соответствующие клинические исследования, представляющиеся на первый взгляд чрезвычайно сложными и малорентабельными, в итоге могли бы предоставить ценнейшую информацию, способную значительно снизить риск материнской и перинатальной заболеваемости и смертности.
По вопросам литературы обращайтесь в редакцию.
Т. В. Адашева, кандидат медицинских наук, доцент
О. Ю. Демичева
МГМСУ, ГКБ, Москва