Гиперандрогения у женщин что это симптомы
Клиника «Центр ЭКО»
Бесплодным считается брак, в котором отсутствует беременность у женщины при регулярной половой жизни партнеров без использования каких-либо противозачаточных средств. Ошибочно полагается, что бесплодие относится только к женщинам. В 45 процентах случаев это патология со стороны женщин, а в 40 процентах – у мужчин. Еще в 5-10 процентах случаев нарушения обнаруживаются сразу у обоих партнеров.
Клиническое бесплодие бывает:
Наиболее распространены следующие формы бесплодия:
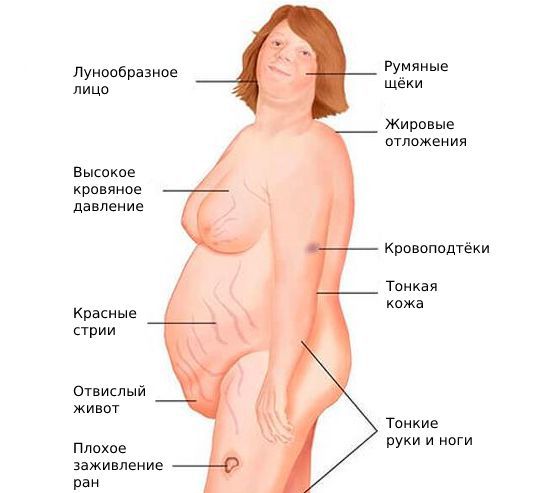
В клинике бесплодия первой жалобой пациентов является отсутствие беременности либо выкидыши с невозможностью выносить и родить малыша. Также выявляются жалобы, связанные с первичной или сопутствующей патологией. Анамнез также подтверждает нарушения менструального цикла, перенесенные операции и аборты, воспалительные заболевания, или заболевания щитовидной железы, надпочечников, либо травму головного мозга. При физикальном обследовании могут выявиться ожирение, клиника синдрома Иценко-Кушинга, который также провоцирует бесплодие, признаки гиперандрогении (повышение андрогенов – мужских половых гормонов), либо нервная анорексия, клинически также приводящая к бесплодию.
Почему стоит выбрать клинику «Центр ЭКО»?
Преимущества клиники «Центр ЭКО»:
Комфорт и удобство клиники «Центр ЭКО»
Подробно узнать о ВРТ-программах клиники «Центр ЭКО» вы можете в разделе «Наши услуги».
Мы поможем вам осуществить вашу мечту о детях!
Что такое гиперандрогения? Причины возникновения, диагностику и методы лечения разберем в статье доктора Скатова Бориса Васильевича, уролога со стажем в 27 лет.
Определение болезни. Причины заболевания
Гиперандрогения — это состояние, при котором у женщины в крови значительно повышен уровень мужских половых гормонов (андрогенов): тестостерона, дигидротестостерона, андростендиона и других.
Распространённость
Причины
Симптомы гиперандрогении
Патогенез гиперандрогении
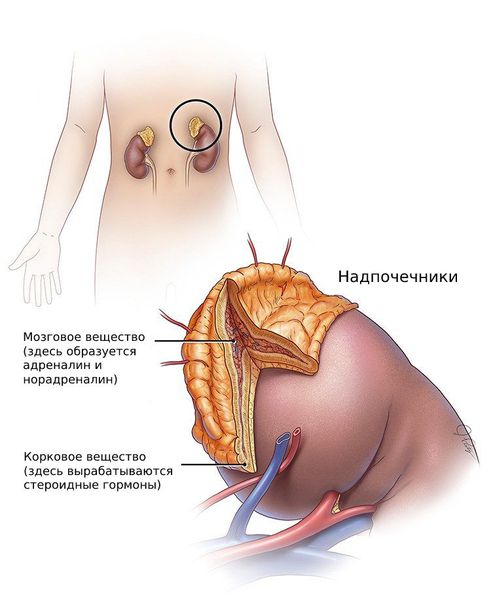
Андрогены — стероидные половые гормоны, которые вырабатываются из холестерина в коре надпочечников, а также в клетках фолликулов и соединительной ткани яичников.
К андрогенам относятся:
Роль андрогенов
В женском организме андрогены поддерживают гормональный баланс и после начала полового созревания инициируют рост волос на лобке и в подмышечных впадинах. Также они необходимы для выработки эстрогена и возникновения полового влечения.
Андрогены замедляют потерю кальция в костях и регулируют работу внутренних органов и систем: репродуктивной, почечной, мышечной и сердечной.
Гормональная регуляция происходит почти мгновенно с малым количеством активного вещества — гормона. Другая её особенность заключается в дистанцировании: гормон может вырабатываться в одной железе, а попадать в орган-мишень, находящийся в другой части организма.
В плазме крови андрогены взаимодействуют с глобулином, связывающим половые гормоны (ГСПГ). Он выполняет транспортную роль: вместе с ним андрогены доставляются с кровью в клетки органов-мишеней.
Избыток андрогенов
К избытку андрогенов могут приводить различные патологические механизмы:
Повышать уровень андрогенов могут и другие внешние факторы, например приём стероидов и гормональных препаратов. Интересно, что при всех гиперандрогенных состояниях, андрогены происходят более чем из одного источника. Так, при поликистозе яичников увеличен синтез тестостерона, но большая часть этого гормона образуется вне яичников — в надпочечниках.
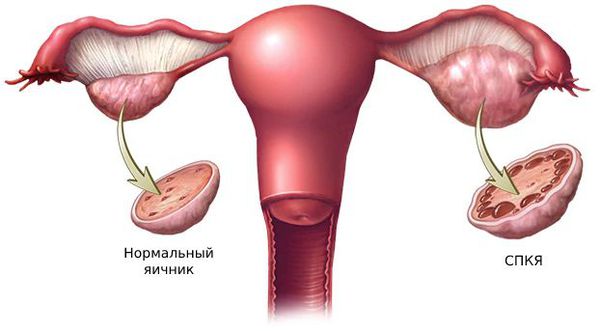
Большую роль в развитии первичной гиперандрогении играют генетические факторы. Одной из причин синдрома поликистозных яичников (СПКЯ) является генетически предопределённый избыток лютеинизирующего гормона (ЛГ). ЛГ стимулирует образование мужских половых гормонов: тестостерона и андростендиона. Их чрезмерная выработка нарушает процесс развития фолликулов: они преждевременно перерождаются в жёлтое тело и в этой области образуются фолликулярные кисты.
Другая причина развития СПКЯ — генетически обусловленное нарушение выработки инсулина и развитие инсулинорезистентности, то есть недостаточный ответ тканей на его действие.
К гиперандрогении, как было сказано выше, может приводить врождённая гиперплазия коры надпочечников. Причина её развития — мутации генов, которые отвечают за синтез ферментов или транспортных белков, участвующих в выработке кортизола.
Классификация и стадии развития гиперандрогении
Согласно Международной классификации болезней (МКБ-10), гиперандрогения кодируется как Е.28.1 Избыток андрогенов. Выделяют истинную гиперандрогению и другие её формы.
Истинная гиперандрогения
Истинная гиперандрогения бывает яичниковой и надпочечниковой
Яичниковая гиперандрогения:
1. Синдром поликистозных яичников. Первичный СПКЯ (синдром Штейна — Левенталя) возникает при нарушении в системе гипоталамус-гипофиз-яичники. Вторичный СПКЯ развивается при эндокринной патологии, например на фоне сахарного диабета, заболеваний щитовидной железы или под воздействием внешних факторов: интоксикации, стресса, травмы и инфекции.
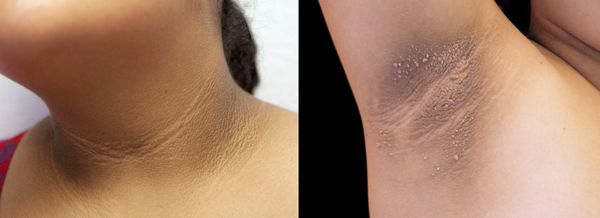
2. Стромальный текоматоз яичников (синдром Френкеля) — тяжёлая форма овариальной неопухолевой гиперандрогении. При заболевании разрастается соединительная ткань и возникает синдром HAIR-AN (высокий уровень андрогенов, инсулинорезистентности, ожирение и чёрный акантоз). Это редкая патология выявляется преимущественно в постменопаузе.
3. Андроген-продуцирующая опухоль яичников:
Надпочечниковая гиперандрогения:
Другие формы гиперадрогении
Осложнения гиперандрогении
Наиболее частые осложнения гиперандрогении: бесплодие, инсулинорезистентность и ожирение. Нарушение обмена липидов, сахарный диабет, сердечно-сосудистая патология возникают как следствие этих процессов.
Механизмы развития гиперандрогении и гиперинсулинемии до конца не изучены. Теоретически возможны три варианта взаимодействия: гиперандрогения вызывает гиперинсулинемию, гиперинсулинемия приводит к гиперандрогении и есть третий фактор, ответственный за оба феномена.
Предположение о том, что гиперандрогения вызывает гиперинсулинемию, основано на следующих фактах:
О том, что гиперинсулинемия вызывает гиперандрогению, свидетельствует следующее: инсулинорезистентность сохраняется у пациенток с удалёнными яичниками и при длительном приёме препаратов, подавляющих выработку андрогенов.
Диагностика гиперандрогении
Диагностика проводится эндокринологом или гинекологом-эндокринологом.
Этапы:
1. Опрос (сбор анамнеза). Врач беседует с пациенткой и выясняет следующие факты:
2. Осмотр. Доктор обращает внимание на следующие симптомы:
3. Лабораторные исследования:
Направление на анализы выписывает врач, так как часть из них нужно проводить в определённые дни менструального цикла.
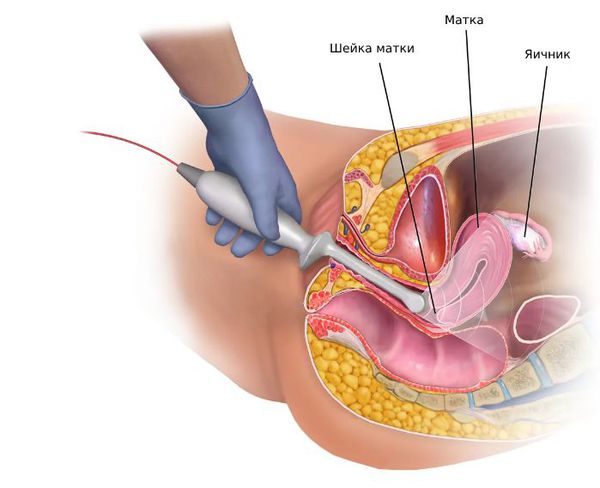
4. Инструментальная диагностика:
Лечение гиперандрогении
Заболевание лечит врач-эндокринолог или гинеколог-эндокринолог.
Лечение поможет устранить симптомы и достичь основных целей:
Нормализация менструального цикла уменьшает риск гиперплазии эндометрия и рака тела матки, маточных кровотечений и постгеморрагической анемии.
В редких случаях выполняют операции на яичниках.
Комбинированные оральные контрацептивы (КОК) снижают уровень гонадотропинов, а значит и концентрацию андрогенов, которые производятся в яичниках. Содержащиеся в КОК эстрогены увеличивают синтез глобулина, связывающего половые гормоны и, следовательно, снижают уровень свободного тестостерона. Кроме того, прогестагены в составе КОК уменьшают синтез андрогенов в надпочечниках, подавляют фермент 5-альфа-редуктазу и блокируют связывание андрогенов с рецепторами.
Оптимальными будут КОК, содержащие прогестаген с антиандрогенным действием: ципротерон, хлормадинон, диеногест и дроспиренон. Также предпочтительны оральные контрацептивы с этинилэстрадиолом.
Наиболее известные КОК, применяемые для лечения гиперандрогении:
Прогестагены нормализуют менструальный цикл при циклическом или постоянном приёме. Однако есть гипотезы, что прогестерон сам обладает андрогеноподобным действием. Его, как правило, не назначают для лечения гиперандрогении, но применяют для нормализации второй фазы менструального цикла.
Блокаторы андрогенных рецепторов из–за выраженной тератогенности (влияния на внутриутробную закладку органов будущего ребёнка) беременным принимать запрещено.
Основные препараты из группы блокаторов андрогенных рецепторов:
Дозировку и режим приёма препаратов врач назначает индивидуально.
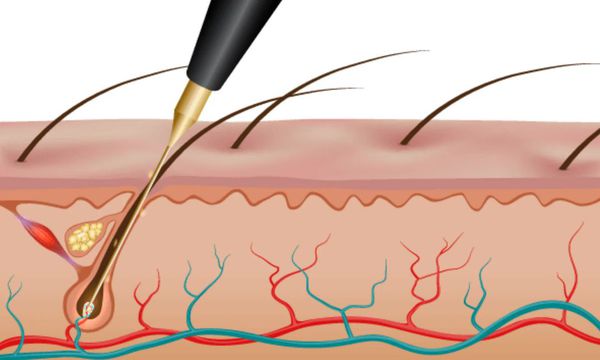
Способы удаления волос при гирсутизме
Существуют три вида электроэпиляции:
Побочные эффекты электроэпиляции: ожоги, раздражение кожи, редко — образование рубцов.
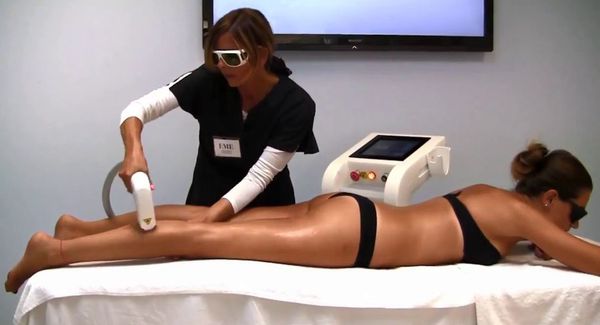
Лазерная эпиляция позволяет повредить волосяной фолликул, не разрушив окружающие его ткани. Процедуры нужно проводить многократно, но полностью избавиться от волос удаётся редко. В зависимости от источника светового излечения лазеры для удаления волос делятся на три группы:
Прогноз. Профилактика
Если своевременно обратиться к врачу и правильно подобрать лечение, то можно уменьшить неприятные симптомы и избежать серьёзных осложнений.
Результаты терапии следует оценивать через 3–6 месяцев, потому что антиандрогенные препараты действуют медленно: они постепенно накапливаются в организме и встраиваются в обмен веществ. Их приём требует адекватного дозирования, а также регулярной оценки результатов и возможных побочных действий.
Лечение позволяет избавиться от симптомов, поэтому для грамотной коррекции терапии пациентке необходимо регулярно посещать врача-эндокринолога
Профилактика:
Гиперандрогения у женщин
В данной статье будет подробно раскрыто такие заболевание как гиперандрогения у женщин, причины развития, симптомы, какое лечение назначается, на основании чего ставится диагноз и какие методы диагностики применяются.
Гиперандрогения у женщин
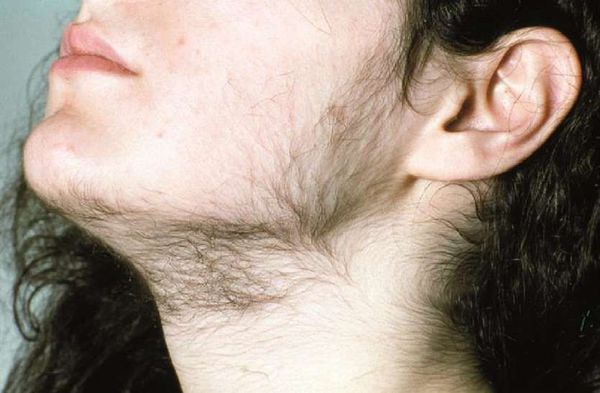
При повышении андрогенов в крови у женщин у них начинают проявляться некоторые мужские характеристики (огрубление голоса, обильная растительность на некоторых участках тела). Если долгое время не лечить гиперандрогению у женщин, то это может привести к бесплодию.
Гиперандрогения у женщин очень редко протекает бессимптомно, поэтому стоит внимательно относится к изменениям у своем организме и появлению нежелательных волос.
Можно выделить несколько видов данного заболевания:
Причины гиперандрогении
Факторами, приводящими к развитию гиперандрогении, являются:
Чтобы поставить диагноз гиперандрогения и определить причины необходима тщательная диагностика организма пациента.
Симптомы
Признаки патологии в зависимости от причины ее вызвавшей имеют различную степень выраженности. Во многих случаях гиперандрогения развивается крайне медленно и может ярко не выражаться (например, при синдроме поликистозных яичников). К основным признакам нарушения можно отнести:
Диагностика гиперандрогении
Врач сможет диагностировать гиперандрогению, опираясь на полученный от пациента анамнез и проведенные инструментальные исследования организма.
Специалист знает, что данная патология в разном возрасте может иметь различные проявления, поэтому будет задавать множество вопросов и тщательно анализировать ответы на них:
На основании полученных от пациента данных, врач может назначить такие варианты исследования организма:
Стоит с особой внимательность отнестись ко всем процедурам диагностики, назначенных врачом, так как нередко встречаются случаи, когда при нормальных показателях гормонов в крови или при нормальном состоянии органов на УЗИ может присутствовать гиперандрогения. В таких случаях патологию можно увидеть только опираясь на множество показателей.
Профилактика
Придерживаясь простых правил в течение жизни, можно не допустить появления надпочечниковой гиперандрогении или любого другого типа.
Основные профилактические меры:
Лечение синдрома гиперандрогении
Так как гиперандрогения не является самостоятельным заболеванием, а возникает на фоне другой патологии, то лечение имеет комплексный подход.
Согласно клиническим рекомендациям, в зависимости от причины заболевания, сопутствующих факторов и выраженности симптомов лечение проводится совместно с устранением первопричины или последовательно.
Медикаментозное лечение
Используются препараты, которые призваны уменьшить выработку мужских половых гормонов андрогенов:
Лечение сопутствующих заболеваний
Для того, чтобы терапия дала реальный результат, который не исчезнет в скором времени, обязательно необходимо устранить первопричину. Это могут быть как заболевания щитовидной железы и печени, наличие гормонообразующих новообразований и т.д.
Для лечения сопутствующих заболеваний может быть достаточно определенной терапии медикаментами или хирургического вмешательства (удаление опухолей, кист и т.п.).
Образ жизни при гиперандрогении
Любое лечение должно сопровождаться осмыслением своего образа жизни и повседневных привычек.
Для того, чтобы лечение было эффективно необходимо:
Прогноз
Если внимательно относится к своему организму и его здоровью, то при своевременном лечении, отсутствии врожденных патологий, можно говорить об успешном излечении.
Женщины, которые успешно прошли лечение и соблюдают рекомендации врачей в будущем не имеют осложнений гиперандрогении, а также могут забеременеть и родить здорового ребенка. Обычно планирование беременности в таких случаях, а также весь период беременности пациентка находится под строгим контролем врачей.
Гиперандрогения у мужчин
К какому врачу обращаться
Если Вы заметили у себя признаки гиперандрогении или Вам необходима консультация специалиста по данному вопросу, то необходимо обращаться сначала к врачу-эндокринологу, а он разобравшись в Вашей проблеме, изучив имеющийся анамнез назначит, по необходимости, дополнительные обследования.
Одним из специалистов по эндокринологии является Романов Георгий Никитич, ведет врачебную практику более 20 лет. Романов Георгий проходил обучение не только в Беларуси, а также в России и некоторых европейских государствах (Великобритания, Германия), практикует современные методы диагностики и лечения. Индивидуально подходит к каждому пациенту, так как только доскональное изучение анамнеза пациента позволяет найти первопричину заболевания и назначить эффективное лечение. Консультирует и внимательно следит за ходом лечения.
Кроме того, что эндокринолог Романов Георгий Никитич ведет практику в г. Гомеле, также он консультирует пациентов онлайн.
Записаться на онлайн консультацию Вы можете в любом удобном для Вас мессенджере или социальной сети: skype, instagram, viber, telegram, whatsapp или вконтакте.
Если Вы ищите опытного внимательного специалиста для выявления гиперандрогении у женщин или у подростков, также эффективного лечения заболевания, то Вам здесь помогут.
Акне, избыточный рост волос, облысение. Чем опасна гиперандрогения, и почему ее нельзя игнорировать?
Часто проблемы со своей внешностью мы стараемся решить с помощью косметологических средств, но порой причина куда глубже и серьезнее, чем кажется. И невнимание к ней ведет к опасным последствиям. Так можно сказать и о гиперандрогении. Что это такое? Рассказывает гинеколог-эндокринолог Светлана Якутовская.
Андрогены — предшественники всем известных эстрогенов
— Что такое гиперандрогения?
— Это общее проявление эндокринных нарушений у женщин, которое характеризуется избыточной продукцией андрогенов, продуцируемых такими эндокринными железами, как надпочечники и яичники.
— Зачем вообще андрогены нужны женщине?
— Их функции очень важны:
В любом возрасте стимулируют кожные единицы — волосяной фолликул и сальные железы. То есть они определяют количество волос на теле, жирность кожи, наличие или отсутствие перхоти и т.д.
В пубертате (подростковом возрасте) инициируют рост стержневых волос на лобке и подмышечных зонах, регулируют линейный рост трубчатых костей, формируют фигуру, в том числе, распределяя жировую клетчатку.
Проявляют анаболические свойства, обеспечивая костное ремоделирование, рост мышечной массы.
Оказывают влияние на сердечно-сосудистую систему.
Являются предшественниками всем известных эстрогенов.
В организме здоровой женщины именно они формируют и поддерживают сексуальность, в том числе либидо, а также поведенческие реакции.
— Часто ли это заболевание встречается в Беларуси?
— Наша страна не выходит за рамки мировых данных. Заболевание встречается примерно у 5-15% женщин. Это достаточно тревожный показатель. Чтобы понять, много это или мало, просто представьте, что из 100 женщин, его диагностируют у 15. Согласитесь, это немало.
Усики над губой и большое количество пушковых волос — это не всегда гирсутизм!
— Какие виды гиперандрогении выделяют?
— Если говорить о клинической практике, это в первую очередь:
Яичниковая форма гиперандрогении (ВДКН, вирилизирующие опухоли надпочечников);
Гиперандрогения на фоне других состояний (гиперкортицизм или синдром Кушика, акромегалия, гиперпролактинемия, инсулинорезистентность (HAIR-AN-синдром);
— Каковы причины заболевания?
— Их может быть очень много. Но чаще всего это нарушения синтеза андрогенов железами либо нарушение восприятия тканей человека андрогенами. В основе лежит именно повышенный уровень андрогенов.
Гиперандрогения способна спровоцировать бесплодие
— Какими могут быть симптомы заболевания?
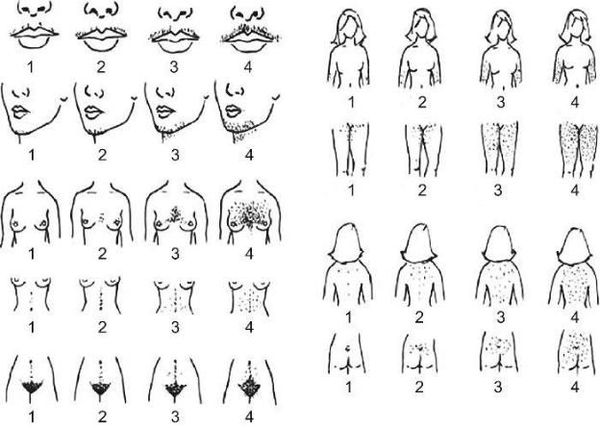
— Самый яркий симптом — это избыточный рост волос. Выделяются три клинических группы проявлений:
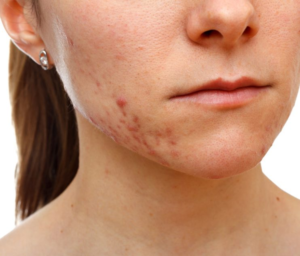
1. Гиперандрогенная дермопатия: изменения возникают со стороны кожи и ее придатков, развиваются:
Существует такая проблема, как гипертрихоз — повышенный рост пушковых волос повсеместно, особенно на руках и ногах. Стоит понимать, что это состояние не ассоциировано с избытком андрогенов.
Рост волос порой определяется национальными особенностями, генетическими факторами. Поэтому не стоит бояться появления, например, усиков над верхней губой. Важно рассматривать все симптомы в комплексе.
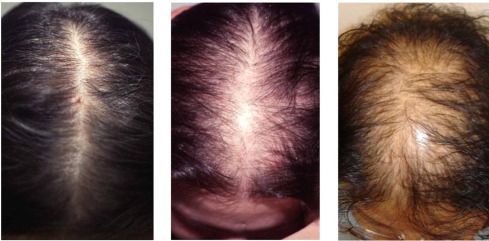
2. Нарушается формирование вторичных половых признаков:
3. Для практикующего гинеколога очень значим тот факт, что выраженная гиперандрогения приводит к нарушениям женской репродуктивной функции:
— Как проводится диагностика, и почему важно делать ее еще в подростковом возрасте?
— Большую роль играет общение с пациенткой. Доктор обязательно должен собрать анамнез. Обращают внимание на такие факторы как избыточная масса тела, ожирение, инсулинорезистентность, заболевания среди родственников сахарным диабетом (особенно II типа).
У женщин с гиперандрогенией обязательны диагностика и коррекция метаболических нарушений, таких, как нарушение толерантности к глюкозе.
Не менее важно оценить наличие факторов риска сердечно-сосудистых заболеваний, в том числе, атеросклероза, артериальной гипертензии.
Следующий этап — общий осмотр, физикальное и инструментальное обследование.
В некоторых случаях требуется лабораторная диагностика. Изучаются гормоны: ЛГ, ФСГ, общий и свободный тестостерон, андростендиндион, 17-ОН-прогестерон, ДГЭ-сульфат, пролактин, гормоны щитовидной железы и др.
Ультразвуковая диагностика поможет выявить поликистоз или опухоль яичников, опухоль или гиперплазию надпочечников. По показаниям выполняется КТ и МРТ.
Эффект от лечения можно оценивать не ранее, чем через 6 месяцев
— Как лечить гиперандрогению?
— Лечебная тактика выбирается в зависимости от причины (источника) повышенной секреции андрогенов, при этом их концентрацию целесообразно контролировать каждые 3-4 месяца в течение года. Полученный эффект от лечения можно оценивать не ранее, чем через 6 месяцев от его начала.
Важно и то, что нужно пациентке: интересует ли ее беременность или нет. Если тактика направлена на поддержание нормального менструального цикла и работы сердца, костной, мышечной системы — решение будет одно. Если женщина мечтает стать мамой — оно будет иным.
В лечении чаще всего используются комбинированные гормональные средства, которые могут подавить синтез андрогенов, а также блокировать периферическое действие этих стероидов на уровне волосяного фолликула. Каждому пациенту препараты подбираются индивидуально.
Если есть нарушения жировой массы тела, рекомендуется модификация образа жизни (ТОМЖ): адекватная физическая нагрузка, рациональное питание (низкокалорийная диета 1500-200 ккал/сут. с ограничением жиров и легкоусвояемых углеводов.
Снижение веса на 6-8 кг на фоне ТОМЖ способствует восстановлению ритма менструации, однако ановуляция и недостаточность лютеиновой фазы менструального цикла могут сохраниться.
Для лечения проявлений гиперандрогенной дермопатии применяются специальные местные и системные лекарственные средства, фото- или лазерная эпиляция. Их уже назначают дерматологи.
Внешние проявления болезни порой приводят к настоящей депрессии
— Помимо гинеколога, к каким еще врачам нужно обратиться?
— В зависимости от причины проблемы и целей пациентки за лечением также дополнительно обращаются к терапевту, кардиологу и, как я уже говорила, дерматологу и косметологу.
— В каких случаях требуется оперативное вмешательство?
— Если мы говорим о достижении беременности и консервативная медицина не дает эффекта, предлагаются лапароскопические операции, призванные, в первую очередь, улучшить овуляцию. Они же применяются, когда у пациентки обнаруживается опухоль.
— Какими могут быть последствия, если проблему запустить?
— В таком случае существует риск, что понизится репродуктивный потенциал и вообще усугубятся проблемы женского здоровья.
В любом случае помните, что бороться с проблемой можно и нужно, и чем раньше вы обратите на нее внимание, тем быстрее найдется подходящее решение.