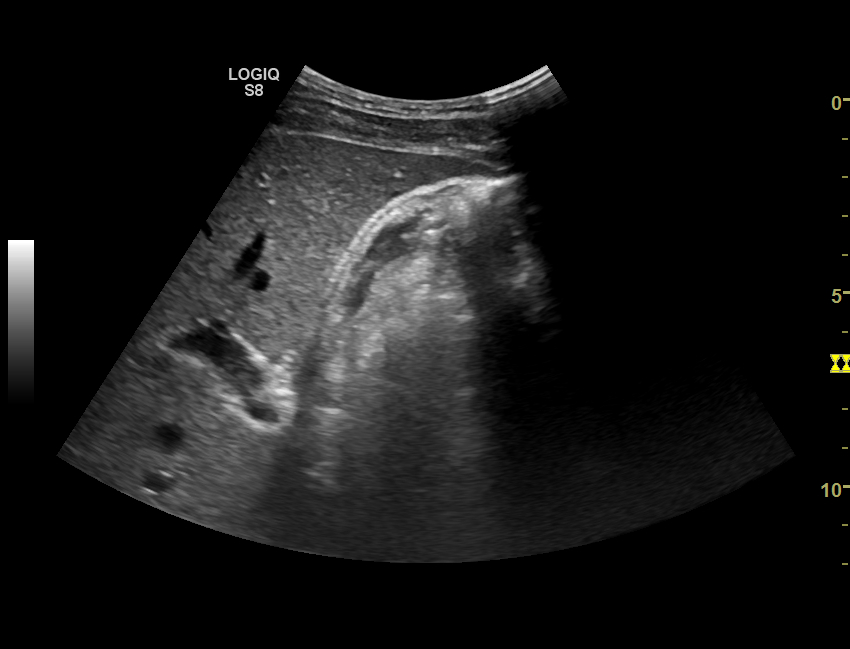
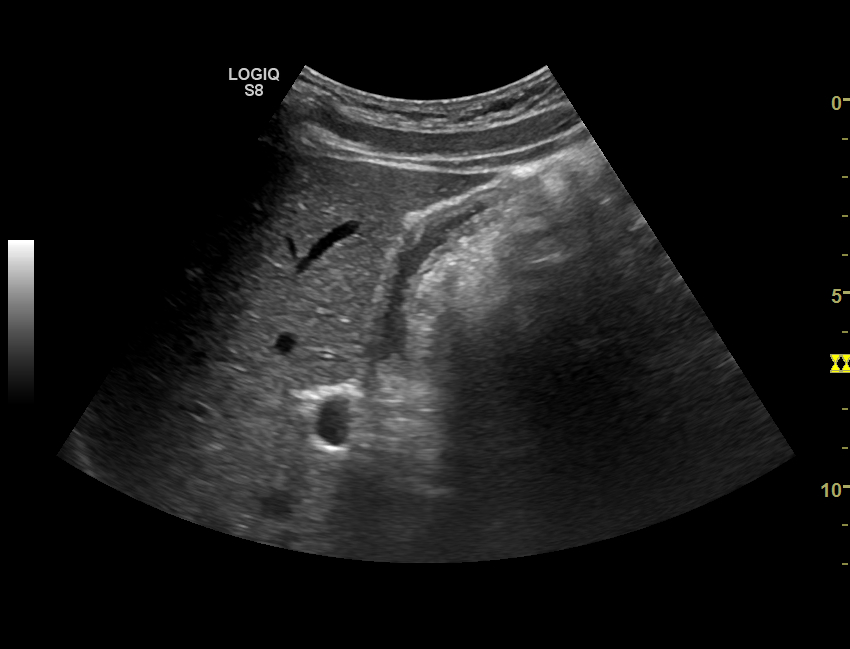
Гиперэхогенное образование в желчном пузыре что это
Камни в желчном пузыре: симптомы и когда обратиться к врачу
Желчнокаменная болезнь (ЖКБ) — это образование камней (конкрементов) в жёлчном пузыре и жёлчных протоках. Желчные камни — это затвердевшие отложения пищеварительной жидкости, которые чаще всего образуются в вашем желчном пузыре. Ваш желчный пузырь — это маленький грушевидный орган в правой части живота, прямо под печенью. Желчный пузырь содержит пищеварительную жидкость, называемую желчью, которая выделяется в тонкий кишечник, участвуя в переваривании пищи.
Камни в желчном пузыре бывают размером от песчинки до мяча для гольфа. У некоторых людей развивается только один желчный камень, в то время как у других одновременно много мелких камней.
Наличие конкрементов несет риск развития опасных состояний и тяжелых осложнений.
Симптомы
Зачастую камни в желчном пузыре могут не вызывать никаких признаков или симптомов. Если желчный камень застревает в протоке и вызывает закупорку, то развиваются следующие симптомы:
Когда обратиться к врачу
Запишитесь на прием к врачу, если у вас есть какие-либо признаки или симптомы, которые вас беспокоят.
Немедленно обратитесь за помощью, если у вас появятся признаки и симптомы серьезного осложнения, связанного с камнями в желчном пузыре, например:
Номер для вызова скорой медицинской помощи в Москве – 103
Причины ЖКБ
Непонятно, что вызывает образование камней в желчном пузыре. Врачи считают, что камни в желчном пузыре могут возникнуть в следующих случаях:
Ваша желчь содержит слишком много холестерина. Обычно ваша желчь содержит достаточно химических веществ, чтобы растворить холестерин, выделяемый вашей печенью. Но если ваша печень выделяет больше холестерина, чем может растворить желчь, избыток холестерина может превратиться в кристаллы и, в конечном итоге, в камни.
Ваша желчь содержит слишком много билирубина. Билирубин — это химическое вещество, которое вырабатывается при расщеплении эритроцитов в организме. При определенных состояниях печень вырабатывает слишком много билирубина, включая цирроз печени, инфекции желчных путей и некоторые заболевания крови. Избыток билирубина способствует образованию камней в желчном пузыре.
Ваш желчный пузырь опорожняется неправильно. Если желчный пузырь не опорожняется полностью или достаточно часто, желчь может стать очень концентрированной, что способствует образованию желчных камней.
Типы желчных камней
Типы желчных камней, которые могут образовываться в желчном пузыре, включают:
Холестериновые камни в желчном пузыре. Самый распространенный тип желчных камней, называемый холестериновыми желчными камнями, часто имеет желтый цвет. Эти камни в желчном пузыре состоят в основном из нерастворенного холестерина, но могут содержать и другие компоненты.
Пигментные камни в желчном пузыре. Эти темно-коричневые или черные камни образуются, когда ваша желчь содержит слишком много билирубина.
Факторы риска
Факторы, которые могут увеличить риск образования камней в желчном пузыре, включают:
Осложнения
Осложнения камней в желчном пузыре могут включать:
Воспаление желчного пузыря. Камень в желчном пузыре, застрявший в шейке желчного пузыря, может вызвать воспаление желчного пузыря (холецистит). Холецистит может вызвать сильную боль, перитонит.
Закупорка общего желчного протока. Камни в желчном пузыре могут блокировать каналы (протоки), по которым желчь течет из желчного пузыря или печени в тонкий кишечник. Это может привести к сильной боли, желтухе и инфекции желчных протоков.
Закупорка протока поджелудочной железы. Проток поджелудочной железы — это трубка, идущая от поджелудочной железы и соединяющаяся с общим желчным протоком непосредственно перед входом в двенадцатиперстную кишку. Соки поджелудочной железы, которые способствуют пищеварению, проходят через проток поджелудочной железы.
Камень в желчном пузыре может вызвать закупорку протока поджелудочной железы, что может привести к воспалению поджелудочной железы (панкреатиту). Панкреатит вызывает сильную постоянную боль в животе и обычно требует госпитализации. Тяжелые формы панкреатита часто заканчиваются смертью больного.
Рак желчного пузыря. Люди с камнями в желчном пузыре имеют повышенный риск развития рака желчного пузыря.
Профилактика ЖКБ
Вы можете снизить риск образования камней в желчном пузыре:
Не пропускайте приемы пищи. Старайтесь каждый день придерживаться своего обычного времени приема пищи. Пропуск приемов пищи или голодание может увеличить риск образования желчных камней.
Худейте медленно. Если вам нужно похудеть, не торопитесь. Быстрая потеря веса может увеличить риск образования желчных камней.
Потребляйте больше продуктов с высоким содержанием клетчатки. Включите в свой рацион больше продуктов, богатых клетчаткой, таких как фрукты, овощи и цельнозерновые продукты.
Поддерживайте здоровый вес. Ожирение и лишний вес увеличивают риск образования желчных камней. Работайте над достижением здорового веса, сокращая количество потребляемых калорий и увеличивая физическую активность. Как только вы достигнете здорового веса, работайте над его поддержанием, продолжая придерживаться здоровой диеты и продолжая заниматься спортом.
Диалог гастроэнтеролога и врача УЗИ о билиарном сладже
Врачи
Марина Владимировна : Историческая справка
История нас отсылает ко второй половине II века н.э., когда древнеримский медик, хирург и философ Гален описал многообразие желчных камней при вскрытии умерших.
Позднее, в XII – XVIII века представления о желчнокаменной болезни были развиты Галлером в его знаменитых трудах «Opuscula pathologica» и «Elementa physiologiae corporis humani» (1757-1766).
Но, желчнокаменная болезнь начинается не с камней, а с изменения физико-химических свойств желчи, так называемого сладжа.
Как переводится понятие билиарный сладж дословно?
Билиарный – от латинского слова Biliaris, что значит желтый
Сладж – от английского Sladge – «взвесь, грязь, тина, ил, ледяная каша»
Обнаружение билиарного сладжа (БС) рассматривается как начальная стадия желчнокаменной болезни (ЖКБ), её безконкрементная или предкаменная стадия.
Первые попытки выделить предкаменную стадию ЖКБ были сделаны в 70-е годы ХХ века, когда ученые выделили начальную стадию заболевания, понимая под ней биохимические изменения качества желчи с последующими физико-химическими нарушениями её структуры, приводящими к формированию кристаллов холестерина, образованию билиарного сладжа.
Наталья Николаевна. Прогресс в изучении и диагностике начальных стадий ЖКБ произошел когда в широкую практику вошло ультрасонографическое исследование (УЗИ), которое позволило создать классификацию и типы билиарного сладжа. В настоящее время под термином билиарный сладж понимают ЛЮБУЮ НЕОДНОРОДНОСТЬ ЖЕЛЧИ, выявляемую при УЗИ.
Основные варианты БС:
1. Эхонеоднородная желчь со сгустками – желчь с наличием единичных или множественных участков повышенной эхогенности, имеющих четкие или размытые контуры, смещаемых, без акустической тени (неплотные сгустки), чаще расположенные по задней стенке желчного пузыря.
2. Взвесь гиперэхогенных частиц – точечные, единичные или множественные гиперэхогенные образования, не дающие акустическую тень, выявляемые при изменении положения тела.
3. Замаскообразная желчь – эхонеоднородная желчь с наличием участков, приближающихся по эхогенности к паренхиме печени, смещаемых или фиксированных к стенке желчного пузыря, с четким контуром, не дающих акустическую тень.
В клинической практике более чем в 70% случаев встречается второй вариант билиарного сладжа – взвесь гиперэхогенных частиц.
Марина Владимировна. Среди гастроэнтерологических пациентов с жалобами, характерными для поражения желчевыводящих путей и желчного пузыря БС обнаруживается в половине случаев. В подавляющем большинстве пациенты предъявляют жалобы на чувство тяжести и ноющую боль в правом подреберье, иногда отдающую под правую лопатку, возможна тошнота, горький привкус во рту, дискомфорт после приема пищи, запор, при обструкции (закупорке) желчных протоков – развитие желтухи и болевого синдрома: желчной колики.
Кого мы можем отнести к группе риска? Пациентов старше 40 лет, женский пол, лиц с ожирением, отягощенной наследственностью (если у близких родственников есть ЖКБ). Помимо постоянных факторов, существуют и временные предпосылки – это длительный прием некоторых лекарственных препаратов, в том числе гормональных контрацептивов, беременность. Факторами риска могут быть: избыточный вес и его колебания, нерегулярное и нерациональное питание, длительные периоды голодания, диеты, направленные на стремительное снижение массы тела и некоторые патологические состояния и заболевания – дисфункция сфинктера Одди, вирусные гепатиты.
У детей неоднородность желчи может развиваться с младенческого возраста. Одной из причин является физиологическая желтуха, возникающая у многих детей после рождения из-за избыточного количества билирубина, содержащегося в жидкости, который кристализируется и превращается в осадок. Ещё одна причина возникновения БС у детей – искусственное вскармливание. У школьников частая причина – стрессы, большие психоэмоциональные нагрузки, гиподинамия, отказ от завтрака, что возникает из-за утреннего застоя желчи, скопившегося за ночное время. Дети жалуются на приступы тошноты и болевые ощущения в области правого подреберья.
Наталья Николаевна: врачи УЗД придерживаются классификации ЖКБ, в которой выделяют 4 стадии заболевания:
I стадия – начальная или пред каменная, это билиарный сладж.
II стадия – формирование желчных камней
III стадия – стадия хронического рецидивирующего калькулезного холецистита
IV стадия – стадия осложнений
Выявление ЖКБ на её начальной стадии – формирования БС – предоставляет широкие возможности для первичной профилактики холелитиаза. Вторая стадия позволяет более четко определить показания для различной консервативной терапии или хирургического лечения. На третьей стадии основным методом лечения является оперативное вмешательство.
Инструментальные методы исследования играют ведущую роль в диагностике ЖКБ. Основным из них является УЗИ, позволяющее выявить заболевание на стадии формирования БС. С помощью УЗИ определяют размеры камней, их количество, локализацию, подвижность, в определенной мере и структуру. УЗИ, а именно динамическая эхохолецистография позволяет судить о двигательной активности желчного пузыря, функции сфинктера Одди. Для этого изучают объем желчного пузыря и диаметр холедоха натощак и после желчегонной нагрузки. Ультрасонография дает возможность оценить состояние стенки желчного пузыря, например, установить наличие или отсутствие воспалительного процесса, холестероза, внутристеночных абсцессов, аденомиоза стенки.
При осложненном течении ЖКБ с помощью УЗИ оценивают степень деструкции (разрушения) стенки желчного пузыря и состояние околопузырного пространства.
Однако у тучных пациентов, при выраженном метеоризме УЗИ в большинстве случаев не позволяет достаточно хорошо визуализировать желчный пузырь и особенно желчные протоки. В этих случаях показано проведение эндоскопической ультрасонографии. Это УЗИ проводится с помощью эндоскопа из желудка и 12-ти перстной кишки.
Марина Владимировна. Важно при терапии БС назначать УЗ-контроль 1 раз в 3 месяца, так как выявление ЖКБ на её начальной стадии предоставляет широкие возможности для первичной профилактики камнеобразования. БС имеет несколько сценариев развития:
Поэтому так важно при первых симптомах нарушения работы желчного пузыря не затягивать визит к врачу и не заниматься самолечением.
Гиперэхогенное образование в желчном пузыре что это
Поражения, которые выступают вовнутрь из стенки желчного пузыря, называются полипами желчного пузыря (ПЖП). У большинства пациентов диагноз ставится случайно при обычном ультразвуковом исследовании (УЗИ) брюшной полости или после холецистэктомии по поводу конкрементов в желчном пузыре или желчной колики. Несмотря на то, что большинство ПЖП являются доброкачественными по своей природе, в некоторых случаях имеют место злокачественные полипы. Поэтому их раннее выявление и проведение соответствующих своевременных мероприятий важны для лечения и долгосрочной выживаемости. Основная цель лечения ПЖП – предотвращение развития карциномы желчного пузыря.
Термин «полиповидные поражения желчного пузыря» обозначает широкий спектр находок. ПЖП классифицируются как доброкачественные и злокачественные. Доброкачественные ПЖП подразделяются на псевдополипы (холестериновые полипы, воспалительные полипы; холестероз и гиперплазия), эпителиальные опухоли (аденомы) и мезенхиматозные опухоли (фибромы, липомы и гемангиомы). Злокачественные ПЖП представляют из себя карциномы желчного пузыря. Плохой прогноз у пациентов с раком желчного пузыря определяет важность четкого различия доброкачественных, злокачественных и предраковых полипов [1].
В связи с этим нами была проанализирована научная литература в PubMed (англоязычная текстовая база данных медицинских и биологических публикаций, созданная Национальным центром биотехнологической информации (NCBI) США на основе раздела «Биотехнология» Национальной медицинской библиотеки США (NLM), опубликованная с января 2011 г. по декабрь 2020 г. Затем были обобщены различные аспекты ПЖП для улучшения результатов диагностики и лечения ПЖП.
Распространенность ПЖП составляет 4,3–6,9 %. Полиповидные поражения желчного пузыря включают множество патологических типов [2]. Хотя существуют некоторые различия, распространенность полиповидных поражений желчного пузыря регистрируется в 2–12 % удаленных желчных пузырей, что, вероятно, зависит от показаний к холецистэктомии [3].
Возраст и пол, по-видимому, являются заметными факторами возникновения ПЖП. В исследовании с участием 1558 пациентов с ПЖП средний возраст на момент постановки диагноза составлял 49 лет. В большинстве публикаций, в которых рассчитывается это соотношение, заболеваемость чаще встречается у мужчин. Соотношение полов и возраст на момент постановки диагноза ПЖП составляли 1,15: 1 (мужчины: женщины) [1].
Факторы риска образования полипов
ПЖП – опухолевидные поражения этого органа. Мало что известно о факторах, связанных с возникновением ПЖП. Однако образование ПЖП связано с метаболизмом жиров. Связь между ПЖП и семейным анамнезом некоторых заболеваний предполагает проведение некоторых генетических исследований [4].
В отличие от хорошо известных факторов риска образования конкрементов в желчном пузыре, попытки определить факторы риска развития ПЖП не показали какой-либо устойчивой связи между образованием полипов и возрастом, полом, ожирением или такими заболеваниями, как диабет. В литературе высказывается предположение об обратной зависимости между ПЖП и конкрементами. Предполагается, что полипы либо механически нарушают образование конкрементов, либо полипы труднее диагностировать рентгенологически при наличии конкрементов [5].
У пациентов с синдромами врожденного полипоза, такими как синдром Пейтца – Егерса и Гарднера, также могут развиться ПЖП. Большой ретроспективный анализ факторов риска ПЖП у населения Китая выявил хронический гепатит B как фактор риска [1].
Предполагаемые факторы риска у пациентов со злокачественными ПЖП включают возраст старше 60 лет, наличие конкрементов в желчном пузыре и первичный склерозирующий холангит. Характеристики риска озлокачествления полипов также включают размер более 6 мм, одиночные и сидячие полипы [6].
Симптомы полиповидного поражения желчного пузыря неспецифичны и расплывчаты, а во многих случаях заболевание протекает бессимптомно. По этой причине полиповидные поражения желчного пузыря часто обнаруживаются случайно [7]. Однако есть пациенты с ПЖП, которые могут предъявлять жалобы на тошноту, рвоту и периодические боли в правом подреберье. Это связано с нарушениями оттока желчи вследствие отделения от слизистой оболочки желчного пузыря небольших фрагментов холестерина. Имеются описания полипов, которые сильно выпирают, перекрывая пузырный проток или холедох, вызывая острый холецистит или механическую желтуху, но это относится к очень редко встречающимся осложнениям [8].
Полипы иногда выявляются при трансабдоминальном УЗИ по поводу боли в правом подреберье. При отсутствии других факторов ПЖП может рассматриваться как источник желчной колики. При этом чаще наблюдались боль в правом верхнем квадранте живота, тошнота, диспепсия и желтуха. Однако у большинства пациентов имели место конкременты в желчном пузыре, поэтому не существовало ясности, были ли полипы главной причиной перечисленных симптомов. Не было разницы в симптомах у пациентов с доброкачественными и злокачественными полипами. В большом ретроспективном анализе, где ПЖП определялись на УЗИ брюшной полости, 64 % полипов были диагностированы во время обследования по поводу других заболеваний. У 23 % пациентов имели место абдоминальные симптомы, у 13 % были обнаружены изменения в печеночных тестах. При полиповидном холестерозе частицы последнего могут отслаиваться и клинически вести себя как желчные конкременты, вызывая желчную колику, обтурацию желчевыводящих путей или панкреатит. Имеются также сообщения о ПЖП, вызывающих бескаменный холецистит или даже массивную гемобилию [9].
При псевдополипах (холестериновые, воспалительные и гиперпластические полипы) может возникнуть симптоматика диспепсии, болей в подреберье, печеночном дискомфорте, холецистита или холелитиаза. Метаболический синдром имеет тесную связь с развитием холестериновых полипов [10].
Связь между камнями желчного пузыря и ПЖП
В одном из исследований задались целью сравнить клинические характеристики пациентов с ПЖП и желчнокаменной болезнью (основная группа) с пациентами, страдающими только ПЖП. При этом не было отмечено значимой разницы в изменении размеров полипов в течение периода наблюдения между исследуемой и контрольной группами. Значительно более высокая доля пациентов в основной группе перенесла приступы острого холецистита по сравнению с пациентами из контрольной группы. По данным многомерного логистического регрессионного анализа утолщение стенки желчного пузыря при первичном ультразвуковом исследовании (УЗИ) и интервальное увеличение размера ПЖП были значимыми независимыми факторами риска проведения холецистэктомии. В течение периода наблюдения рака желчного пузыря не наблюдали [11–13].
У некоторых пациентов только после холецистэктомии по поводу желчнокаменной болезни обнаружено полиповидное поражение желчного пузыря. При злокачественных полипах имела место более выраженная симптоматика по сравнению с симптоматикой при доброкачественных полипах. Была проанализирована связь симптоматики полипов и сопутствующего литиаза. Существенной ассоциации симптомов с ассоциированными желчными конкрементами не обнаружено. Однако количество случаев с наличием симптоматики имеет тенденцию к росту по мере увеличения размеров полипа. Следовательно, можно предположить, что выраженность симптоматики может быть связана с размерами полипа, а не с желчными конкрементами [14–16].
Развитие, совершенствование и широкое применение методов диагностической визуализации, таких как компьютерная томография (КТ), магнитно-резонансная томография (МРТ) и УЗИ, привели к увеличению числа незапланированного обнаружения конкрементов и ПЖП. Однако соответствующее ведение этой патологии остается спорным [14].
Ультразвуковая эхография. УЗИ брюшной полости считается более предпочтительным исследованием для диагностики ПЖП, не только вследствие его доступности и низкой стоимости, но также из-за его хорошей чувствительности и специфичности. С помощью УЗИ имеется возможность обнаружить, подсчитать и измерить ПЖП, также можно определить три слоя стенки желчного пузыря и его различные аномалии [13]. Полипы выглядят как фиксированный гиперэхогенный материал, выступающий в просвет желчного пузыря, с акустической тенью или без нее. Чувствительность УЗИ брюшной полости при диагностике ПЖП превосходит как оральную холецистографию, так и КТ. УЗИ позволяет отличить холестериновый полипоз от аденомы или аденокарциномы желчного пузыря. Холестериновый полип проявляется как масса, эхогенность которой аналогична стенке желчного пузыря, но без теневого конуса. Однако обнаружить различия сложно, и статус полипов как доброкачественных или злокачественных не может быть определен только с помощью УЗИ брюшной полости [12]. Как правило, ПЖП обнаруживаются при УЗИ только в том случае, если их диаметр превышает 5 мм. Сонографические различия между доброкачественными и злокачественными полипами, а также калькулезным холециститом, в значительной степени зависят от размера обособленного немобильного образования в желчном пузыре. Конкремент в желчном пузыре, прикрепленный к стенке желчного пузыря, может быть легко ошибочно принят за полип при ультразвуковом сканировании [10].
Тем не менее УЗИ брюшной полости часто лимитировано особенностями телосложения пациента, а технические ограничения могут привести к вариабельности интерпретации данных. УЗИ брюшной полости обычно считается исследованием первой линии для постановки диагноза ПЖП. УЗИ ни в коем случае не является окончательным индикатором наличия ПЖП или его злокачественного потенциала [7]. Ретроспективное исследование показало, что иногда ПЖП интерпретировали как небольшие складки слизистой оболочки или неверно диагностировали желчные конкременты, которые не имели задней тени или были неподвижны. При УЗИ возможна недооценка максимального диаметра ПЖП, что может ввести в заблуждение исследователя. Также при УЗИ невозможно определить четкие различия между неопухолевыми и неопластическими полипами [15].
Измерение размера патологического образования только с помощью обычного УЗИ недостаточно для их дифференциации. Полиповидный холестероз желчного пузыря легче обнаружить с помощью УЗИ брюшной полости. Полиповидный холестероз состоит из пенистых гистиоцитов, которые содержат холестерин, покрытых одним слоем стволовых клеток, подобных тем, которые выстилают прилегающую слизистую оболочку, и считается доброкачественным [16].
Расхождение между УЗИ и КТ. Средние значения размеров ПЖП при КТ-сканировании были меньше, чем при УЗИ. Расхождения в максимальных диаметрах между УЗИ и КТ составляли 6 ± 4 мм в группе холестериновых полипов и 2 ± 2 мм в группе нехолестериновых полипов и эти различия были статистически значимы [2]. При диагностике полиповидных поражений желчного пузыря с использованием ультразвукового В-сканирования частота выявления полипов значительно выше, чем при использовании КТ или холецистографии. Таким образом, B-ультрасонография может быть использована для первичной диагностики полиповидных поражений желчного пузыря. Тем не менее при КТ более четко отображаются местные анатомические соотношения между печенью, желчным пузырем, воротной веной и другими органами. Совершенствование КТ может повысить частоту выявления полиповидных поражений желчного пузыря [4].
Небольшие полиповидные поражения желчного пузыря легко обнаружить с помощью УЗИ, но точность этих исследований является спорной [7]. Многие из небольших полипов, обнаруженных при УЗИ, скорее всего, представляют собой конкременты, сросшиеся со стенкой желчного пузыря, или другие аномалии [10].
Трехмерное ультразвуковое исследование. Диагностика с помощью трехмерного УЗИ хорошо коррелирует с двухмерным УЗИ в отношении большинства проблем, связанных с желчным пузырем, и может быть вполне достаточной в качестве отдельного метода исследования [12, 14].
УЗИ высокого разрешения. Эндоскопическое ультразвуковое исследование (ЭУЗИ) считается наиболее чувствительным методом диагностики полиповидных поражений желчного пузыря. Однако диагностическая точность УЗИ высокого разрешения (УЗИВР) и ЭУЗИ для дифференциальной диагностики полиповидных поражений желчного пузыря была сопоставимой. С учетом меньших беспокойств для пациента и отсутствия необходимости приема седативных средствах, УЗИВР становится более востребованным диагностическим методом для дифференциальной диагностики и определения стадии полиповидных поражений желчного пузыря и раннего рака желчного пузыря [9, 13].
Гармоническая визуализация. Качество изображений в гармоническом режиме выше, а стенки желчного пузыря визуализируются четче. Поэтому полипы лучше проглядывались на гармонических изображениях, на них размеры полиповидных образований определялись более точно. В гармоническом режиме уменьшается уровень артефактов, создаваемых стенкой тела, и повышается контрастное разрешение за счет снижения уровня шума. Визуализация желчного пузыря также улучшается в гармоническом режиме [14].
Ультрасонография с контрастным усилением. Достижения в традиционном УЗИ, такие как УЗИ с высоким разрешением, способствовали улучшению выявления полиповидных поражений желчного пузыря. Контрастное вещество на основе галактозы использовалось в США для дифференциальной диагностики полиповидных поражений желчного пузыря [15]. Когда диффузные и разветвленные типы считались показателями рака, точность составляла 85 %, чувствительность 100 % и специфичность 77 %. При раке желчного пузыря окрашивание всей опухоли было сплошным, что соответствовало диффузной гиперваскуляризации. При доброкачественных ПЖП окрашивание было рассредоточенным, а изображения потока были однородными и небольшими. Таким образом, паттерны повышения контрастности при УЗИ демонстрируют характерные ассоциации с патологическими данными, служат ценным дополнением в диагностике заболеваний желчного пузыря и способствуют дифференцировке карцином желчного пузыря от других полиповидных поражений желчного пузыря [1].
Эндоскопическая ультрасонография (ЭУЗИ). ЭУЗИ более эффективно, чем В-УЗИ. ЭУЗИ получило широкое распространение для диагностики злокачественных новообразований желудочно-кишечного тракта, подслизистых поражений желудочно-кишечного тракта и образований, обнаруживаемых при поперечных сечениях. ЭУЗИ также рекомендуется для дальнейшего дообследования после обычного УЗИ, так как получаемые изображения при ЭУЗИ более качественны. Поэтому сканограммы, полученные при ЭУЗИ, кажутся более перспективными для отличия полиповидного холестероза от других полипов, а общая точность дифференциации неопластических образований от неопухолевых образований составила 91 %.
До сих пор до конца не определено, можно ли использовать только ЭУЗИ для определения стратегии лечения ПЖП. Однако ЭУЗИ недостаточно для определения программы лечения полипов размером менее 10 мм, но оно может быть более точным, чем трансабдоминальное УЗИ, для определения того, являются ли ПЖП неопластическими. Дифференцирование неопухолевых, неопластических и потенциально злокачественных образований является основной диагностической дилеммой. Варианты лечения этих поражений остаются спорными. Считается, что ЭУЗИ превосходит обычное УЗИ при визуализации поражений желчного пузыря, поскольку ЭУЗИ может обеспечить изображения небольших поражений хорошего разрешения с более высокими ультразвуковыми частотами (7,5–12 МГц против 3,5–5 МГц). Хотя ЭУЗИ более информативно, в сравнении с УЗИ, его точность для дифференциации злокачественных новообразований менее 1,0 см была низкой [12, 13, 15].
Сравнение с трансабдоминальным УЗИ. Трансабдоминальное ультразвуковое исследование (УЗИ) облегчило обнаружение ПЖП, но дифференциальная диагностика полипов менее 20 мм при этом исследовании остается сложной. ЭУЗИ значительно повышает точность дифференциальной диагностики ПЖП и, как полагают, играет важную роль в определении стратегии лечения ПЖП [14].
Система подсчета очков ЭУЗИ. Была представлена система баллов для прогнозирования неопластических ПЖП [13]. Общая оценка ЭУЗИ, основанная на коэффициенте многофакторного анализа, была следующей: (максимальный диаметр в мм) + (оценка внутренней эхо-картины; где гетерогенность = 4, однородность = 0) + (оценка гиперэхогенного пятна; где присутствие = – 5, отсутствие = 0). Согласно системе оценки ЭУЗИ, чувствительность, специфичность и точность оценки риска опухолевых полипов с оценкой 12 и выше составляли 78, 83 и 83 % соответственно [2].
Компьютерная томография. КТ брюшной полости неспособна выявлять поражения низкой плотности, поэтому ее чувствительность для диагностики ПЖП неудовлетворительна, особенно когда ПЖП были меньше 10 мм в диаметре. Но КТ более полезна для изучения карциномы желчного пузыря, анатомических корреляций и выявления метастазов. Достижения в многодетекторной КТ увеличили ее эффективность для дифференциальной диагностики ПЖП. При КТ обычно полиповидная карцинома желчного пузыря визуализируется как выпирающая внутрипросветная масса ткани, более плотная, чем окружающая желчь, тем самым способствуя выявлению неопластических поражений. В частности, спиральная КТ может быть полезна для оценки небольших полиповидных поражений желчного пузыря. При спиральной КТ также возможно дифференцировать неопластические и доброкачественные небольшие полиповидные поражения желчного пузыря и надежно идентифицировать наличие неопластических поражений, требующих удаления. Размер более 1,5 см, сидячая форма и восприятие некачественного изображения являются основными факторами, отличающими неопластический ПЖП от неопухолевого образования размером 1 см и более [1].
Магнитно-резонансная томография. Магнитно-резонансная томография не получила широкого распространения для оценки заболеваний желчного пузыря из-за низкого пространственного и контрастного разрешения. Среди полиповидных образований злокачественные образования демонстрировали раннее и длительное усиление, в то время как доброкачественные поражения демонстрировали раннее усиление с последующим вымыванием. Различные злокачественные опухоли могут показывать высокую интенсивность сигнала на диффузионно-взвешенной МР-визуализации (МРВ), что отражает их высокую клеточность и/или их длительное время релаксации. Следовательно, МРВ с высоким значением b может быть полезна для дифференциации доброкачественных и злокачественных полиповидных поражений желчного пузыря [4].
Позитронно-эмиссионная томография. Была представлена небольшая серия пациентов с ПЖП, у которых перед операцией было точно дифференцированы доброкачественность или злокачественность образований при помощи позитронно-эмиссионной томографии с использованием дезоксиглюкозы, меченной 18F [8].
Внутривенная холецистография. Внутривенная холецистография – безопасный метод, но ПЖП недостаточно четко приобретают непрозрачный вид [10].
Транспапиллярный доступ. Чрескожная чреспеченочная тонкоигольная аспирация и чрескожная чреспеченочная холецистоскопия являются точными диагностическими методами при оценке ПЖП, но они требуют много времени и плохо переносятся пациентами. При этом эндоскопическая ретроградная холангиопанкреатография обладает недостаточной диагностической точностью, поскольку при ее использовании определяется только дефект наполнения желчного пузыря, но без очерчивания поверхности полиповидных поражений [4].
Гистологическая классификация и определение природы ПЖП остаются дилеммой. На самом деле, раньше в различных классификациях полипов имела место выраженная неразбериха, пока A.H. Christensen и K.G. Ishak в 1970-х гг. не предложили свою классификацию. Впоследствии Armed Forces Institute of Pathology (AFIP) представил детальную классификацию и подробное описание радиологических и клинико-патологических особенностей каждого из этих отдельных поражений. Это, безусловно, наиболее подробное исследование по данному вопросу в англоязычных источниках с подробным описанием каждой конкретной морфологической формы.
Согласно гистологическим исследованиям, полипы делятся на 2 типа: (1) доброкачественные неопластические полипы, которые включают эпителиальные аденомы; папиллярные аденомы; непапиллярные аденомы опорных тканей; гемангиомы; липомы; лейомиомы; гранулярно-клеточные опухоли; аденоматозные гиперплазии; аденомиоматозные гиперплазии; гетеротопия слизистой оболочки желудка, слизистой оболочки кишечника, поджелудочной железы, печени; воспалительные полипы; холестериновые полипы и т.д.; фиброксантогранулематозное воспаление, паразитарная инфекция и другие; и (2) злокачественные полипы, которые включают аденокарциному, муцинозную цистаденому, плоскоклеточную карциному и аденоакантому.
Большинство ПЖП представляют собой доброкачественные неопухолевые поражения, которые редко вызывают симптомы. Самый распространенный тип ПЖП – холестериновый полип. Аденомы или аденомиоматозные полипы очень редки и были обнаружены только у 0,4 % пациентов, перенесших холецистэктомию по поводу различных заболеваний желчного пузыря [1].
Полипы холестерина. Недавние исследования показали, что большинство ПЖП доброкачественные и 60–90 % из них – холестериновые полипы. Холестериновые полипы по размеру обычно меньше 10 мм в диаметре. Часто имеют место множественные холестериновые полипы. Они часто связаны с сосудистым холестерозом и, как полагают, не имеют злокачественного потенциала, несмотря на то, что в одном исследовании сообщалось о регистрации трех случаев рака, связанного с холестерозом.
Воспалительные полипы. Воспалительные полипы встречаются редко. Они составляют около 10 % ПЖП и возникают в результате грануляции и фиброза тканей, вторичных по отношению к хроническому воспалению. Обычно они имеют размер менее 10 мм и не являются новообразованиями. Это местные воспалительные реакции, связанные с пролиферацией эпителия, с инфильтрацией воспалительных клеток и часто связанные с хроническим холециститом.
Аденомы желчного пузыря. Несмотря на то, что аденомы являются доброкачественными полипами, они могут демонстрировать предраковое поведение. Эти образования представляют собой обычно расположенные на ножке единичные образования и могут быть связаны с желчными конкрементами или хроническим холециститом. Аденомами являются около четырех разновидностей предраковых ПЖП и считаются неопластическими образованиями. Они имеют размер от 5 до 20 мм и, как правило, бывают одиночными.
Аденомы желчного пузыря – это редкие, но достаточно хорошо изученные эпителиальные опухоли. Обычно они обнаруживаются случайно в образцах после холецистэктомии или во время предоперационных визуализационных исследований. Обычно они протекают бессимптомно, но могут проявляться в результате сопутствующих симптоматических конкрементов в желчном пузыре или в результате блокирования пузырных протоков большими аденомами. Аденомы могут быть сидячими, на ножке или просто полиповидными, и большинство из них сопровождается желчными конкрементами. Гистологически они могут быть тубулярными, папиллярными или тубулопапиллярными. Тубулярный тип является наиболее распространенным и состоит из желез пилорического или кишечного типа. Эти аденомы часто сосуществуют с гиперпластическими и метапластическими поражениями, могут содержать гетерогенные популяции клеток и могут иметь широкий спектр морфологических паттернов, которые еще больше усложняют гистологическую интерпретацию.
Аденомиоматоз. Аденомиоматоз – невоспалительный процесс в желчном пузыре, встречается у пациентов среднего возраста, частота его встречаемости увеличивается с возрастом. Первоначально описываемое как доброкачественное образование, в настоящее время определяется как предраковое поражение. Сообщается о случаях рака, связанного со структурой аденомиоматоза [014x-6]. Аденомиоматоз составляет до 25 % ПЖП и обычно локализуется на дне желчного пузыря и выглядит как одиночный полип [1, 2, 17].
В многочисленных исследованиях делались попытки определить характеристики, которые указывают на вероятность того, что данный ПЖП может быть злокачественным. В некоторых разработках показано, что возраст, наличие сахарного диабета, размеры полипа, желчные конкременты, солитарные полипы и симптомные полипы являются важными факторами злокачественности [18].
Многие исследования показали, что злокачественные ПЖП значительно чаще встречаются у пациентов старше 50 лет. Размеры полипа являются важным фактором. ПЖП размером более 1,5 см, особенно при одиночных гипоэхогенных полипах сидячего типа, связаны с риском злокачественного перерождения [17, 18]
Как правило, бессимптомные полипы размером менее 1 см отслеживаются в течение 6–12 месяцев с помощью контрольного УЗИ для фиксации их быстрого роста. Однако некоторые исследования показали, что диаметр полипа сам по себе не является безопасным критерием исключения новообразования, и поэтому настоятельно рекомендуется рассмотреть возможность холецистэктомии для любого полипа более 6 мм [19, 20].
Корреляция между ультрасонографией и гистопатологией. Для анализа ультразвуковых и гистопатологических данных пациентов, прооперированных по поводу ПЖП, были проанализированы медицинские карты пациентов с ультрасонографическим диагнозом полипа желчного пузыря, перенесших холецистэктомию в течение 13 лет и собраны их демографические, ультразвуковые, а также их гистопатологические данные. Было прооперировано 123 пациента. Все удаленные желчные пузыри имели одиночные полипы и по размеру были крупнее 10 мм. Обнаружено, что существует значимая корреляция между ультразвуковым и гистопатологическим определением размера полипа. Размер полипа также был предиктором наличия аденомы. Был сделан вывод, что существует хорошая корреляция между размером полипа желчного пузыря, определенного при УЗИ, и размером, указанным в гистопатологическом отчете [1].
Форма полипов. Морфологические особенности строения основания сидячего полипа – один из важных факторов, указывающих на злокачественность. Морфология основания сидячего полипа преобладала при злокачественном процессе. Одним из возможных объяснений часто встречающейся морфологии основания сидячего полипа при злокачественных полиповидных поражениях желчного пузыря может быть то, что большинство видов рака желчного пузыря возникает in situ из плоского диспластического эпителия. Пациенты с полипами на сидячем основании имеют более высокую степень злокачественности, чем пациенты с полипами на ножке, сидячие карциномы на более поздней стадии встречаются реже в сравнении с частотой встречаемости карцином на ножке [1, 18, 21].
Количество полипов. Неопластические полипы, как правило, были одиночными, тогда как холестериновые полипы были обычно множественными. Одиночное поражение было значительно более частым при злокачественных новообразованиях. Однако одно исследование, включавшее 1558 пациентов с солитарными ПЖП, не имело более высокого риска неопластических полипов, чем множественные полипы [1].
Опухоль с учетом сроков наблюдения. Немаловажное значение имеет оценка риска перерождения полипов в злокачественные новообразования желчного пузыря. Проведено исследование, где у 1558 пациентов были диагностированы ПЖП при помощи УЗИ. В дальнейшем у всех этих пациентов проводился мониторинг образований путем УЗИ. На рост одного из опухолевых полипов ушло 7 лет. Поэтому рекомендовалось длительное наблюдение для выявления изменений ПЖП. Небольшие полипы имеют риск злокачественного новообразования, поэтому тщательное долгосрочное наблюдение за ПЖП поможет выявить рак желчного пузыря на ранней стадии [4].
Наличие камней в желчном пузыре. Наличие конкрементов или желчного сладжа также является фактором риска перерождения полипов в злокачественные новообразования желчного пузыря. Однако есть два вопроса, которые следует учитывать при анализе сочетания ПЖП с холецистолитиазом и рекомендациях к холецистэктомии. Во-первых, риск, связанный с холецистэктомией, менее значителен, по сравнению с рисками, которые несут размеры полипа. Наличие конкремента в желчном пузыре может неблагоприятно сказаться на развитии небольших неопластических полипов. Во-вторых, это техническая проблема, так как наличие конкрементов в желчном пузыре затрудняет точную оценку ПЖП с помощью УЗИ. Таким образом, ПЖП необходимо более тщательно исследовать на предмет наличия конкрементов в желчном пузыре, поскольку конкременты в желчном пузыре являются одновременно фактором риска и причиной хирургического вмешательства [5].
Онкомаркеры. Сыворотки CEA и CA 19-9 не играют большой роли в дифференциации доброкачественных и злокачественных опухолей. Непрактичность онкомаркеров в дифференциальной диагностике может быть объяснена тем фактом, что большинство злокачественных полипов при полиповидных поражениях желчного пузыря являются ранними формами рака желчного пузыря [17].
Первичный склерозирующий холангит. Первичный склерозирующий холангит – один из факторов риска злокачественного развития ПЖП. Пациентам с первичным склерозирующим холангитом и наличием любого полипа желчного пузыря, независимо от его размера, следует рекомендовать холецистэктомию. Если по каким-либо причинам холецистэктомия не выполняется, необходимо тщательное наблюдение за развитием патологического процесса. [18]
Клинические серии, показания к операции и рекомендованное наблюдение
Любой полип желчного пузыря, по всем характеристикам соответствующий симптоматическому, должен быть удален. Особенно следует обратить внимание на пациентов с риском малигнизации и полипами размером 6 мм и более, которым следует проводить хирургическое вмешательство в обязательном порядке. Пациентам без факторов риска возможно проведение регулярного ЭУЗИ с целью мониторирования процесса. Те полипы, которые относятся к группе высокого риска по критериям ЭУЗИ, следует рассматривать для удаления.
При ПЖП холецистэктомия показана в следующих случаях: при наличии клинических признаков ПЖП; полипы диаметром более 10 мм; быстрорастущие полипы; сидячие полипы или полипы на широком основании; полипы на длинных ножках; у пациентов старше 50 лет при наличии сопутствующих желчных конкрементов; ПЖП в фундибуле; патологическая структура стенки желчного пузыря при УЗИ [19, 20]. Операцией выбора при ПЖП является лапароскопическая холецистэктомия. ПЖП размером более 18 мм с высокой вероятностью является прогрессирующей стадией рака; такой полип следует удалять при открытой холецистэктомии с частичной резекцией печени и возможной лимфодиссекцией [14].
Пациентам с ПЖП, не подвергшимся холецистэктомии, необходимо проводить регулярные УЗИ. Четких рекомендаций по интервалу между скринингами пока нет, даже несмотря на то, что периодичность скрининга каждые 6–12 месяцев поддерживается многими авторами [12, 13]. Было бы более эффективно составить гибкий индивидуальный план последующего наблюдения и лечения полипов, основанный на научно доказанных признаках развития заболевания, а не на фиксированных или жестких рекомендациях [11].
У большинства пациентов ПЖП диагностируются случайно или после холецистэктомии по поводу острого или хронического холецистита. Несмотря на то, что большинство ПЖП имеют доброкачественный характер, в ряде случаев встречаются злокачественные полипы. Поскольку распространенный рак желчного пузыря имеет плохой прогноз, раннее выявление и соответствующие ранние меры важны для лечения и долгосрочного выживания пациентов. Основная цель лечения ПЖП – предотвратить развитие карциномы желчного пузыря, несмотря на нечастую встречаемость этого заболевания. Следовательно, для разработки соответствующей стратегии лечения необходимы лучшее понимание клинико-патологических характеристик и дальнейшие исследования по изучению факторов риска развития ПЖП.
Клинические рекомендации. При наличии признаков злокачественного новообразования пациенту необходима холецистэктомия в лечебном учреждении, где возможно быстро выполнить резекцию печени. В сомнительных случаях возможно применение лапароскопии. Если при лапароскопии нет признаков роста со стороны серозной оболочки, то проводится лапароскопическая холецистэктомия. При наличии признаков роста со стороны серозной оболочки, необходим переход на открытый доступ. Если при срочном гистологическом исследовании удаленного желчного пузыря обнаружен злокачественный рост, возможно провести резекцию близлежащих сегментов печени и тканей гепато-дуоденальной связки. В свою очередь, если после лапароскопической холецистэктомии замороженный срез тканей желчного пузыря показывает наличие злокачественного процесса, следует рассмотреть возможность лапаротомной конверсии и резекции печени во время того же хирургического вмешательства.
У пациентов 60 лет и старше, с морфологией сидячего полипа и размерами ≥10 мм, необходимо проведение ЭУЗИ или мультиспиральной КТ (в будущем возможна виртуальная скопия желчного пузыря?) с целью получения более точной характеристики процесса. Во всех случаях наличия признаков злокачественности процесса следует рекомендовать холецистэктомию.
Если признаков озлокачествления полипа нет, то повторное обследование с использованием тех же технологий необходимо провести через 6 месяцев. Если через 6 месяцев не обнаружено изменений в размере, контуре или сосудистой структуре образования, последующее наблюдение должно быть индивидуальным – чаще всего может быть рекомендовано целенаправленное обследование еще через 12 месяцев.
При полипах диаметром 6–9 мм без признаков злокачественности рекомендуется повторное УЗИ через 6 месяцев. Если же и в этих случаях не обнаружены какие-либо значительные изменения, рекомендуется повторное УЗИ еще через 12 месяцев. В тех случаях, когда и через 12 месяцев изменений не обнаружено, дальнейшее обследование прекращают. ПЖП размером менее 6 мм не подлежат наблюдению, если нет признаков злокачественности.




.jpg)