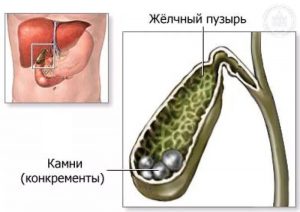
Гиперэхогенные включения в желчном пузыре что это
Гиперэхогенные включения в желчном пузыре что это
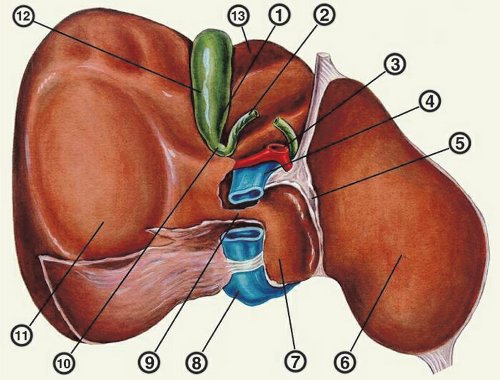
а) Дифференциальная диагностика повышения эхогенности стенки желчного пузыря:
1. Распространенные заболевания:
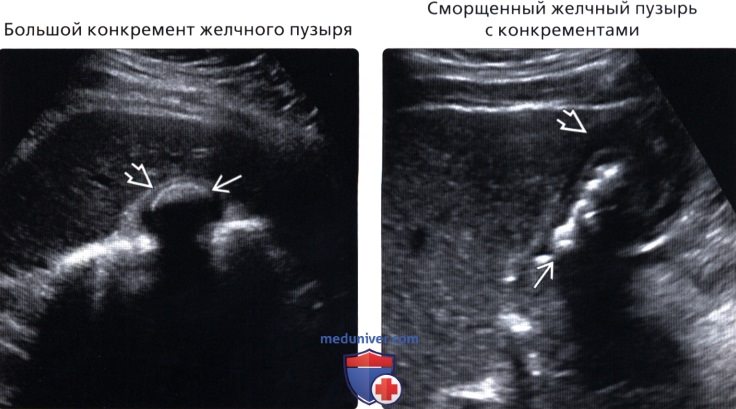
• Большой конкремент желчного пузыря
• Фарфоровый желчный пузырь
• Сморщенный желчный пузырь с конкрементами
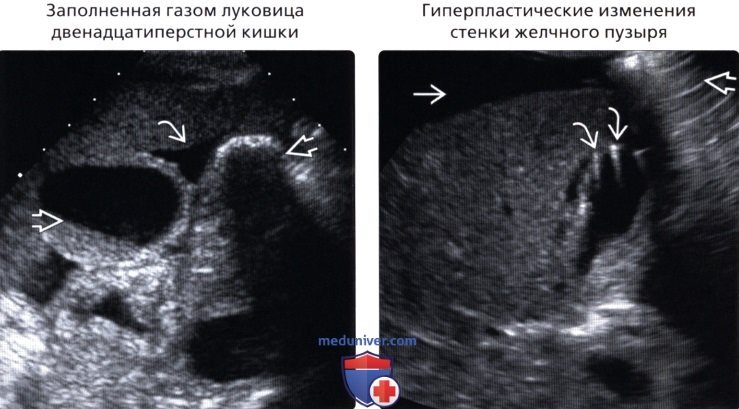
• Заполненная газом луковица двенадцатиперстной кишки
2. Менее распространенные заболевания:
• Гиперпластические изменения стенки желчного пузыря
• Адгезивные конкременты ЖП
• Эмфизематозный холецистит
• Свищ желчного пузыря
• Ятрогенное повреждение: вследствие эндоскопической ретроградной холангиопанкреатографии (ЭРХПГ)
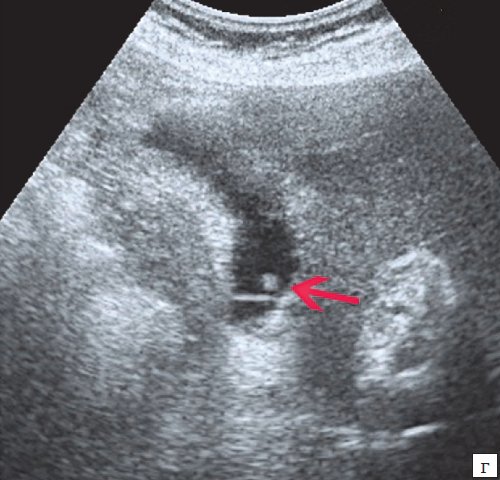
(Правый) Трансабдоминальное УЗИ, косой срез: множественные мелкие эхогенные конкременты с эхотенью, заполняющие сморщенный ЖП. Стенка ЖП утолщена, что указывает на наличие хронического холецистита. 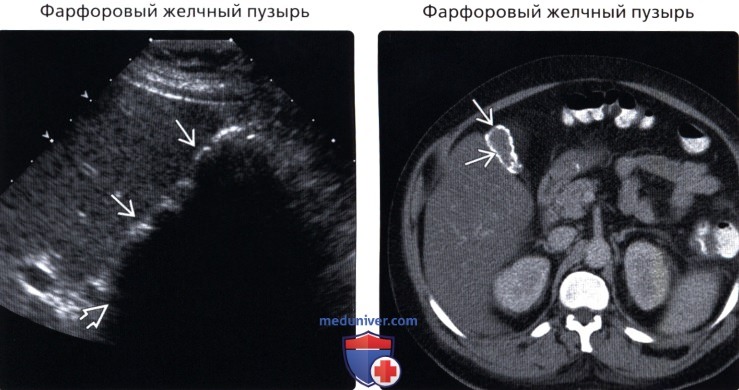
(Правый) Аксиальная КТ с контрастированием, тот же пациент: подтверждена диффузная тонкая кальцификация стенки пузыря в сморщенном ЖП.
б) Важная информация:
1. Дифференциальная диагностика:
• Необходимо отличать заполненную газом двенадцатиперстную кишку от измененного ЖП, посредством изменения положения датчика и пациента
• Двенадцатиперстная кишка может быть ошибочно принята за ЖП после холецистэктомии:
о Важным моментом является история болезни пациента
о При отсутствии данных анамнеза помогает визуализация послеоперационных рубцов передней брюшной стенки
о Необходимо сопоставление с данными других методов визуализации
• Газ в ЖП может быть признаком острого заболевания:
о Если картина не ясна, необходимо проведение КТ
2. Распространенные заболевания:
• Большой конкремент желчного пузыря:
о Полное затухание ультразвукового луча на границе с передней поверхностью конкремента, последующее дистальное затенение изображения
о Визуализируется: стенка ЖП-эхогенная линия-эхотень (необходимо оптимизировать условия визуализации)
о Необходимо менять положение пациента, добиваясь выведения конкремента в наибольшем диаметре и расположения стенки желчного пузыря вокруг него
• Сморщенный желчный пузырь с конкрементами:
о Множественные, близко расположенные эхогенные конкременты, отсутствие желчи, создают впечатление эхогенной стенки ЖП
о Утолщенная стенка ЖП
о При выраженном сморщивании ЖП конкременты могут не двигаться при изменении положения тела пациента
• Заполненная газом луковица двенадцатиперстной кишки:
о Визуализируется перистальтика
о Поменяйте положение тела пациента, чтобы сдвинуть газ или дайте пациенту выпить воду для подтверждения
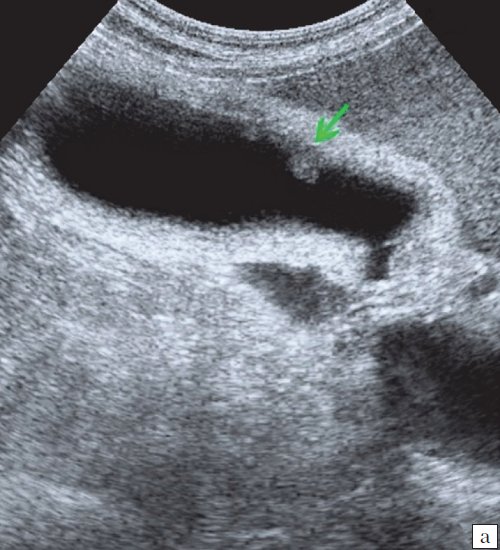
• Фарфоровый желчный пузырь:
о Диффузная кальцификация стенки ЖП:
— Эхогенная изогнутая линия в проекции ложа ЖП
— Глубокое акустическое затенение за эхогенной линией
о Сегментарная форма: прерывистая эхогенная линия передней стенки:
— Или множественные отдельные крупные эхогенные очаги/скопления с последующим акустическим затенением
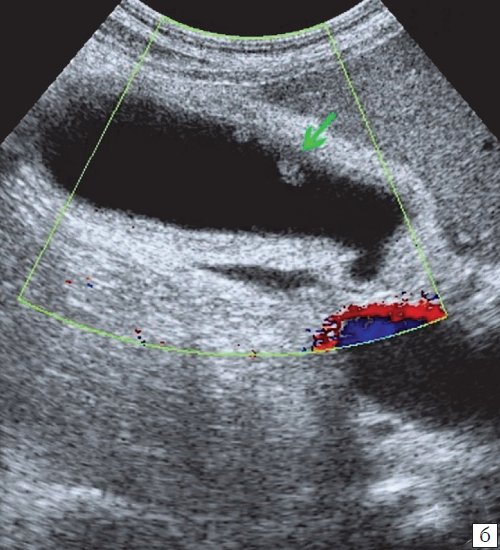
(Правый) УЗИ, косо-поперечное сканирование: множественные артефакты «хвоста кометы» исходящие из стенки ЖП. Обращает на себя внимание артефакт реверберации от петли кишечника, у пациента с хроническим заболеванием печени также визуализируется асцитическая жидкость. 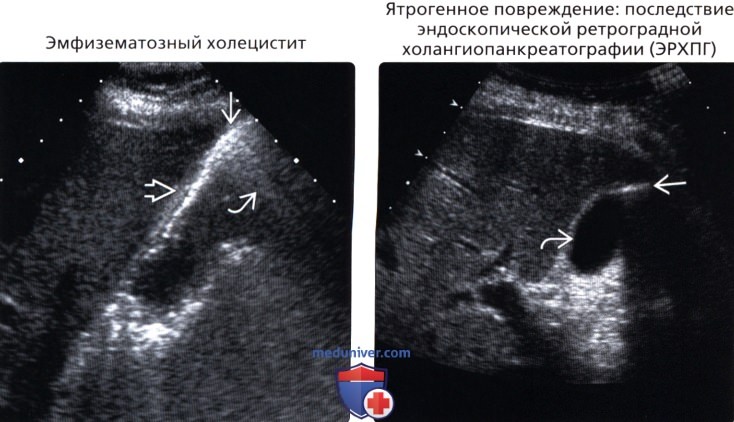
(Правый) УЗИ, косо-поперечное сканирование: гиперэхогенная линия является источником размытого дистального затенения, представляет собой газ в области дна ЖП после ЭРХПГ. ЖП не изменен.
3. Менее распространенные заболевания:
• Гиперпластические изменения стенки желчного пузыря:
о Очаговое, диффузное или сегментарное утолщение стенки ЖП о Мелкие эхогенные очаги в стенке ЖП с характерным артефактом «хвоста кометы»
о Сегментарная форма: переход от нормальной стенки к утолщенной в средней части ЖП создает эффект «песочных часов»
• Адгезивные конкременты ЖП:
о Линия в проекции ложа ЖП не изогнутая, форму не меняет
• Эмфизематозный желчный пузырь:
о Осложнение острого холецистита
о Как правило, сопровождается клиникой молниеносного билиарного сепсиса
о Газ в стенке/просвете ЖП:
— Эхогенный полукруг в ЖП с артефактом реверберации («смазанное» затенение)
о Более характерно для пациентов, страдающих сахарным диабетом и пациентов с ослабленным иммунитетом
• Свищ желчного пузыря:
о Спонтанное образование свищевого хода в двенадцатиперстную кишку вследствие эрозии стенки ЖП конкрементом: желчнокаменная непроходимость кишечника
о Свищ в ЖП вследствие малигнизации участка прилегающей петли кишечника
• Последствие (ЭРХПГ) или установки билиарного стента:
о Данные о вмешательстве указаны в истории болезни
о Газ в ЖП без признаков холецистита
Редактор: Искандер Милевски. Дата публикации: 10.12.2019
Лучевая диагностика патологии желчного пузыря и желчевыводящих путей
УЗИ сканер WS80
Идеальный инструмент для пренатальных исследований. Уникальное качество изображения и весь спектр диагностических программ для экспертной оценки здоровья женщины.
Введение
Натощак желчный пузырь содержит 30-80 мл желчи, но он может концентрировать печеночной желчи в 5-10 раз больше. При застое желчи в пузыре ее количество может увеличиваться. У женщин желчный пузырь в состоянии функционального покоя имеет несколько больший объем, чем у мужчин, но сокращается быстрее. С возрастом сократительная функция желчного пузыря снижается.
Ультрасонография является одним из самых информативных и доступных инструментальных методов диагностики заболеваний желчного пузыря 5.
Акустические свойства ультразвука позволяют выявлять мельчайшие эхогенные структуры, находящиеся в желчном пузыре.
Полипы в желчном пузыре имеются у 6% всего населения. В 80% случаев полипы в желчном пузыре отмечаются у рожавших женщин в возрасте после 30 лет. Так как полипы клинически себя никак не проявляют, диагностика их чаще всего случайна и происходит при проведении УЗИ у пациента по совершенно другим причинам 9.
Хотя причины появления полипов на стенках в желчного пузыря не установлены, а симптомы неочевидны, известны четыре типа таких образований. Наиболее часто по статистике в желчном пузыре у пациентов сегодня встречаются следующие типы [4, 5, 9].
Нередко врачи также ставят диагноз аденомы желчного пузыря. Так происходит потому, что это своего рода доброкачественная опухоль в виде полиповидного разрастания железистой ткани желчного пузыря больного.
Также следует отметить папиллому или полипоз желчного пузыря у некоторых пациентов. Такая папиллома представляет собой доброкачественную опухоль слизистой оболочки пузыря в виде различных по виду и структуре своеобразных папиллом или сосочковых разрастаний.
К самому распространенному типу относят так называемый холестериновый полип желчного пузыря, который представляет собой возвышение слизистой оболочки пузыря с холестриновыми отложениями на ней. Холестероз достаточно часто встречается среди пациентов, направленных на операцию с клиническим диагнозом «полипы» или «полипоз желчного пузыря», по некоторым данным от 42 до 95% случаев.
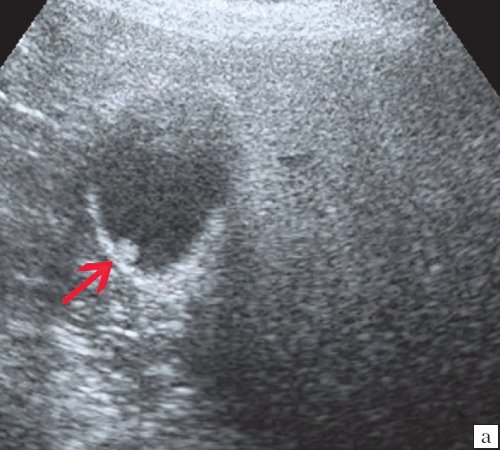
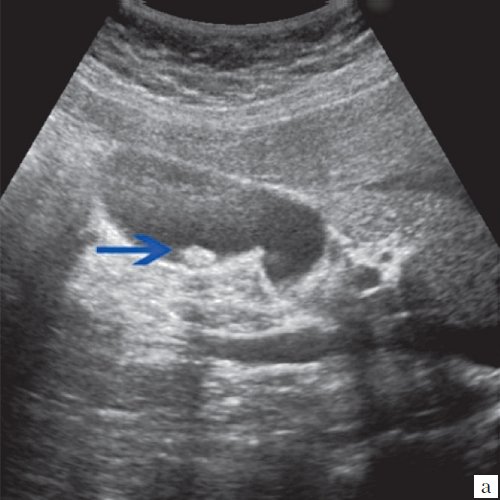
Ультрасонография является эффективным средством выявления полиповидной формы холестероза 6. Традиционной считается следующая сонографическая характеристика холестериновых полипов: неподвижные гиперэхогенные структуры, которые не дают акустической тени и прикрепляются к стенке желчного пузыря. Контуры таких образований, как правило, ровные, а размеры таких образований различны, чаще не превышают 10 мм (рис. 2).
a) Одиночный полип в желчном пузыре (гиперэхогенное пристеночное неподвижное образование, с ровными контурами, без акустической тени).
б) Одиночный полип в желчном пузыре.
в) Полиповидно-сетчатая форма холестероза, полипы размерами до 5 мм, повышенной эхогенности.
г) Одиночный полип в желчном пузыре.
Однако, по некоторым данным, размеры холестериновых полипов могут быть более 20 мм. Кроме того, полипы больших размеров (в 7% от общего числа) могут иметь пониженную эхогенность и фестончатый контур.
Мелкие холестериновые включения, образующие диффузную сеточку в толще подслизистого слоя размерами 1-2 мм, выглядят как локальное утолщение или уплотнение стенки желчного пузыря и в некоторых случаях (см. рис. 2) вызывают реверберацию (эхографический симптом «хвост кометы»).
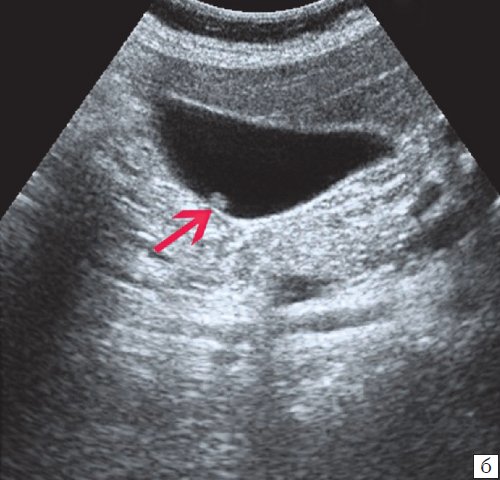
При распространенном холестерозе визуализируются множественные гиперэхогенные образования, дающие картину «земляничного» желчного пузыря (рис. 3).
а) Множественные полипы в желчном пузыре, картина «земляничного» желчного пузыря.
б) В режиме цветного допплеровского картирования кровоток не регистрируется.
Характер ножки полипа традиционно учитывается в онкологической практике как признак, ассоциированный со злокачественной природой образования. Вероятность возможной малигнизации больше, если у него имеется широкое основание, а не тонкая ножка. Однако необходимо принимать во внимание возможность ложноположительной диагностики широкого основания при полипах больших размеров из-за их ограниченной смещаемости в просвете желчного пузыря. Дрожание, напоминающее пламя свечи, наблюдается у полипов небольших размеров и вытянутой формы, и указывает на их тонкую ножку 4.
Существует два основных механизма образования желчных камней: печеночнообменный и пузырно-воспалительный. Печеночно-обменный механизм заключается в формировании желчных камней вследствие таких факторов, как несбалансированное питание с преобладанием в рацио не грубодисперсных животных жиров (свиного, бараньего, говяжьего) в ущерб растительным; нейроэндокринные нарушения, например, связанные с дисфункцией эндокринной системы возрастного характера и гипофункцией щитовидной железы; поражения печеночной паренхимы токсического и инфекционного генеза; гиподинамия и застой желчи. В результате печень продуцирует литогенную желчь, т. е. способную образовывать холестериновые или смешанные камни. При пузырно-воспалительном механизме желчные камни формируются под влиянием воспалительного процесса в желчном пузыре, приводящего к физико-химическим сдвигам в составе желчи (дисхолии). Изменение рН желчи в кислую сторону, характерное для любого воспаления, приводит к уменьшению защитных свойств коллоидов, в частности белковых фракций желчи, переходу мицеллы билирубина из взвешенного состояния в кристаллическое. При этом образуется первичный кристаллизационный центр с последующим наслоением других ингредиентов желчи, слизи, эпителия и др.
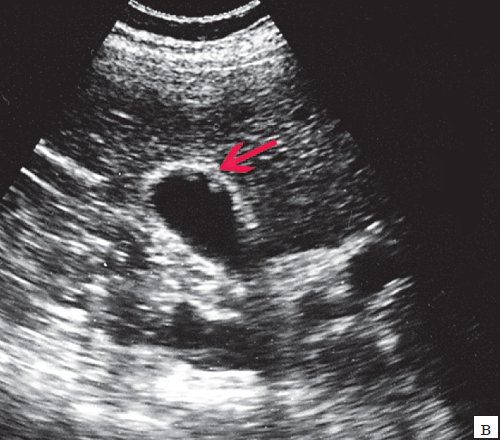
Клиническая картина желчнокаменной болезни многообразна [5-6, 10]. Условно выделяют хроническую болевую, хроническую рецидивирующую, диспептическую, стенокардитическую и ряд других клинических форм. Характерным ультразвуковым признаком конкремента в желчном пузыре является его акустическая тень. Такая тень возникает из-за высокой плотности камня по сравнению с мягкими тканями. Наличие или отсутствие тени помогает отличить камень от полипа желчного пузыря (рис. 4).
а) Одиночный конкремент желчного пузыря (подвижная гиперэхогенная структура, дающая четкую теневую дорожку).
Желчнокаменная болезнь. Все, что вы хотели узнать о ней
Желчнокаменная болезнь, она же «хронический калькулезный холецистит» – длительный многостадийный процесс, при котором периоду камнеобразования предшествуют изменения метаболизма и физико-химических свойств желчи, нарушения моторики желчных путей и желчного пузыря.
Классификация желчнокаменной болезни
Одна из последних классификаций желчнокаменной болезни (ЖКБ) разработана и принята III съездом Научного общества гастроэнтерологов России для применения в клинике.
I стадия ЖКБ – начальная, или предкаменная
II стадия – формирование желчных камней
III. стадия – хронический рецидивирующий калькулезный холецистит.
IV. стадия – осложнения.
Желчнокаменная болезнь. Начальная стадия — билиарный сладж
Билиарный сладж — что это и как выглядит
Термин «билиарный сладж» появился в 70-е годы прошлого столетия и пришел из англоязычной литературы. Билиарный – от латинcкого слова biliaris, что значит желчный, а сладж (англ. Sludge) — «взвесь, грязь, тина, муть, ил, песок, ледяная каша», поскольку нет четкого перевода, то пользуются термином сладж.
В настоящее время под билиарным сладжем понимают любую неоднородность желчи в желчном пузыре и протоках, которую обнаруживают при ультразвуковом исследовании (УЗИ). Обнаружение билиарного сладжа – начальная стадия желчнокаменной болезни, ее предкаменная стадия.
Первые попытки выделить предкаменную стадию ЖКБ впервые были сделаны в 70-е годы прошлого столетия, когда ученые выделили начальную стадию ЖКБ, понимая под ней биохимические изменения качества желчи с последующими физико-химическими нарушениями ее структуры, приводящими к формированию кристаллов холестерина, образование билиарного сладжа.
Прогресс в изучении и диагностике начальных стадий ЖКБ произошел тогда, когда в широкую практику вошло ультрасонографическое исследоание (УЗИ), которое позволило создать классификацию ЖКБ и выделить типы билиарного сладжа. В настощее время к билиарному сладжу относят любую неоднородность желчи, выявляемую при ультразвуковом исследовании.
Основные варианты билиарного сладжа
1. Эхонеоднородная желчь со сгустками
Желчь с наличием единичных или множественных участков повышенной эхогенности, имеющих четкие или размытые контуры, смещаемых, без акустической тени (неплотные сгустки), чаще расположенные по задней стенке желчного пузыря.
2. Взвесь гиперэхогенных частиц
Точечные, единичные или множественные, смещаемые гиперэхогенные образования, не дающие акустическую тень, выявляемые при изменении положения тела.
3. Замазкообразная желчь
Эхонеоднородная желчь с наличием участков, приближающихся по эхогенности к паренхиме печени, смещаемых или фиксированных к стенке желчного пузыря, видимая четким контуром, не дающим акустическую тень.
В клинической практике более чем в 70% случаев встречается вариант билиарного сладжа 2 – взвесь гиперэхогенных частиц, частота обнаружения двух других вариантов сладжа составляет 10-12 %.
Чувствительность ультразвукового исследования в диагностике билиарного сладжа составляет 55-65 %, а специфичность – более 90 %.
Среди пациентов с жалобами, характерными для поражения желчевыводящих путей и желчного пузыря билиарный сладж обнаруживается в 24-55% случаев.
Желчнокаменная болезнь II стадия. Причины и факторы образования холестериновых камней
Среди причин, способствующих формированию билиарного сладжа (БС), выделяют четыре основные группы факторов риска, которыми характеризуется желчнокаменная болезнь.
Факторы, способствующие перенасыщению желчи холестерином:
Таким образом, перенасыщение желчи холестерином является обязательным условием образования БС, но не единственным. Важную роль играет нарушение качества желчи, всех её компонентов, образование слизи и осаждение кристаллов холестерина, нарушение сократительной функции желчного пузыря.
Диагностика билиарного сладжа
Билиарный сладж (БС) может явиться источником камнеобразования в желчном пузыре, причиной билиарного панкреатита, маркером раннего рака желчного пузыря, стенозирующего папиллита (дуоденального сосочка, через который желчь попадает в кишечник).
Билиарный сладж (густая с микролитами желчь) проходит по всей желчевыделительной системе человека, которая имеет огромное количество болевых рецепторов и обуславливает болевой синдром.
Лечение и профилактика билиарного сладжа
Лечебная тактика обсуждается с лечащем врачом с учетом клинических проявлений, данных ультразвукового обследования, длительности существования, причинных факторов билиарного сладжа.
1 группа больных
Если устранение причинного фактора приведет к исчезновению БС, то лекарственное лечение может не потребоваться, достаточно упорядочить режим питания, снизить массу тела. Но если пациент не имеет клинических провлений БС, но на УЗИ на протяжении 3 месяцев сохраняется БС, то показан курс консервативного лечения.
2 группа больных
По картине образования камней в желчном пузыре и появлению осложнений требуют терапевтических мероприятий, исходя из особенностей течения и проявлений БС.
3 группа больных
Больные с высоким риском развития гнойных осложнений и требующих иногда хирургического вмешаительства.
Всем пациентам с билиарным сладжем следует соблюдать режим питания — прием пищи через 3-4 часа. Не голодать! Питание должно быть сбалансированным, содержать белки, углеводы, жиры (в зависимости от функции желчного пузыря), пищевые волокна (отруби, пектины, зерновые, овощи).
Основные задачи консервативной терапии больных билиарным сладжем:
Для решения этих задач в курс консервативного лечения входят разные группы препаратов. Базовым препаратом являются лекарственные средства урсодезоксихолевой кислоты, желчегонные средства, спазмолитические препараты, ферментные препараты, по показаниям курс антибактериальных средств, биологические препараты (Энтеросан).
Курс консервативного лечения определяет врач по результатам обследования индивидуально, учитывая сопутствующие болезни и проводимую терапию по их поводу, результаты динамических исследований эффективности лечения.
Продолжительность курса от 1 – 3 месяцев или более, а затем переход на профилактическое лечение (режим питания, индивидуальное питание, короткие курсы желчегонных препаратов по показаниям, пробиотиков, «по требованию» ферментов, спазмолитиков.
Желчнокаменная болезнь. Клинические симптомы
Желчнокаменная болезнь бессимптомного течения может быть находкой ультразвукового обследования при диспансеризации или проявляться симптомами поражения других органов и систем.
Желчнокаменная болезнь симптомного течения может проявляться болями в верхней половине живота, приступами желчной колики, механической желтухой, желчной диспепсией.
Боль может быть тупой, ноющей, и нередко возникает приступ желчной колики, который является патогномоничным признаком ЖКБ.
Желчная колика характеризуется резкой, спастического характера болью, усиливающейся при вдохе и положении на левом боку, незначительно уменьшающейся — на правом боку. От боли пациент мечется в постели, наблюдается тахикардия (сердцебиение), повышенная потливость, тошнота, незначительная рвота не приносящая облегчения больному, вздутие живота. При желчной колике боль локализуется в правом подреберье или подложечной области, иррадиирует под лопатку справа, или ключицу. Боль может иррадиировать за грудину и в область сердца, имитируя боли в сердце (стенокардию) – холецистокардиальный рефлекс.
Приступ желчной колики требует неотложной помощи, терпеть боль не следует, необходим вызов скорой помощи, возможно, госпитализация, дается оценка состояния больного и показания к оперативному лечению или консервативного ведения больного.
После желчной колики, которая может продолжаться от десятка минут до нескольких часов, может появиться желтуха – желтушность склер и кожных покровов, потемнение мочи, обесцвеченный кал.
Одновременно с приступом желчной колики или без него может возникать билиарная (желчная) диспепсия, которая проявляется ощущением горечи во рту, тошноты, особенно по утрам, иногда рвота, не приносящая облегчение, вздутие живота, склонность к запорам. Эти явления преходящи, могут быть самостоятельными или во время приступа боли в правом подреберье.
Правильная и своевременная диагностика позволяет уточнить заболевание, исключить заинтересованность других органов пищеварения и осложнений и наметить адекватные пути ведения пациента
Желчнокаменная болезнь. Показания к хирургическому лечению
Если в желчном пузыре сформировались камни, то есть два подхода лечения:
Медикаментозное растворение желчных камней
Препаратами уросодезоксихолевой кислоты подлежат камни рентгеннегативные холестериновые при следующих условиях:
Противопоказаниями для растворения камней являются:
Показания к оперативному вмешательству
Виды операций на желчном пузыре
Если у пациента обнаружен небольшой камень при отсутствии клинических проявлений, осложнений и отсутствии каких-либо хронических заболеваний желудочно-кишечного тракта (камненосительство), с операцией можно не торопиться.
Гиперэхогенные включения в желчном пузыре что это
Поражения, которые выступают вовнутрь из стенки желчного пузыря, называются полипами желчного пузыря (ПЖП). У большинства пациентов диагноз ставится случайно при обычном ультразвуковом исследовании (УЗИ) брюшной полости или после холецистэктомии по поводу конкрементов в желчном пузыре или желчной колики. Несмотря на то, что большинство ПЖП являются доброкачественными по своей природе, в некоторых случаях имеют место злокачественные полипы. Поэтому их раннее выявление и проведение соответствующих своевременных мероприятий важны для лечения и долгосрочной выживаемости. Основная цель лечения ПЖП – предотвращение развития карциномы желчного пузыря.
Термин «полиповидные поражения желчного пузыря» обозначает широкий спектр находок. ПЖП классифицируются как доброкачественные и злокачественные. Доброкачественные ПЖП подразделяются на псевдополипы (холестериновые полипы, воспалительные полипы; холестероз и гиперплазия), эпителиальные опухоли (аденомы) и мезенхиматозные опухоли (фибромы, липомы и гемангиомы). Злокачественные ПЖП представляют из себя карциномы желчного пузыря. Плохой прогноз у пациентов с раком желчного пузыря определяет важность четкого различия доброкачественных, злокачественных и предраковых полипов [1].
В связи с этим нами была проанализирована научная литература в PubMed (англоязычная текстовая база данных медицинских и биологических публикаций, созданная Национальным центром биотехнологической информации (NCBI) США на основе раздела «Биотехнология» Национальной медицинской библиотеки США (NLM), опубликованная с января 2011 г. по декабрь 2020 г. Затем были обобщены различные аспекты ПЖП для улучшения результатов диагностики и лечения ПЖП.
Распространенность ПЖП составляет 4,3–6,9 %. Полиповидные поражения желчного пузыря включают множество патологических типов [2]. Хотя существуют некоторые различия, распространенность полиповидных поражений желчного пузыря регистрируется в 2–12 % удаленных желчных пузырей, что, вероятно, зависит от показаний к холецистэктомии [3].
Возраст и пол, по-видимому, являются заметными факторами возникновения ПЖП. В исследовании с участием 1558 пациентов с ПЖП средний возраст на момент постановки диагноза составлял 49 лет. В большинстве публикаций, в которых рассчитывается это соотношение, заболеваемость чаще встречается у мужчин. Соотношение полов и возраст на момент постановки диагноза ПЖП составляли 1,15: 1 (мужчины: женщины) [1].
Факторы риска образования полипов
ПЖП – опухолевидные поражения этого органа. Мало что известно о факторах, связанных с возникновением ПЖП. Однако образование ПЖП связано с метаболизмом жиров. Связь между ПЖП и семейным анамнезом некоторых заболеваний предполагает проведение некоторых генетических исследований [4].
В отличие от хорошо известных факторов риска образования конкрементов в желчном пузыре, попытки определить факторы риска развития ПЖП не показали какой-либо устойчивой связи между образованием полипов и возрастом, полом, ожирением или такими заболеваниями, как диабет. В литературе высказывается предположение об обратной зависимости между ПЖП и конкрементами. Предполагается, что полипы либо механически нарушают образование конкрементов, либо полипы труднее диагностировать рентгенологически при наличии конкрементов [5].
У пациентов с синдромами врожденного полипоза, такими как синдром Пейтца – Егерса и Гарднера, также могут развиться ПЖП. Большой ретроспективный анализ факторов риска ПЖП у населения Китая выявил хронический гепатит B как фактор риска [1].
Предполагаемые факторы риска у пациентов со злокачественными ПЖП включают возраст старше 60 лет, наличие конкрементов в желчном пузыре и первичный склерозирующий холангит. Характеристики риска озлокачествления полипов также включают размер более 6 мм, одиночные и сидячие полипы [6].
Симптомы полиповидного поражения желчного пузыря неспецифичны и расплывчаты, а во многих случаях заболевание протекает бессимптомно. По этой причине полиповидные поражения желчного пузыря часто обнаруживаются случайно [7]. Однако есть пациенты с ПЖП, которые могут предъявлять жалобы на тошноту, рвоту и периодические боли в правом подреберье. Это связано с нарушениями оттока желчи вследствие отделения от слизистой оболочки желчного пузыря небольших фрагментов холестерина. Имеются описания полипов, которые сильно выпирают, перекрывая пузырный проток или холедох, вызывая острый холецистит или механическую желтуху, но это относится к очень редко встречающимся осложнениям [8].
Полипы иногда выявляются при трансабдоминальном УЗИ по поводу боли в правом подреберье. При отсутствии других факторов ПЖП может рассматриваться как источник желчной колики. При этом чаще наблюдались боль в правом верхнем квадранте живота, тошнота, диспепсия и желтуха. Однако у большинства пациентов имели место конкременты в желчном пузыре, поэтому не существовало ясности, были ли полипы главной причиной перечисленных симптомов. Не было разницы в симптомах у пациентов с доброкачественными и злокачественными полипами. В большом ретроспективном анализе, где ПЖП определялись на УЗИ брюшной полости, 64 % полипов были диагностированы во время обследования по поводу других заболеваний. У 23 % пациентов имели место абдоминальные симптомы, у 13 % были обнаружены изменения в печеночных тестах. При полиповидном холестерозе частицы последнего могут отслаиваться и клинически вести себя как желчные конкременты, вызывая желчную колику, обтурацию желчевыводящих путей или панкреатит. Имеются также сообщения о ПЖП, вызывающих бескаменный холецистит или даже массивную гемобилию [9].
При псевдополипах (холестериновые, воспалительные и гиперпластические полипы) может возникнуть симптоматика диспепсии, болей в подреберье, печеночном дискомфорте, холецистита или холелитиаза. Метаболический синдром имеет тесную связь с развитием холестериновых полипов [10].
Связь между камнями желчного пузыря и ПЖП
В одном из исследований задались целью сравнить клинические характеристики пациентов с ПЖП и желчнокаменной болезнью (основная группа) с пациентами, страдающими только ПЖП. При этом не было отмечено значимой разницы в изменении размеров полипов в течение периода наблюдения между исследуемой и контрольной группами. Значительно более высокая доля пациентов в основной группе перенесла приступы острого холецистита по сравнению с пациентами из контрольной группы. По данным многомерного логистического регрессионного анализа утолщение стенки желчного пузыря при первичном ультразвуковом исследовании (УЗИ) и интервальное увеличение размера ПЖП были значимыми независимыми факторами риска проведения холецистэктомии. В течение периода наблюдения рака желчного пузыря не наблюдали [11–13].
У некоторых пациентов только после холецистэктомии по поводу желчнокаменной болезни обнаружено полиповидное поражение желчного пузыря. При злокачественных полипах имела место более выраженная симптоматика по сравнению с симптоматикой при доброкачественных полипах. Была проанализирована связь симптоматики полипов и сопутствующего литиаза. Существенной ассоциации симптомов с ассоциированными желчными конкрементами не обнаружено. Однако количество случаев с наличием симптоматики имеет тенденцию к росту по мере увеличения размеров полипа. Следовательно, можно предположить, что выраженность симптоматики может быть связана с размерами полипа, а не с желчными конкрементами [14–16].
Развитие, совершенствование и широкое применение методов диагностической визуализации, таких как компьютерная томография (КТ), магнитно-резонансная томография (МРТ) и УЗИ, привели к увеличению числа незапланированного обнаружения конкрементов и ПЖП. Однако соответствующее ведение этой патологии остается спорным [14].
Ультразвуковая эхография. УЗИ брюшной полости считается более предпочтительным исследованием для диагностики ПЖП, не только вследствие его доступности и низкой стоимости, но также из-за его хорошей чувствительности и специфичности. С помощью УЗИ имеется возможность обнаружить, подсчитать и измерить ПЖП, также можно определить три слоя стенки желчного пузыря и его различные аномалии [13]. Полипы выглядят как фиксированный гиперэхогенный материал, выступающий в просвет желчного пузыря, с акустической тенью или без нее. Чувствительность УЗИ брюшной полости при диагностике ПЖП превосходит как оральную холецистографию, так и КТ. УЗИ позволяет отличить холестериновый полипоз от аденомы или аденокарциномы желчного пузыря. Холестериновый полип проявляется как масса, эхогенность которой аналогична стенке желчного пузыря, но без теневого конуса. Однако обнаружить различия сложно, и статус полипов как доброкачественных или злокачественных не может быть определен только с помощью УЗИ брюшной полости [12]. Как правило, ПЖП обнаруживаются при УЗИ только в том случае, если их диаметр превышает 5 мм. Сонографические различия между доброкачественными и злокачественными полипами, а также калькулезным холециститом, в значительной степени зависят от размера обособленного немобильного образования в желчном пузыре. Конкремент в желчном пузыре, прикрепленный к стенке желчного пузыря, может быть легко ошибочно принят за полип при ультразвуковом сканировании [10].
Тем не менее УЗИ брюшной полости часто лимитировано особенностями телосложения пациента, а технические ограничения могут привести к вариабельности интерпретации данных. УЗИ брюшной полости обычно считается исследованием первой линии для постановки диагноза ПЖП. УЗИ ни в коем случае не является окончательным индикатором наличия ПЖП или его злокачественного потенциала [7]. Ретроспективное исследование показало, что иногда ПЖП интерпретировали как небольшие складки слизистой оболочки или неверно диагностировали желчные конкременты, которые не имели задней тени или были неподвижны. При УЗИ возможна недооценка максимального диаметра ПЖП, что может ввести в заблуждение исследователя. Также при УЗИ невозможно определить четкие различия между неопухолевыми и неопластическими полипами [15].
Измерение размера патологического образования только с помощью обычного УЗИ недостаточно для их дифференциации. Полиповидный холестероз желчного пузыря легче обнаружить с помощью УЗИ брюшной полости. Полиповидный холестероз состоит из пенистых гистиоцитов, которые содержат холестерин, покрытых одним слоем стволовых клеток, подобных тем, которые выстилают прилегающую слизистую оболочку, и считается доброкачественным [16].
Расхождение между УЗИ и КТ. Средние значения размеров ПЖП при КТ-сканировании были меньше, чем при УЗИ. Расхождения в максимальных диаметрах между УЗИ и КТ составляли 6 ± 4 мм в группе холестериновых полипов и 2 ± 2 мм в группе нехолестериновых полипов и эти различия были статистически значимы [2]. При диагностике полиповидных поражений желчного пузыря с использованием ультразвукового В-сканирования частота выявления полипов значительно выше, чем при использовании КТ или холецистографии. Таким образом, B-ультрасонография может быть использована для первичной диагностики полиповидных поражений желчного пузыря. Тем не менее при КТ более четко отображаются местные анатомические соотношения между печенью, желчным пузырем, воротной веной и другими органами. Совершенствование КТ может повысить частоту выявления полиповидных поражений желчного пузыря [4].
Небольшие полиповидные поражения желчного пузыря легко обнаружить с помощью УЗИ, но точность этих исследований является спорной [7]. Многие из небольших полипов, обнаруженных при УЗИ, скорее всего, представляют собой конкременты, сросшиеся со стенкой желчного пузыря, или другие аномалии [10].
Трехмерное ультразвуковое исследование. Диагностика с помощью трехмерного УЗИ хорошо коррелирует с двухмерным УЗИ в отношении большинства проблем, связанных с желчным пузырем, и может быть вполне достаточной в качестве отдельного метода исследования [12, 14].
УЗИ высокого разрешения. Эндоскопическое ультразвуковое исследование (ЭУЗИ) считается наиболее чувствительным методом диагностики полиповидных поражений желчного пузыря. Однако диагностическая точность УЗИ высокого разрешения (УЗИВР) и ЭУЗИ для дифференциальной диагностики полиповидных поражений желчного пузыря была сопоставимой. С учетом меньших беспокойств для пациента и отсутствия необходимости приема седативных средствах, УЗИВР становится более востребованным диагностическим методом для дифференциальной диагностики и определения стадии полиповидных поражений желчного пузыря и раннего рака желчного пузыря [9, 13].
Гармоническая визуализация. Качество изображений в гармоническом режиме выше, а стенки желчного пузыря визуализируются четче. Поэтому полипы лучше проглядывались на гармонических изображениях, на них размеры полиповидных образований определялись более точно. В гармоническом режиме уменьшается уровень артефактов, создаваемых стенкой тела, и повышается контрастное разрешение за счет снижения уровня шума. Визуализация желчного пузыря также улучшается в гармоническом режиме [14].
Ультрасонография с контрастным усилением. Достижения в традиционном УЗИ, такие как УЗИ с высоким разрешением, способствовали улучшению выявления полиповидных поражений желчного пузыря. Контрастное вещество на основе галактозы использовалось в США для дифференциальной диагностики полиповидных поражений желчного пузыря [15]. Когда диффузные и разветвленные типы считались показателями рака, точность составляла 85 %, чувствительность 100 % и специфичность 77 %. При раке желчного пузыря окрашивание всей опухоли было сплошным, что соответствовало диффузной гиперваскуляризации. При доброкачественных ПЖП окрашивание было рассредоточенным, а изображения потока были однородными и небольшими. Таким образом, паттерны повышения контрастности при УЗИ демонстрируют характерные ассоциации с патологическими данными, служат ценным дополнением в диагностике заболеваний желчного пузыря и способствуют дифференцировке карцином желчного пузыря от других полиповидных поражений желчного пузыря [1].
Эндоскопическая ультрасонография (ЭУЗИ). ЭУЗИ более эффективно, чем В-УЗИ. ЭУЗИ получило широкое распространение для диагностики злокачественных новообразований желудочно-кишечного тракта, подслизистых поражений желудочно-кишечного тракта и образований, обнаруживаемых при поперечных сечениях. ЭУЗИ также рекомендуется для дальнейшего дообследования после обычного УЗИ, так как получаемые изображения при ЭУЗИ более качественны. Поэтому сканограммы, полученные при ЭУЗИ, кажутся более перспективными для отличия полиповидного холестероза от других полипов, а общая точность дифференциации неопластических образований от неопухолевых образований составила 91 %.
До сих пор до конца не определено, можно ли использовать только ЭУЗИ для определения стратегии лечения ПЖП. Однако ЭУЗИ недостаточно для определения программы лечения полипов размером менее 10 мм, но оно может быть более точным, чем трансабдоминальное УЗИ, для определения того, являются ли ПЖП неопластическими. Дифференцирование неопухолевых, неопластических и потенциально злокачественных образований является основной диагностической дилеммой. Варианты лечения этих поражений остаются спорными. Считается, что ЭУЗИ превосходит обычное УЗИ при визуализации поражений желчного пузыря, поскольку ЭУЗИ может обеспечить изображения небольших поражений хорошего разрешения с более высокими ультразвуковыми частотами (7,5–12 МГц против 3,5–5 МГц). Хотя ЭУЗИ более информативно, в сравнении с УЗИ, его точность для дифференциации злокачественных новообразований менее 1,0 см была низкой [12, 13, 15].
Сравнение с трансабдоминальным УЗИ. Трансабдоминальное ультразвуковое исследование (УЗИ) облегчило обнаружение ПЖП, но дифференциальная диагностика полипов менее 20 мм при этом исследовании остается сложной. ЭУЗИ значительно повышает точность дифференциальной диагностики ПЖП и, как полагают, играет важную роль в определении стратегии лечения ПЖП [14].
Система подсчета очков ЭУЗИ. Была представлена система баллов для прогнозирования неопластических ПЖП [13]. Общая оценка ЭУЗИ, основанная на коэффициенте многофакторного анализа, была следующей: (максимальный диаметр в мм) + (оценка внутренней эхо-картины; где гетерогенность = 4, однородность = 0) + (оценка гиперэхогенного пятна; где присутствие = – 5, отсутствие = 0). Согласно системе оценки ЭУЗИ, чувствительность, специфичность и точность оценки риска опухолевых полипов с оценкой 12 и выше составляли 78, 83 и 83 % соответственно [2].
Компьютерная томография. КТ брюшной полости неспособна выявлять поражения низкой плотности, поэтому ее чувствительность для диагностики ПЖП неудовлетворительна, особенно когда ПЖП были меньше 10 мм в диаметре. Но КТ более полезна для изучения карциномы желчного пузыря, анатомических корреляций и выявления метастазов. Достижения в многодетекторной КТ увеличили ее эффективность для дифференциальной диагностики ПЖП. При КТ обычно полиповидная карцинома желчного пузыря визуализируется как выпирающая внутрипросветная масса ткани, более плотная, чем окружающая желчь, тем самым способствуя выявлению неопластических поражений. В частности, спиральная КТ может быть полезна для оценки небольших полиповидных поражений желчного пузыря. При спиральной КТ также возможно дифференцировать неопластические и доброкачественные небольшие полиповидные поражения желчного пузыря и надежно идентифицировать наличие неопластических поражений, требующих удаления. Размер более 1,5 см, сидячая форма и восприятие некачественного изображения являются основными факторами, отличающими неопластический ПЖП от неопухолевого образования размером 1 см и более [1].
Магнитно-резонансная томография. Магнитно-резонансная томография не получила широкого распространения для оценки заболеваний желчного пузыря из-за низкого пространственного и контрастного разрешения. Среди полиповидных образований злокачественные образования демонстрировали раннее и длительное усиление, в то время как доброкачественные поражения демонстрировали раннее усиление с последующим вымыванием. Различные злокачественные опухоли могут показывать высокую интенсивность сигнала на диффузионно-взвешенной МР-визуализации (МРВ), что отражает их высокую клеточность и/или их длительное время релаксации. Следовательно, МРВ с высоким значением b может быть полезна для дифференциации доброкачественных и злокачественных полиповидных поражений желчного пузыря [4].
Позитронно-эмиссионная томография. Была представлена небольшая серия пациентов с ПЖП, у которых перед операцией было точно дифференцированы доброкачественность или злокачественность образований при помощи позитронно-эмиссионной томографии с использованием дезоксиглюкозы, меченной 18F [8].
Внутривенная холецистография. Внутривенная холецистография – безопасный метод, но ПЖП недостаточно четко приобретают непрозрачный вид [10].
Транспапиллярный доступ. Чрескожная чреспеченочная тонкоигольная аспирация и чрескожная чреспеченочная холецистоскопия являются точными диагностическими методами при оценке ПЖП, но они требуют много времени и плохо переносятся пациентами. При этом эндоскопическая ретроградная холангиопанкреатография обладает недостаточной диагностической точностью, поскольку при ее использовании определяется только дефект наполнения желчного пузыря, но без очерчивания поверхности полиповидных поражений [4].
Гистологическая классификация и определение природы ПЖП остаются дилеммой. На самом деле, раньше в различных классификациях полипов имела место выраженная неразбериха, пока A.H. Christensen и K.G. Ishak в 1970-х гг. не предложили свою классификацию. Впоследствии Armed Forces Institute of Pathology (AFIP) представил детальную классификацию и подробное описание радиологических и клинико-патологических особенностей каждого из этих отдельных поражений. Это, безусловно, наиболее подробное исследование по данному вопросу в англоязычных источниках с подробным описанием каждой конкретной морфологической формы.
Согласно гистологическим исследованиям, полипы делятся на 2 типа: (1) доброкачественные неопластические полипы, которые включают эпителиальные аденомы; папиллярные аденомы; непапиллярные аденомы опорных тканей; гемангиомы; липомы; лейомиомы; гранулярно-клеточные опухоли; аденоматозные гиперплазии; аденомиоматозные гиперплазии; гетеротопия слизистой оболочки желудка, слизистой оболочки кишечника, поджелудочной железы, печени; воспалительные полипы; холестериновые полипы и т.д.; фиброксантогранулематозное воспаление, паразитарная инфекция и другие; и (2) злокачественные полипы, которые включают аденокарциному, муцинозную цистаденому, плоскоклеточную карциному и аденоакантому.
Большинство ПЖП представляют собой доброкачественные неопухолевые поражения, которые редко вызывают симптомы. Самый распространенный тип ПЖП – холестериновый полип. Аденомы или аденомиоматозные полипы очень редки и были обнаружены только у 0,4 % пациентов, перенесших холецистэктомию по поводу различных заболеваний желчного пузыря [1].
Полипы холестерина. Недавние исследования показали, что большинство ПЖП доброкачественные и 60–90 % из них – холестериновые полипы. Холестериновые полипы по размеру обычно меньше 10 мм в диаметре. Часто имеют место множественные холестериновые полипы. Они часто связаны с сосудистым холестерозом и, как полагают, не имеют злокачественного потенциала, несмотря на то, что в одном исследовании сообщалось о регистрации трех случаев рака, связанного с холестерозом.
Воспалительные полипы. Воспалительные полипы встречаются редко. Они составляют около 10 % ПЖП и возникают в результате грануляции и фиброза тканей, вторичных по отношению к хроническому воспалению. Обычно они имеют размер менее 10 мм и не являются новообразованиями. Это местные воспалительные реакции, связанные с пролиферацией эпителия, с инфильтрацией воспалительных клеток и часто связанные с хроническим холециститом.
Аденомы желчного пузыря. Несмотря на то, что аденомы являются доброкачественными полипами, они могут демонстрировать предраковое поведение. Эти образования представляют собой обычно расположенные на ножке единичные образования и могут быть связаны с желчными конкрементами или хроническим холециститом. Аденомами являются около четырех разновидностей предраковых ПЖП и считаются неопластическими образованиями. Они имеют размер от 5 до 20 мм и, как правило, бывают одиночными.
Аденомы желчного пузыря – это редкие, но достаточно хорошо изученные эпителиальные опухоли. Обычно они обнаруживаются случайно в образцах после холецистэктомии или во время предоперационных визуализационных исследований. Обычно они протекают бессимптомно, но могут проявляться в результате сопутствующих симптоматических конкрементов в желчном пузыре или в результате блокирования пузырных протоков большими аденомами. Аденомы могут быть сидячими, на ножке или просто полиповидными, и большинство из них сопровождается желчными конкрементами. Гистологически они могут быть тубулярными, папиллярными или тубулопапиллярными. Тубулярный тип является наиболее распространенным и состоит из желез пилорического или кишечного типа. Эти аденомы часто сосуществуют с гиперпластическими и метапластическими поражениями, могут содержать гетерогенные популяции клеток и могут иметь широкий спектр морфологических паттернов, которые еще больше усложняют гистологическую интерпретацию.
Аденомиоматоз. Аденомиоматоз – невоспалительный процесс в желчном пузыре, встречается у пациентов среднего возраста, частота его встречаемости увеличивается с возрастом. Первоначально описываемое как доброкачественное образование, в настоящее время определяется как предраковое поражение. Сообщается о случаях рака, связанного со структурой аденомиоматоза [014x-6]. Аденомиоматоз составляет до 25 % ПЖП и обычно локализуется на дне желчного пузыря и выглядит как одиночный полип [1, 2, 17].
В многочисленных исследованиях делались попытки определить характеристики, которые указывают на вероятность того, что данный ПЖП может быть злокачественным. В некоторых разработках показано, что возраст, наличие сахарного диабета, размеры полипа, желчные конкременты, солитарные полипы и симптомные полипы являются важными факторами злокачественности [18].
Многие исследования показали, что злокачественные ПЖП значительно чаще встречаются у пациентов старше 50 лет. Размеры полипа являются важным фактором. ПЖП размером более 1,5 см, особенно при одиночных гипоэхогенных полипах сидячего типа, связаны с риском злокачественного перерождения [17, 18]
Как правило, бессимптомные полипы размером менее 1 см отслеживаются в течение 6–12 месяцев с помощью контрольного УЗИ для фиксации их быстрого роста. Однако некоторые исследования показали, что диаметр полипа сам по себе не является безопасным критерием исключения новообразования, и поэтому настоятельно рекомендуется рассмотреть возможность холецистэктомии для любого полипа более 6 мм [19, 20].
Корреляция между ультрасонографией и гистопатологией. Для анализа ультразвуковых и гистопатологических данных пациентов, прооперированных по поводу ПЖП, были проанализированы медицинские карты пациентов с ультрасонографическим диагнозом полипа желчного пузыря, перенесших холецистэктомию в течение 13 лет и собраны их демографические, ультразвуковые, а также их гистопатологические данные. Было прооперировано 123 пациента. Все удаленные желчные пузыри имели одиночные полипы и по размеру были крупнее 10 мм. Обнаружено, что существует значимая корреляция между ультразвуковым и гистопатологическим определением размера полипа. Размер полипа также был предиктором наличия аденомы. Был сделан вывод, что существует хорошая корреляция между размером полипа желчного пузыря, определенного при УЗИ, и размером, указанным в гистопатологическом отчете [1].
Форма полипов. Морфологические особенности строения основания сидячего полипа – один из важных факторов, указывающих на злокачественность. Морфология основания сидячего полипа преобладала при злокачественном процессе. Одним из возможных объяснений часто встречающейся морфологии основания сидячего полипа при злокачественных полиповидных поражениях желчного пузыря может быть то, что большинство видов рака желчного пузыря возникает in situ из плоского диспластического эпителия. Пациенты с полипами на сидячем основании имеют более высокую степень злокачественности, чем пациенты с полипами на ножке, сидячие карциномы на более поздней стадии встречаются реже в сравнении с частотой встречаемости карцином на ножке [1, 18, 21].
Количество полипов. Неопластические полипы, как правило, были одиночными, тогда как холестериновые полипы были обычно множественными. Одиночное поражение было значительно более частым при злокачественных новообразованиях. Однако одно исследование, включавшее 1558 пациентов с солитарными ПЖП, не имело более высокого риска неопластических полипов, чем множественные полипы [1].
Опухоль с учетом сроков наблюдения. Немаловажное значение имеет оценка риска перерождения полипов в злокачественные новообразования желчного пузыря. Проведено исследование, где у 1558 пациентов были диагностированы ПЖП при помощи УЗИ. В дальнейшем у всех этих пациентов проводился мониторинг образований путем УЗИ. На рост одного из опухолевых полипов ушло 7 лет. Поэтому рекомендовалось длительное наблюдение для выявления изменений ПЖП. Небольшие полипы имеют риск злокачественного новообразования, поэтому тщательное долгосрочное наблюдение за ПЖП поможет выявить рак желчного пузыря на ранней стадии [4].
Наличие камней в желчном пузыре. Наличие конкрементов или желчного сладжа также является фактором риска перерождения полипов в злокачественные новообразования желчного пузыря. Однако есть два вопроса, которые следует учитывать при анализе сочетания ПЖП с холецистолитиазом и рекомендациях к холецистэктомии. Во-первых, риск, связанный с холецистэктомией, менее значителен, по сравнению с рисками, которые несут размеры полипа. Наличие конкремента в желчном пузыре может неблагоприятно сказаться на развитии небольших неопластических полипов. Во-вторых, это техническая проблема, так как наличие конкрементов в желчном пузыре затрудняет точную оценку ПЖП с помощью УЗИ. Таким образом, ПЖП необходимо более тщательно исследовать на предмет наличия конкрементов в желчном пузыре, поскольку конкременты в желчном пузыре являются одновременно фактором риска и причиной хирургического вмешательства [5].
Онкомаркеры. Сыворотки CEA и CA 19-9 не играют большой роли в дифференциации доброкачественных и злокачественных опухолей. Непрактичность онкомаркеров в дифференциальной диагностике может быть объяснена тем фактом, что большинство злокачественных полипов при полиповидных поражениях желчного пузыря являются ранними формами рака желчного пузыря [17].
Первичный склерозирующий холангит. Первичный склерозирующий холангит – один из факторов риска злокачественного развития ПЖП. Пациентам с первичным склерозирующим холангитом и наличием любого полипа желчного пузыря, независимо от его размера, следует рекомендовать холецистэктомию. Если по каким-либо причинам холецистэктомия не выполняется, необходимо тщательное наблюдение за развитием патологического процесса. [18]
Клинические серии, показания к операции и рекомендованное наблюдение
Любой полип желчного пузыря, по всем характеристикам соответствующий симптоматическому, должен быть удален. Особенно следует обратить внимание на пациентов с риском малигнизации и полипами размером 6 мм и более, которым следует проводить хирургическое вмешательство в обязательном порядке. Пациентам без факторов риска возможно проведение регулярного ЭУЗИ с целью мониторирования процесса. Те полипы, которые относятся к группе высокого риска по критериям ЭУЗИ, следует рассматривать для удаления.
При ПЖП холецистэктомия показана в следующих случаях: при наличии клинических признаков ПЖП; полипы диаметром более 10 мм; быстрорастущие полипы; сидячие полипы или полипы на широком основании; полипы на длинных ножках; у пациентов старше 50 лет при наличии сопутствующих желчных конкрементов; ПЖП в фундибуле; патологическая структура стенки желчного пузыря при УЗИ [19, 20]. Операцией выбора при ПЖП является лапароскопическая холецистэктомия. ПЖП размером более 18 мм с высокой вероятностью является прогрессирующей стадией рака; такой полип следует удалять при открытой холецистэктомии с частичной резекцией печени и возможной лимфодиссекцией [14].
Пациентам с ПЖП, не подвергшимся холецистэктомии, необходимо проводить регулярные УЗИ. Четких рекомендаций по интервалу между скринингами пока нет, даже несмотря на то, что периодичность скрининга каждые 6–12 месяцев поддерживается многими авторами [12, 13]. Было бы более эффективно составить гибкий индивидуальный план последующего наблюдения и лечения полипов, основанный на научно доказанных признаках развития заболевания, а не на фиксированных или жестких рекомендациях [11].
У большинства пациентов ПЖП диагностируются случайно или после холецистэктомии по поводу острого или хронического холецистита. Несмотря на то, что большинство ПЖП имеют доброкачественный характер, в ряде случаев встречаются злокачественные полипы. Поскольку распространенный рак желчного пузыря имеет плохой прогноз, раннее выявление и соответствующие ранние меры важны для лечения и долгосрочного выживания пациентов. Основная цель лечения ПЖП – предотвратить развитие карциномы желчного пузыря, несмотря на нечастую встречаемость этого заболевания. Следовательно, для разработки соответствующей стратегии лечения необходимы лучшее понимание клинико-патологических характеристик и дальнейшие исследования по изучению факторов риска развития ПЖП.
Клинические рекомендации. При наличии признаков злокачественного новообразования пациенту необходима холецистэктомия в лечебном учреждении, где возможно быстро выполнить резекцию печени. В сомнительных случаях возможно применение лапароскопии. Если при лапароскопии нет признаков роста со стороны серозной оболочки, то проводится лапароскопическая холецистэктомия. При наличии признаков роста со стороны серозной оболочки, необходим переход на открытый доступ. Если при срочном гистологическом исследовании удаленного желчного пузыря обнаружен злокачественный рост, возможно провести резекцию близлежащих сегментов печени и тканей гепато-дуоденальной связки. В свою очередь, если после лапароскопической холецистэктомии замороженный срез тканей желчного пузыря показывает наличие злокачественного процесса, следует рассмотреть возможность лапаротомной конверсии и резекции печени во время того же хирургического вмешательства.
У пациентов 60 лет и старше, с морфологией сидячего полипа и размерами ≥10 мм, необходимо проведение ЭУЗИ или мультиспиральной КТ (в будущем возможна виртуальная скопия желчного пузыря?) с целью получения более точной характеристики процесса. Во всех случаях наличия признаков злокачественности процесса следует рекомендовать холецистэктомию.
Если признаков озлокачествления полипа нет, то повторное обследование с использованием тех же технологий необходимо провести через 6 месяцев. Если через 6 месяцев не обнаружено изменений в размере, контуре или сосудистой структуре образования, последующее наблюдение должно быть индивидуальным – чаще всего может быть рекомендовано целенаправленное обследование еще через 12 месяцев.
При полипах диаметром 6–9 мм без признаков злокачественности рекомендуется повторное УЗИ через 6 месяцев. Если же и в этих случаях не обнаружены какие-либо значительные изменения, рекомендуется повторное УЗИ еще через 12 месяцев. В тех случаях, когда и через 12 месяцев изменений не обнаружено, дальнейшее обследование прекращают. ПЖП размером менее 6 мм не подлежат наблюдению, если нет признаков злокачественности.