Гипермобильный синдром разболтанности излишней подвижности что это у детей
СИНДРОМ ГИПЕРМОБИЛЬНОСТИ СУСТАВОВ в общей практике
Синдром гипермобильности суставов (ГМС) — нередкая причина обращения за медицинской помощью пациентов в любом возрасте. Клинические проявления СГМС многообразны и могут имитировать другие, более известные заболевания суставов. В связи с недостаточным
Синдром гипермобильности суставов (ГМС) — нередкая причина обращения за медицинской помощью пациентов в любом возрасте. Клинические проявления СГМС многообразны и могут имитировать другие, более известные заболевания суставов. В связи с недостаточным знакомством с данной патологией врачей-терапевтов, а в ряде случае ревматологов и ортопедов правильный диагноз часто не устанавливается. Традиционно внимание врача обращается на выявление ограничения объема движений в пораженном суставе, а не определение избыточного объема движений. Тем более что сам пациент никогда не сообщит о чрезмерной гибкости, так как он с детства с ней сосуществует и, более того, часто убежден, что и все люди имеют такие же возможности. Типичны две диагностические крайности: в одном случае, в связи с отсутствием объективных признаков патологии со стороны суставов (кроме просматриваемой гипермобильности) и нормальными лабораторными показателями у молодого пациента определяют «психогенный ревматизм», в другом — больному ставят диагноз ревматоидного артрита или заболевания из группы серонегативных спондилоартритов и назначают соответствующее, отнюдь не безобидное лечение.
Что считать гипермобильностью суставов?
Среди многих предложенных способов измерения объема движений в суставах общее признание получил метод Бейтона, представляющий собой девятибалльную шкалу, оценивающую способность обследуемого выполнить пять движений (четыре парных для конечностей и одно для туловища и тазобедренных суставов). Бейтон предложил упрощенную модификацию ранее известного метода Carter и Wilkinson (1964). Движения представлены на рис. 1.
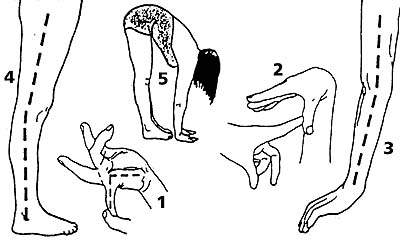 |
| Рисунок 1. Изменение объема движений 1. Пассивное разгибание мизинца кисти более 90°. 2. Пассивное прижатие большого пальца кисти к внутренней стороне предплечья. 3. Переразгибание в локтевом суставе более 10°. 4. Переразгибание в коленном суставе более 10°. 5. Передний наклон туловища с касанием ладонями пола при прямых ногах. |
Это простая и занимающая мало времени скрининговая процедура, получившая широкое распространение как в клинических, так и в эпидемиологических исследованиях. На основании ряда эпидемиологических работ были определены нормы подвижности суставов для здоровых людей. Степень подвижности суставов распределяется в популяции нормальным образом, то есть не по принципу «все или ничего», а в виде синусоидной кривой. Обычным для европейцев является счет по Бейтону от 0 до 4. Но средняя, «нормальная» степень подвижности суставов значительно отличается в возрастных, половых и этнических группах. В частности, при обследовании здоровых лиц в Москве в возрасте 16-20 лет среди женщин более половины, а среди мужчин более четверти демонстрировали степень ГМС, превышающую 4 балла по Бейтону. Таким образом, при отсутствии жалоб со стороны опорно-двигательного аппарата избыточная подвижность суставов в сравнении со средним показателем может рассматриваться как конституциональная особенность и даже возрастная норма. В связи с этим в педиатрической практике отсутствуют общепринятые нормы подвижности суставов — этот показатель значительно меняется в период роста ребенка.
Может ли избыточная гибкость суставов быть приобретена или это наследственная особенность?
Приобретенная избыточная подвижность суставов наблюдается у балетных танцоров, спортсменов и музыкантов. Длительные повторные упражнения приводят к растяжению связок и капсулы отдельных суставов. В этом случае имеет место локальная гипермобильность сустава (суставов). Хотя очевидно, что в процессе профессионального отбора (танцы, спорт) лица, изначально отличающиеся конституциональной гибкостью, имеют явное преимущество, фактор тренированности несомненно имеет место. Изменения в гибкости суставов наблюдаются также при ряде патологических и физиологических состояний (акромегалия, гиперпаратиреоидизм, беременность). Генерализованная ГМС является характерным признаком ряда наследственных заболеваний соединительной ткани, включающих синдром Марфана, несовершенный остеогенез, синдром Элерса–Данлоса. Это редкие заболевания. На практике врачу гораздо чаще приходится иметь дело с пациентами с изолированной ГМС, не связанной с тренировками и в ряде случаев сочетающейся с другими признаками слабости соединительно-тканных структур. Почти всегда удается установить семейный характер наблюдаемой ГМС и сопутствующей патологии, что свидетельствует о генетической природе наблюдаемого явления.
Определение синдрома гипермобильности суставов
Сам термин «синдром ГМС» принадлежит английским авторам Kirk, Ansell и Bywaters, которые в 1967 году обозначили таким образом состояние, при котором имелись определенные жалобы со стороны опорно-двигательного аппарата у гипермобильных лиц при отсутствии признаков какого-либо другого ревматического заболевания.
Последующие работы позволили конкретизировать нозологические границы данного синдрома, получившего определение «синдром доброкачественной гипермобильности суставов», в отличие от прогностически более тяжелых типов синдрома Элерса–Данлоса и других наследственных дисплазий соединительной ткани.
Последние, так называемые Брайтоновские критерии синдрома доброкачественной ГМС (1998) представлены в таблице. В данных критериях придается значение и внесуставным проявлениям слабости соединительно-тканных структур, что позволяет говорить о синдроме ГМС и у лиц с нормальным объемом движений в суставах (как правило, имеются в виду лица старшего возраста).
Распространенность синдрома гипермобильности суставов
Под синдромом ГМС понимают сочетание ГМС и каких-либо жалоб со стороны опорно-двигательного аппарата, обусловленных слабостью связочного аппарата. Истинная распространенность синдрома ГМС практически неизвестна. Конституциональная ГМС определяется у 7-20% взрослого населения. Хотя у большинства пациентов первые жалобы приходятся на подростковый период жизни, симптомы могут появиться в любом возрасте. Поэтому определения «симптоматичная» или «асимптоматичная» ГМС достаточно условны и отражают лишь состояние индивидуума с ГМС в определенный период жизни. Можно говорить о частоте выявления СГМС по данным отдельных клиник. Так, в одной из крупных европейских ревматологических клиник этот диагноз был установлен у 0,63% мужчин и 3,25% женщин из 9275 пациентов, поступивших на стационарное обследование. Но эти данные не отражают истинную картину, так как большинство пациентов с синдромом ГМС не нуждаются в стационарном лечении. По отечественным данным, доля пациентов с СГМС составляет 6,9% на амбулаторном приеме у ревматолога (Гауэрт В. Р., 1996). В связи с уже упоминавшимся недостаточным знанием врачей о данной патологии нередко эти пациенты регистрируются под другими диагнозами (ранний остеоартроз, периартикулярные поражения и т. д.).
Клинические проявления синдрома ГМС
Клиника СГМС многообразна и включает как суставные, так и внесуставные проявления, в общих чертах отраженные в упомянутых Брайтоновских критериях синдрома ГМС.
Существенную помощь в диагностике оказывает внимательный сбор анамнеза. Характерным фактом в истории жизни пациента является его особая чувствительность к физическим нагрузкам и склонность к частым травмам (растяжения, подвывихи суставов в прошлом), что позволяет думать о несостоятельности соединительной ткани. Выявляемый методом Бейтона избыточный объем движений в суставах дополняет собственно клинические формы проявления СГМС.
Суставные проявления
Внесуставные проявления. Данные признаки закономерны, так как основной структурный белок коллаген, первично участвующий в описываемой патологии, также присутствует в других опорных тканях (фасции, дерма, стенка сосудов).
Таким образом, при осмотре пациента с подозрением на СГМС, а это каждый больной молодого и среднего возраста с невоспалительным суставным синдромом, необходимо обращать внимание на возможные дополнительные признаки системной дисплазии соединительной ткани. Знание фенотипических проявлений синдрома Марфана и несовершенного остеогенеза позволяет исключить эти наследственные заболевания. В том случае если обнаруживаются явные кожные и сосудистые признаки (гиперэластичность кожи и спонтанное образование синяков без признаков коагулопатии), правомерно говорить о синдроме Элерса–Данлоса. Открытым остается вопрос дифференциальной диагностики синдрома доброкачественной ГМС и наиболее «мягкого», гипермобильного типа синдрома Элерса–Данлоса. С помощью Брайтоновских критериев это сделать невозможно, о чем авторы специально упоминают; в обоих случаях имеет место умеренное вовлечение кожи и сосудов. Ни для того, ни для другого синдрома не известен биохимический маркер. Вопрос остается открытым и будет, по-видимому, разрешен только с обнаружением специфического биохимического или генетического маркера для описываемых состояний.
Учитывая широкое распространение конституциональной ГМС в популяции, особенно среди молодежи, было бы ошибочным объяснять все суставные проблемы у данной категории лиц только гипермобильностью. Наличие ГМС отнюдь не исключает возможности развития у них любого другого ревматического заболевания, которым они подвержены с такой же вероятностью, как и лица с нормальным объемом движений в суставах.
Таким образом, диагноз синдрома ГМС становится обоснованным, когда исключены другие ревматические заболевания, а имеющиеся симптомы соответствуют клиническим признакам синдрома, логично дополняемым выявлением избыточной подвижности суставов и/или других маркеров генерализованного вовлечения соединительной ткани.
Лечение синдрома ГМС
Лечение пациента с синдромом ГМС зависит от конкретной ситуации. Разнообразие проявлений синдрома предполагает и дифференцированный подход к каждому отдельному пациенту. Важным моментом является объяснение в доступной форме причин его проблем с суставами («слабые связки») и убеждение пациента, что у него нет тяжелого заболевания, грозящего неизбежной инвалидностью. При умеренных артралгиях этого достаточно. Полезными будут рекомендации исключить нагрузки, вызывающие боли и дискомфорт в суставах. Решающими в лечении выраженных болей являются немедикаментозные методы, и в первую очередь — оптимизация образа жизни. Это предполагает приведение в соответствие нагрузок и порога их переносимости данным пациентом. Необходимо свести к минимуму возможности травм, что включает профессиональную ориентацию и исключение игровых видов спорта.
При упорных болях в одном или нескольких суставах используют эластичные ортезы (наколенники и т. п.). Очень важна своевременная коррекция выявляемого плоскостопия. При этом от врача требуются элементарные подологические знания — форма и жесткость стелек определяется индивидуально, от этого во многом зависит успешность лечения. Нередко удается справиться с упорными артралгиями коленных суставов единственно этим способом.
В обеспечении стабильности сустава существенную роль играют не только связки, но и окружающие сустав мышцы. Если путем упражнений повлиять на состояние связочного аппарата невозможно, то укрепление и повышение силы мышц — реальная задача. Гимнастика при синдроме ГМС имеет особенность — она включает так называемые «изометрические» упражнения, при которых происходит значительное напряжение мышц, но объем движений в суставах минимален. В зависимости от локализации болевого синдрома рекомендуют укреплять мышцы бедер (коленные суставы), плечевого пояса, спины и т. д. Полезно плавание.
Медикаментозная терапия применима как симптоматическое лечение при артралгиях. Так как боли при синдроме ГМС в основном имеют невоспалительную природу, то нередко можно видеть полное отсутствие эффекта от применения нестероидных противовоспалительных препаратов.
В этом случае большего результата можно добиться приемом анальгетиков (парацетамол, трамадол). Внутрисуставное введение кортикостероидов при отсутствии признаков синовита абсолютно неэффективно.
При периартикулярных поражениях (тендиниты, энтезопатии, бурситы, туннельные синдромы) тактика лечения практически не отличается от таковой у обычных пациентов. В умеренно выраженных случаях это мази с нестероидными противовоспалительными препаратами в виде аппликаций или компрессов; в более упорных — локальное введение малых доз глюкокортикостероидов, не обладающих местнодегенеративным действием (суспензия кристаллов метилпреднизолона, бетаметазона). Нужно отметить, что эффективность локальной терапии кортикостероидами в большой степени зависит от правильности постановки топического диагноза и техники выполнения самой процедуры.
Обратите внимание!
ГМС — распространенный ревматический синдром, не являющийся прогностически опасным, но вызывающий серьезные диагностические проблемы на практике. Пациент с предполагаемым синдромом ГМС требует от врача внимания к малозаметным деталям при сборе анамнеза и осмотре; необходимы знания и опыт в умении определить, насколько характер жалоб соответствует выявляемой необычной подвижности суставов. Лечение синдрома ГМС также имеет свою специфику и отличается от традиционной терапии других пациентов с заболеваниями суставов
Что сказать пациенту?
Важно объяснить пациенту в доступной форме причину его проблем с суставами («слабые связки») и убедить, что у него нет тяжелого заболевания, грозящего неизбежной инвалидностью. При умеренных артралгиях этого достаточно. Полезными будут рекомендации исключить нагрузки, вызывающие боли и дискомфорт в суставах; посоветовать свести к минимуму возможности травм, что включает соответствующую профессиональную ориентацию и исключение игровых видов спорта.
Гипермобильность суставов
Специалисты ЦМРТ более 15 лет специализируются на диагностике и лечении заболеваний суставов. Читайте подробнее на странице Лечение суставов.
Синдром гипермобильности суставов означает патологическую подвижность или нестабильность суставных сочленений. Характеризуется артралгией и миалгией, плоскостопием и вальгусными проявлениями, возможно раннее развитие варикоза. Диагностируют на основании жалоб пациента, осмотра, проведения тестов критериев Бейтона по шкале в 9 баллов. Для исключения похожих заболеваний суставной ткани назначают МРТ обследование.
Рассказывает специалист ЦМРТ
Дата публикации: 14 Сентября 2021 года
Дата проверки: 30 Ноября 2021 года
Содержимое статьи
Причины гипермобильности суставов
Гипермобильность суставов у детей и взрослых развивается по следующим причинам.
Генетическая предрасположенность — наследственное нарушение синтеза коллагена, сопровождающееся признаками дисплазии соединительной ткани. Например, несовершенный остеогенез, синдромы Элерса–Данлоса, Марфана. Практически в каждом клиническом случае врач при сборе семейного анамнеза определяет семейный характер патологии.
Продолжительные физические нагрузки или травмы, приобретенные заболевания ОДА, связанные со спортом, тяжелой физической работой с повтором однообразных движений.
Снижение тонуса мышц вследствие продолжительной болезни, малоподвижного образа жизни (возникает из-за отсутствия физической деятельности или инсульта).
У женщин чаще встречаются все формы гипермобильности, нежели чем у мужчин. Также локальная форма патологии может возникать в период беременности.
Симптомы
Рассмотрим характерные признаки:
Синдром гипермобильности суставов у детей встречается чаще, чем у взрослых. Основные признаки, по которым распознают патологическую гибкость:
Классификация гипермобильности суставов
По принятой в медицине классификации выделяют следующие формы патологии:
Как диагностировать
Среди всех травматических патологии шеи на долю ротационного подвывиха первого шейного позвонка приходится около 30% случаев.
К сожалению, только лишь по тревожащей симптоматике трудно понять, о какой именно патологии идет речь. Кроме того, подвывихи могут сочетаться с разрывом/растяжением связок и мышц, разрывом суставной капсулы, повреждениями сосудов и нервных волокон и т.д.
Для выявления патологической подвижности применяют:
Для выявления сопутствующих патологий, оценки состояния суставной ткани, степени воспалительного процесса используют МРТ исследование — наиболее результативный и предпочтительный метод. При возникновении неприятных симптомов, частой мышечной и суставной боли, иных признаков ГМС необходимо записаться на прием к врачу и пройти обследование в одной из клиник ЦМРТ.
К какому врачу обратиться
Лечением патологического состояния занимается врач-ортопед. В части случаев необходима консультация ревматолога, кардиолога, флеболога. Также потребуется профессиональная помощь мануального терапевта, физиотерапевта и массажиста.
Что такое гипермобильность суставов, симптомы
В статье освещается тема гипермобильности суставов: что это такое, симптомы и причины их свободного движения. Опасно ли, когда у человека повышена подвижность суставов, лечение для их укрепления и предотвращения излишнего сгибания.
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
Способность суставов к излишней подвижности, которая далека от стандартных норм движения, называется синдромом гипермобильности (ГС). В повседневной жизни применяется такой термин, как свободные суставы. Такая способность довольно часто наблюдается у детей, но при взрослении становится меньше.
Не должен удивлять тот факт, что часть суставов обладает гиперподвижностью. Большая часть людей с чрезмерной подвижностью костных соединений не испытывает неудобств и не имеет проблем, связанных с их заболеваниями. Однако гипермобильность может сигнализировать о возникновении болезней суставов, ведь ее появление может указывать на изменившуюся структуру суставов и сосудов.
Причины и возникающие проблемы
Развиваться такая патология может из-за продолжительных физических нагрузок, травм, а также если были заболевания опорно-двигательного аппарата, при которых жидкость в больших количествах скапливалась в суставной полости.
Причинами развития синдрома также может быть:
Есть такие люди, у которых при гипермобильности возникают болезненные ощущения, часто случаются вывихи и растяжения, также у них может развиться такое неприятное заболевание, как остеоартроз. Медицинские работники назвали такое состояние – синдром доброкачественной гипермобильности, при котором связки, обеспечивающие прочность, становятся очень слабыми.
Признаки гипермобильности
Если у человека появились боли в суставах, и признаки их чрезмерной подвижности, то доктор сможет легко определить особые симптомы:
Итоги такой оценки в медицинских кругах известны как критерии Бейтона. Наибольшая величина показателя по Бейтону – 9 баллов. Ели показатель составляет 4 и более балла, то это свидетельствует о наличии синдрома гипермобильности.
Дополнительно могут быть назначены следующие обследования: рентген, лабораторные анализы крови, компьютерная томография. Также может понадобиться консультация других узких специалистов, таких как, кардиолог, офтальмолог, ревматолог.
Методы лечения
Для того чтобы вылечить синдром доброкачественной гипермобильности следует придерживаться следующих рекомендаций:
Порой бывает так, что гипермобильность, является признаком необычных и тяжелых болезней. Это может быть синдром Элерса-Данлоса, который еще называют «гиперэластичностью кожи», а также синдром Марфана – наследственное заболевание, проявляющееся в патологиях соединительных тканей. Если пациент с синдромом гипермобильности жалуется на боли, то доктор должен определить их причину и сделать оценку состояния человека по критериям Бейтона, а также назначить дополнительные исследования в случае необходимости.
Метаболические нарушения у детей с синдромом гипермобильности суставов
Боли в суставах встречаются у детей достаточно часто, особенно в младшем возрасте, при этом причины артралгий весьма разнообразны. Одна из них — гипермобильность суставов (ГС), которая чаще всего является следствием соединит
Боли в суставах встречаются у детей достаточно часто, особенно в младшем возрасте, при этом причины артралгий весьма разнообразны. Одна из них — гипермобильность суставов (ГС), которая чаще всего является следствием соединительнотканной дисплазии. Синдром гипермобильности суставов (СГС) — это состояние, при котором у детей или взрослых людей с ГС имеются определенные жалобы со стороны опорно-двигательного аппарата, но при этом нет признаков какого-либо ревматического заболевания. Несмотря на то, что ГС в популяции встречается с частотой 10–15%, лишь небольшая часть этих пациентов предъявляет жалобы на боли в суставах. В своей работе мы попытались найти причины, способствующие появлению артралгий у детей с ГС. Для этого был проведен сравнительный анализ клинических проявлений в двух группах пациентов с выраженными признаками дисплазии соединительной ткани (ДСТ), отличающихся друг от друга наличием либо отсутствием артралгий.
Для выявления метаболических нарушений у большей части обследованных детей определяли содержание микроэлементов в волосах. Известно, что микроэлементный статус характеризует минеральный обмен в организме. При этом наиболее актуальным для детей является состояние обмена кальция, фосфора, магния, железа, меди, серы, кобальта, селена, цинка, марганца, фтора, ванадия, кремния и бора, так как эти микроэлементы участвуют не только в процессе роста и развития ребенка, но и принимают активное участие в метаболизме коллагена.
С целью диагностики нарушений обмена соединительной ткани на биохимическом уровне было проведено исследование показателей синтеза и распада костного коллагена. Анализировались содержание остеокальцина, дезоксипиридинолина, показатели бета-Сross laps и TPINP-тесты в сыворотке крови и уровень пирилинкса D в суточной моче.
Повышенная подвижность суставов может быть обусловлена не только слабостью связочного аппарата, но и снижением мышечного тонуса. В последнее время появилось много сообщений о наличии у больных ДСТ вторичной карнитиновой недостаточности [2]. В связи с этим следующей задачей исследования явилось определение содержания карнитина в крови у детей, страдающих рецидивирующими болями в суставах на фоне ГС.
Карнитин — биологически активное вещество, родственное витаминам группы В, которое играет важную роль в клеточном метаболизме и, прежде всего, в энергетическом обмене. Он является переносчиком жирных кислот через мембраны клеток из цитоплазмы в митохондрии, где эти кислоты окисляются (процесс бета-окисления) с образованием большого количества метаболической энергии (в форме АТФ). Карнитин участвует в связывании и выведении из тканей органических кислот, которые, являясь промежуточными продуктами окислительных процессов, способны тормозить активность ряда ферментов и негативно воздействовать на мембранные структуры.
Вторичная недостаточность карнитина может быть вызвана различными причинами. Например, низким содержанием аминокислот или кофакторов синтеза карнитина, недостаточным поступлением их с пищей, снижением реабсорбции в желудочно-кишечном тракте либо почках, а также быстрым потреблением, например, у спортсменов при чрезмерной мышечной нагрузке. При недостаточности карнитина органами-мишенями в первую очередь становятся скелетные мышцы и миокард, а во вторую — клетки головного мозга и другие органы. Основными клиническими проявлениями дефицита карнитина являются: сниженная работоспособность, мышечная слабость, сонливость, нарушение функционального состояния сердечно-сосудистой системы и печени.
Клиническая характеристика детей и методы исследования
Обследовано 106 детей (мальчиков — 64, девочек — 42) в возрасте от 3 до 18 лет с признаками ДСТ. Все дети были разделены на две группы: 1-я группа — дети с артралгиями — 47 человек, 2-я группа — (группа сравнения) состояла из 59 детей с выраженными признаками ДСТ, но не имеющих артралгий. Клиническое обследование включало оценку физического развития, выявление фенотипических, клинико-инструментальных и лабораторных признаков ДСТ. Степень тяжести ДСТ определяли балльным методом [3]. Для исключения воспалительного характера суставных жалоб у детей 1-й группы проводилось полное артрологическое обследование — клинический и биохимический анализ крови, определение ревматоидного и антинуклеарного факторов, антител к хламидиям, бактериям кишечной группы (псевдотуберкулез, сальмонеллез). Дополнительно анализировались результаты реакции Манту, мазки из зева и носа на микробный пейзаж и вирусы. Все дети были осмотрены окулистом с помощью щелевой лампы.
При наличии хронических очагов инфекции больные консультировались ЛОР-врачом, стоматологом. Проводилось рентгенологическое или УЗИ-исследование суставов. Уровень общего карнитина в крови определяли энзиматическим методом с использованием коммерческих наборов. Исследование микроэлементного состава волос проводили в лаборатории Центра биохимических исследований (г. Санкт-Петербург) методом атомно-абсорбционной спектроскопии (спектрометр Karl Zeiss AAS-30). Косвенный показатель распада коллагена 1-го типа (бета-Сross laps тест) и интенсивность костеобразования (остеокальцин, общий аминотерминальный пропептид коллагена 1-го типа, TPINP) определяли с помощью тест-системы Elecsys. Костная денситометрия поясничного отдела позвоночника проводилась методом двухэнергетической рентгеновской абсорбциометрии DXA (L2-L4) с помощью остеоденситометра, оснащенного «детской» программой. Полученные данные обработаны с помощью статистических методов (c2, критерий Стьюдента) с помощью статистического пакета SPSS 16.
Результаты и обсуждение
Умеренная степень тяжести ДСТ диагностирована у 25 из 106 обследованных детей, у остальных (81 чел.) — выраженная. С помощью статистических методов исследования установлено, что у детей с артралгиями достоверно чаще встречались изменения со стороны кожи (нежная, гиперэластичная), тонкая (выражен венозный рисунок), геморрагический синдром (склонность к носовым кровотечениям, повышенная «синячковость»), выраженная гипермобильность и подвывихи суставов, плоскостопие, синдром «прямой спины», склонность к образованию «натоптышей» или гигром и hallux valgus. В анамнезе этих детей достоверно чаще имелись указания на дисплазию тазобедренных суставов, склонность к частым вирусным и бактериальным инфекциям. При осмотре пациентов данной группы с большей частотой, чем у лиц контрольной группы (табл. 1), выявлялась асимметрия длины нижних конечностей, хруст в суставах, астенический тип конституции, плохая переносимость физической нагрузки. У детей с артралгиями достоверно чаще диагностировались дискинезия желчевыводящих путей, психические и поведенческие (астенические, аффективные, панические) расстройства.
Результаты исследования представлены в табл. 1.
Представленные данные наглядно демонстрируют, что у детей с гипермобильным синдромом выражены и другие признаки соединительнотканной дисплазии, что необходимо учитывать в дифференциальной диагностике причин ГС. Кроме этого у них достоверно чаще встречались признаки, характеризующие тканевую ранимость, склонность к геморрагиям. Это может объяснять тот факт, что у большей части детей боли в суставах были связаны с физической нагрузкой или травмой. Нередко предпосылкой к появлению артралгий являлось перерастяжение связочного аппарата суставов, например, при выполнении упражнений «мост», «шпагат».
У детей раннего возраста боли в суставах, как правило, провоцировались длительной ходьбой в неудобной или неразношенной обуви, особенно в случаях плосковальгусной деформации стопы. Малышам свойственно острое начало заболевания, которое проявляется внезапной хромотой и практическим отсутствием (в связи с возрастом) жалоб на боли в суставах. У подростков с ГС причиной артралгий чаще всего являлась реакция со стороны околосуставных мягких тканей, которая возникала в результате микротравматизации сухожилий и связок даже при незначительных физических нагрузках с последующим развитием легких воспалительных явлений. У ряда обследованных артралгии возникли на фоне изменения метеорологических условий или гормонального статуса.
По нашим наблюдениям, артралгии у детей нередко имитировали боли в костях и нередко сочетались с выраженной остеопенией. В этой ситуации проведение денситометрии являлось решающим в дифференциальной диагностике болевого синдрома. В нашем исследовании частота встречаемости снижения костной массы по результатам денситометрии была примерно одинаковой в обеих группах. В группе детей с артралгиями было обследовано 28 детей, у 17 было выявлено снижение костной массы (60,7%), в группе без артралгий обследовано 19 детей, снижение показателей зафиксировано у 12 человек (63,15%).
У ряда детей происходила соматизация конфликтов в семье, школе, что было характерно и для маленьких детей. Так, например, если в семье появлялся второй ребенок, то для привлечения к себе внимания дети жаловались на боли в ногах. Почти у половины пациентов с артралгиями выявлено наличие очагов хронической инфекции.
Основными проявлениями синдрома ГС у детей являлись жалобы на боли в суставах (чаще коленных, несколько реже тазобедренных, голеностопных и др.), хромота, нарушение функции суставов, плохая переносимость физической нагрузки, невозможность преодолевать большие расстояния.
У одной группы детей суставные боли возникали чаще к вечеру. По характеру они были достаточно интенсивными и иногда приводили к кратковременной контрактуре сустава. У другой группы наших пациентов жалобы на боли в суставах были непостоянны, обычно после физического переутомления, в послеобеденные часы, ночью или реже — утром. Боль не имела сковывающего характера и, несмотря на выраженную интенсивность, объем движений в суставах чаще всего был полностью сохранен.
У всех пациентов с болями в суставах отсутствовали другие признаки воспаления, такие как припухлость сустава, повышение местной температуры и т. д.
У 4 из 47 (8,5%) детей с артралгиями была выявлена асимметрия длины нижних конечностей, которая приводила к статическим нарушениям и, как следствие, к локальной дисплазии тазобедренного сустава, что всегда сопровождалось разной степени выраженности сколиозом. Практически у всех (85,1%) диагностировано плоскостопие, которое является одной из значимых причин болевого синдрома. Поэтому большое место в лечении артралгий уделяется коррекции плоскостопия.
Рентгенологическое обследование суставов у детей данной группы не выявило какой-либо патологии. Однако при УЗ-исследовании суставов у 11 детей отмечены дистрофические изменения со стороны хрящевых структур. Показатели лабораторного обследования свидетельствовали об отсутствии воспалительного процесса.
По результатам лабораторного обследования показателей синтеза и распада коллагена у детей обеих групп с ДСТ у большинства были выявлены признаки повышенного синтеза и распада костного коллагена. Однако достоверные различия в показателях метаболизма коллагена в группах детей с ДСТ, отличающихся между собой наличием или отсутствием артралгий, отсутствуют.
В табл. 2 представлены результаты исследования содержания микроэлементов в волосах в сопоставлении с их безопасно допустимыми уровнями (БДУ) у детей.
Результаты исследования показали, что более половины обследованных детей с ДСТ имеют разной степени выраженности дефицит макро- и микроэлементов (магния, кальция, железа, цинка, кремния, марганца, меди, селена), принимающих участие в синтезе, созревании коллагеновых волокон, протеогликанов, минерализации костной ткани, а также стабилизации клеточных мембран многочисленных компонентов соединительной ткани. Достоверных различий по содержанию макро- и микроэлементов в группах больных ДСТ в зависимости от наличия или отсутствия артралгии нами не получено.
У 20 детей с жалобами на боли в суставах был определен уровень карнитина в сыворотке крови (табл. 3).
Результаты исследования свидетельствуют о достоверном снижении (по сравнению с группой детей, не имевших признаков ДСТ) содержания общего карнитина у детей с СГС, что подтверждает наличие у них вторичной митохондриальной недостаточности.
Таким образом, проведенные исследования выявили у детей с гипермобильным синдромом достоверное снижение уровня большинства макро- и микроэлементов, общего карнитина в сыворотке крови, нарушение показателей синтеза и распада коллагена, что требует проведения соответствующей метаболитной коррекции.
С целью коррекции недостаточности микроэлементов могут быть использованы препараты микроэлементов. Для стимуляции обмена коллагена при отсутствии оксалатно-кальциевой кристаллоурии — витамин С, магниевая соль оротовой кислоты в сочетании с пиаскледином, хондропротекторами и аминокислотами (L-лизин, L-пролин).
При недостаточности карнитина необходимо использовать препарат Элькар 20% (L-карнитин). Исследования, проведенные в Педиатрической медицинской академии (г. Санкт-Петербург), показали высокую эффективность и безопасность препарата Элькар. Детям Элькар назначают в дозе 30–50 мг/кг веса в сутки в 2 приема. Курс лечения — 1 месяц.
Литература
Т. И. Кадурина*, доктор медицинских наук, профессор
Л. Н. Аббакумова**, кандидат медицинских наук, доцент
*МАПО, **СПбГПМА, Санкт-Петербург