Гиперплазия надпочечника что это
Гиперплазия надпочечника что это
а) Определение:
• Двусторонняя гиперфункция надпочечников, возможно увеличение их размеров
1. Общие характеристики:
• Лучший диагностический критерий:
о КТ-увеличенные в ширину более 10 мм тело и ножки одного обоих надпочечников
• Основные представления:
о Ширина тела и ножек более 10 мм соответствует (но не служит диагностическим признаком) гиперплазии
о Надпочечники могут иметь нормальные размеры или иметь многоузловое строение
о Форма надпочечника сохранена
2. Двусторонняя адренокортикальная гиперплазия: подтипы:
о Врожденная гиперплазия надпочечников о АКТГ-зависимый синдром Кушинга
о Первичная пигментная узелковая адренокортикальная гиперплазия или дисплазия
о АКТГ-независимая макронодулярная адренокортикальная гиперплазия
4. Выраженное повышение уровня 17-гидроксипрогестерона:
1) Синдром Кушинга (гиперкортицизм):
о АКТГ-зависимый (80-85%):
— Как правило, возникает вследствие аденомы гипофиза (не надпочечников):
Называют также болезнью Кушинга
— Эктопированные АКТГ-секретирующие опухоли (15%)
— Опухоль гипоталамуса → повышение уровня кортикотропин-рилизинг фактора → повышение секреции гипофизом АКТГ (редко)
о АКТГ-независимый синдром Кушинга (15-20%):
— Аденома надпочечника или (реже) рак
— Редко возникает вследствие первичной пигментной узелковой адренокортикальной гиперплазии или дисплазии либо АКТГ-независимой макронодулярной адренокортикальной гиперплазии
2) Синдром Конна (первичный гиперальдостеронизм):
о 20% случаев обусловлены гиперплазией надпочечников
о 80% случаев обусловлены аденомой надпочечника
• Двусторонняя гиперплазия мозгового вещества надпочечников:
о Редко: узловая или диффузная
о Может вызывать симптомы артериальной гипертензии, схожие с таковыми при феохромоцитоме
о Ассоциирована с множественной эндокринной неоплазией (MEN2B и MEN3), карциноидом двенадцатиперстной кишки
5. КТ при гиперплазии надпочечников:
• АКТГ-зависимый синдром Кушинга (80-85% случаев):
о Часто: симметрично увеличенные надпочечники
о Тело и ножки надпочечника более 10 мм подтверждают данный диагноз
о Обычно вовлечены оба надпочечника
о Как правило, отдельные образования или узлы не визуализируются:
— Синдром Кушинга может проявляться в виде узловой гиперплазии
о В 30% случаев встречают неизмененные надпочечники
• Синдром Конна (первичный гиперальдостеронизм):
о Обычно возникает вследствие аденомы надпочечника, а не гиперплазии
о Надпочечники могут иметь узловую гиперплазию
• Первичная пигментная узелковая адренокортикальная гиперплазия или дисплазия:
о Надпочечники имеют нормальные размеры
о Отдельные небольшие узелки размерами около 2-5 мм
о Умеренное контрастирование надпочечников
• АКТГ-независимая макронодулярная адренокортикальная гиперплазия:
о Значительное узловое увеличение надпочечников
о Сохранена нормальная форма надпочечников
о Ширина тела и ножек надпочечников, а также размер узелков составляют 30 мм
о Значительное увеличение гиперплазированных надпочечников, преимущественно по периферии
6. МРТ при гиперплазии надпочечников:
• Гиперплазия коры надпочечников вследствие синдромов Кушинга, Конна:
о МРТ не предоставляет новых данных по сравнению с КТ надпочечников
• Демонстрирует аденомы гипофиза (при их наличии)
7. Радионуклидная диагностика:
• NP-59 традиционно рекомендуют для визуализации при гиперплазии надпочечников
• Ga-88 DOTATATE и In-111 Octreotide используют для визуализации эктопированных АКТГ-секретирующих опухолей
• Заметное поглощение при ФДГ-ПЭТ/КТ AIMAH
8. Советы по визуализации:
• Лучший метод визуализации надпочечников-КТ брюшной полости:
о Непрерывные аксиальные срезы менее 3 мм с мультипланарной реконструкцией
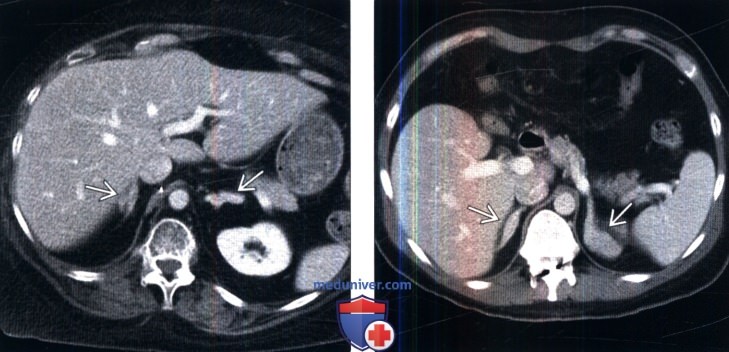
(Справа) На контрастной КТ мужчины 44 лет с врожденной гиперплазией надпочечников визуализированы увеличенные надпочечники. Коррекция заместительной терапии глюко-/минералокортикоидами увеличивает продолжительность жизни данных пациентов.
в) Дифференциальная диагностика гиперплазии надпочечников:
2. Метастазы в надпочечниках и лимфома:
• Метастазы в надпочечниках:
о Гетерогенное контрастирование образования
о Потеря формы надпочечника; одно- или двустороннее поражение
• Лимфома надпочечника:
о Как правило, распространяется в надпочечники из забрюшинной опухоли
о Двусторонняя первичная лимфома (неходжкинская) может имитировать гиперплазию; как правило, в виде опухоли
3. Кровоизлияние в надпочечники:
• Взрослые:
о Сепсис, ожоги, травмы, сильный стресс или артериальная гипотензия
о Повышенная антикоагулянтная активность, тромбоцитопения
о Синдром диссеминированного внутрисосудистого свертывания, антифосфолипидный синдром
• Новорожденные: менингококки, пневмококки и гонококки
• Гематомы надпочечника обычно имеют круглую форму
• Иногда плохо отграничены тяжистым уплотнением околонадпочечниковой жировой клетчатки
• КТ:
о Острая фаза: скопление жидкости высокой плотности (40-60 HU)
о Хроническая фаза: низкая плотность (сгусток 20-30 HU)
4. Феохромоцитома:
• Опухоль мозгового вещества надпочечников и обычно более 3 см
• Выраженная васкуляризация; склонность к кровоизлияниям и некротизированию
• Опухоли надпочечников с обеих сторон сферической формы при синдроме множественных эндокринных неоплазией (МЭН2А и МЭН2Б)
1. Общая характеристика:
• Этиология:
о Врожденная патология (вследствие ферментной недостаточности)
о Болезнь Кушинга: обычно аденома гипофиза — повышение секреции АКТГ — гиперплазия надпочечников
о Синдром Кушинга: редко аденома/карцинома надпочечников, эктопическая секреция АКТГ:
— Синдром Кушинга вследствие терапии экзогенными глюкортикоидами не требует визуализации
о Синдром Конна (первичный гиперальдостеронизм):
— Повышение уровня альдостерона вызывает усиление задержки натрия и потери калия на уровне почечных канальцев
— Повышение уровня натрия — задержка воды — увеличение объема внеклеточной жидкости — артериальная гипертензия — снижение синтеза ренина
— Гипокалиемия вызывает гипокалиемический алкалоз
• Сопутствующая патология:
о Аденома гипофиза при АКТГ-зависимой гиперплазии
о Первичная пигментная узелковая адренокортикальная гиперплазия, связанная с синдромом Карнея:
— Болезнь Кушинга, пигментация кожи в виде пятен
— Миксомы кожи или сердца
— Опухоли из клеток Сертоли яичка у мужчин
— Множественные миксоидные фиброаденомы молочной железы у женщин
о Гиперплазия мозгового вещества надпочечников: МЭН2Б или МЭНЗ, карциноид двенадцатиперстной кишки
2. Макроскопические и хирургические признаки:
• Двустороннее диффузное увеличение надпочечников
• Узелковые, крупноузловые или пигментные узелковые надпочечники
3. Микроскопия:
• Утолщение клубочковой, пучковой, сетчатой зон:
о В пучковой зоне возможно выявление избытка липидов, дефицита липидов или атипичных клеток с гиперхромными ядрами, расположенными в узелках
д) Клинические особенности:
1. Клиническая картина гиперплазии надпочечников:
• Наиболее распространенные признаки/симптомы:
о Бессимптомное течение, случайная находка на КТ
о Врожденная гиперплазия надпочечников:
— Признаки вирилизации в периоде новорожденности или детском возрасте, также возможны электролитные нарушения
о Синдром Кушинга (гиперкортицизм):
— Лунообразное лицо, ожирение верхней части туловища, буйволиный горб
о Синдром Конна (гиперальдостеронизм):
— Артериальная гипертензия и гипокалиемия
• Данные лабораторных исследований: повышение уровня АКТГ, кортизола, альдостерона или других стероидов (при врожденном синдроме)
• Диагностика: клиническая, биохимическая, лучевая, гистологическая
4. Лечение гиперплазии надпочечников:
• Врожденная гиперплазия надпочечников: глюкокортикоиды в сочетании с минералокортикоидами
• Бессимптомная гиперплазия надпочечников: наблюдение
• Гиперплазия надпочечников с клиническими проявлениями: хирургическая резекция аденомы гипофиза или источника гормональной секреции
е) Диагностическая памятка:
1. Следует учесть:
• Корреляция клинических, биохимических и визуализационных данных:
о «Выступающие» надпочечники могут быть нормальной или временной реакцией на стресс
2. Советы по интерпретации изображений:
• Увеличение тела и ножек надпочечников (более 10 мм) на КТ
• На КТ сложно отличить многоузловую гиперплазию от аденомы
• Существует множество других причин двустороннего поражения, приводящего к формированию сферического образования в надпочечниках
ж) Список использованной литературы:
1. Auchus RJ et al: Approach to the patient: the adult with congenital adrenal hyperplasia. J Clin Endocrinol Metab. 98(7):2645-55, 2013
2. Sookur PA et al: Imaging in covert ectopic ACTH secretion: a CT pictorial review. Eur Radiol. 19(5)4069-78, 2009
3. Sahdev A et al: Imaging in Cushing’s syndrome. Arq Bras Endocrinol Metabol. 51(8)4319-28, 2007
4. Imaki T et al: Adrenocortical hyperplasia associated with ACTH-dependent Cushing’s syndrome: comparison of the size of adrenal glands with clinical and endocrinological data. Endocr J. 51(1):89—95, 2004
5. Rockall AG et al: CT and MR imaging of the adrenal glands in ACTH independent cushing syndrome. Radiographics. 24(2):435—52, 2004
6. Doppman JL et al: Adrenocorticotropin-independent macronodular adrenal hyperplasia: an uncommon cause of primary adrenal hypercortisolism. Radiology. 216(3):797—802, 2000
7. Sohaib SA et al: CT appearance of the adrenal glands in adrenocorticotrophic hormone-dependent Cushing’s syndrome. AJR Am J Roentgenol. 172(4):997— 1002, 1999
8. Doppman JL et al: Cushing syndrome due to primary pigmented nodular adrenocortical disease: findings at CT and MR imaging. Radiology. 172(2):415-20,1989
Редактор: Искандер Милевски. Дата публикации: 24.9.2019
Образования надпочечников: тактика ведения
Частота выявления новообразований надпочечников постоянно возрастает, их распространенность составляет 1-10%. Хотя в каждом случае необходимо выявить гормональную активность и злокачественный потенциал, большая часть из них представлена гормонально неакти
Abstract. Detection of adrenal neoplasms frequency is increasing constantly, their estimated at 1 to10%. Although in each case it is necessary to identify hormonal activity and malignant potential, most of them are represented by hormone inactive and benign adenomas. Approximately a fifth of the adrenal formations after further verification are hormone-active or carcinomas that require surgical treatment. The main goal of imaging studies in adrenal incidentalomas is the timely detection of malignant tumors; to determine the characteristics of neoplasms, computed tomography, magnetic resonance imaging and, if necessary, a number of radioisotope studies are used. The size of the lesion detected on computed tomograms exceeding 4-6 cm, its uneven edge or heterogeneity of the structure, an attenuation coefficient of 10 Hounsfield units or higher with a non-contrast study, washout of the contrast agent after 10 or 15 minutes by less than 40%, calcification and invasion in the surrounding tissues suggest the malignancy of the adrenal gland lesion, the likelihood of this increases with a combination of these signs. The developed visualization methods and laboratory evaluation allow to assess their morphological structure and functionality with high confidence. The principles of monitoring the growth and hormonal activity of adrenal formations had been currently developed, but the aspects of the long-term dynamic monitoring remain poorly understood. For citation: Morgunov L. Yu. Аdrenal tumors: management tactics // Lechaschy Vrach. 2020; 12 (23): 18-23. DOI: 10.26295/OS.2020.98.90.004
Резюме. Частота выявления новообразований надпочечников постоянно возрастает, их распространенность составляет 1-10%. Хотя в каждом случае необходимо выявить гормональную активность и злокачественный потенциал, большая часть из них представлена гормонально неактивными и доброкачественными аденомами. Примерно пятая часть образований надпочечников после дальнейшей верификации представляет собой гормонально активные или карциномы, требующие оперативного лечения. Основная цель визуализирующих исследований при инциденталомах состоит в своевременном выявлении злокачественных опухолей; для определения характеристик новообразований используют компьютерную томографию, магнитно-резонансную томографию и при необходимости ряд радиоизотопных исследований. Размер выявленного на компьютерных томограммах образования, превышающий 4-6 см, его неровный край или неоднородность структуры, коэффициент ослабления 10 единиц Хаунсфилда или выше при неконтрастном исследовании, вымывание контрастного вещества через 10 или 15 минут менее чем на 40%, кальцификация и инвазия в окружающие ткани предполагают злокачественность поражения надпочечников, вероятность этого повышается при сочетании данных признаков. Разработанные методы визуализации и лабораторная оценка с большой достоверностью позволяют судить об их морфологической структуре и функциональности.
В настоящее время разработаны принципы наблюдения за ростом и гормональной активностью образований надпочечников, однако вопросы длительного динамического наблюдения за ними остаются малоизученными.
Образования надпочечников, случайно обнаруженные при визуальном исследовании, выполненном по причинам, не связанным с их патологией, носят название инциденталом (ИН). Как правило, образования менее 1 см не именуются ИН, и дополнительные диагностические тесты рекомендуются лишь для объемных процессов, превышающих данный размер, при отсутствии клинических симптомов гормональной активности. Быстрое развитие технологий визуализации в последние годы существенно повысило шансы на их обнаружение.
Распространенность ИН составляет от 1% до 8,7% [1] и увеличивается с возрастом, гендерные различия отсутствуют. Например, в стационары Италии ежегодно госпитализируются около 1 450 000 пациентов, у 58 000 из них выявляются ИН [2]. N. Unger (2019) полагает, что распространенность ИН несколько выше – около 3% и увеличивается до 10% у пожилых людей; у 15% пациентов с ИН выявляются признаки их гормональной активности [3]. Хотя данная патология встречается достаточно редко, ее клиническое и экономическое бремя представляется весомым, а вопросы длительного динамического наблюдения пока остаются без ответа.
11-20% выявляемых образований надпочечника являются гормонально активными; с самым высоким риском смертности ассоциированы феохромоцитомы, поэтому их наличие требуется исключить в первую очередь. В 80% случаев в надпочечниках выявляются гормонально неактивные и доброкачественные образования, в то время как распространенность феохромоцитомы составляет от 3,0% до 6,0% адренокортикальной карциномы – от 2,0% до 5,0%. Надпочечник – место метастазирования различных видов рака, встречающихся в 1-2% случаев [4, 5].
Если у пациента ранее выявлялись злокачественные опухоли иной локализации, вероятность того, что ИН окажется метастазом рака, составляет почти 50%. По данным J. T. Lenert с соавт. (2001), адренокортикальная карцинома встречается в 4-5% случаев, но прогноз неблагоприятен из-за частого ее выявления в далеко зашедшей стадии, а ее рецидив является достаточно распространенным явлением. В надпочечник часто метастазирует рак легких, почек, толстой кишки, молочной железы, пищевода, поджелудочной железы, печени или желудка, а сами метастазы нередко бывают двусторонними [6]. Метастатические поражения, как правило, неоднородны по структуре, имеют края неправильной формы и являются двусторонними в 10-15% случаев [7].
Национальное многоцентровое исследование, проведенное по инициативе министерства здравоохранения, труда и социального обеспечения Японии в период с 1999 по 2004 г., включало 3672 случая ИН у 1874 мужчин и 1738 женщин; средний возраст 58,1 ± 13,0 лет. Средний размер ИН составил 3,0 ± 2,0 см; диаметр образований оказался значимо большим у пациентов с верифицированными адренокортикальными карциномами, феохромоцитомами, развернутым синдромом Кушинга, миелолипомами, метастазами рака, кистами и ганглионевромами (p 10 ЕХ) (69%) выполнялась повторная визуализация. 105 врачам первичного звена, чьи пациенты включались в исследование, была разослана стандартизированная анкета, состоящая из 16 вопросов. Большинство специалистов первичного звена полагали, что подавляющей части пациентов с ИН и отсутствием клинической симптоматики не требуется гормональная оценка (71%) или последующее наблюдение (72%). Проведенное исследование демонстрирует необходимость междисциплинарного подхода к наблюдению пациентов с ИН путем взаимодействия между эндокринологами, хирургами и врачами общей практики [38].
Европейское общество эндокринологии (ESE) опубликовало рекомендации по ведению пациентов с ИН (2017), которые полагают возможным воздержаться от повторного гормонального исследования у пациентов с ИН с нормальным уровнем гормонов при первоначальной верификации образования. Рекомендации ESE также полагают нецелесообразным выполнять повторную визуализацию при размерах образования менее 4 см и явных признаках доброкачественности. Однако на сегодняшний день не существует достаточных доказательств, подтверждающих нецелесообразность динамического биохимического и морфологического наблюдения у пациентов с ИН даже при изначально выявленных доброкачественных и гормонально неактивных образованиях надпочечников, поэтому желательно оценивать структурные признаки и уровень гормонов по крайней мере в течение 5 лет [39].
Обобщая рекомендации, предложенные Американской ассоциацией клинических эндокринологов, Американской ассоциацией эндокринных хирургов, Национальным институтом здоровья США, J. M. Lee с соавт. (2017) свидетельствуют о том, что при наличии образования менее 4 см требуется КТ-визуализация через 6 месяцев, не превышающая в дальнейшем 2 лет, а также проведение гормональных тестов – ежегодно в течение 4-5 лет [40].
Клинические рекомендации Российской ассоциации эндокринологов ориентируют на нецелесообразность динамического наблюдения при низкоплотных гормонально неактивных опухолях по данным первичной КТ, в этих случаях также не показан мониторинг гормональной активности. Исключение составляют новые клинические проявления (появление или клиническое прогрессирование артериальной гипертензии, сахарного диабета, ожирения, остеопороза), о чем необходимо предупредить пациента. При неопределенном злокачественном потенциале образования требуется контроль размеров через 3-6 мес, а при увеличении максимального размера опухоли за короткий период на 5 мм или росте объема опухоли на 20% необходимо рассмотреть вопрос об оперативном лечении. При наличии ССК показан ежегодный контроль уровня кортизола и мониторинг коморбидных состояний (артериальной гипертензии, сахарного диабета, ожирения, остеопороза) [41].
Тем не менее круг заболеваний, могущих являться потенциальными предикторами появления гормональной активности ИН, настолько широк, что сводит на нет ограничения к проведению дополнительных визуализирующих и лабораторных исследований в динамике. Так, распространенность артериальной гипертензии среди населения РФ достигает 39,7% [42]. Реальная численность пациентов с СД в РФ составляет не менее 9 млн человек и во всем мире возросла более чем в 2 раза за последние 10 лет [43]. Распространенность ожирения среди россиян с возрастом линейно возрастает у мужчин с 14,3% до 36,3%, а у женщин – с 10,7% до 52,3% [44]. Остеопорозом в России страдают не менее 14 млн человек (10% населения страны), еще у 20 млн граждан России имеет место остеопения [45].
Таким образом, тактика в отношении диагностики, наблюдения и ведения пациентов с новообразованиями надпочечников у разных исследователей практически одинакова. Вопросы лечения пациентов со злокачественными и гормонально активными образованиями решены, но результаты длительного наблюдения за больными с доброкачественными ГНОН пока отсутствуют. Темой для дискуссий остается специальность врача, обеспечивающего дальнейшее наблюдение за пациентом (эндокринолог, врач общей практики, онколог, хирург). Вероятно, создание единого регистра больных с образованиями надпочечников даже в пределах крупного мегаполиса позволит определиться с периодом их наблюдения и тактикой дальнейшего ведения.
Литература/References
Л. Ю. Моргунов, доктор медицинских наук, профессор
ФГАОУ ВО РУДН, Москва, Россия
Образования надпочечников: тактика ведения/ Л. Ю. Моргунов
Для цитирования: Моргунов Л. Ю. Образования надпочечников: тактика ведения // Лечащий Врач. 2020; 12 (23): 18-23. DOI: 10.26295/OS.2020.98.90.004
Теги: новообразования, аденома, карцинома, злокачественная опухоль
Опухоли надпочечников
Гормоны надпочечников
В мозговом слое надпочечника вырабатываются:
Клетки клубочковой зоны вырабатывают:
Гормоны пучковой зоны надпочечников:
Гормоны сетчатой зоны:
Диагностика опухолей надпочечников
Помочь диагностировать заболевания надпочечников или выявить нарушения в их функциональности можно при помощи ряда обследований, которые назначает врач-эндокринолог после собранного анамнеза.
Результаты обследования позволяют составить полную картину заболевания, определить причину, выявить те или иные нарушения в работе надпочечников и других органах и соответственно назначить лечение.
Синдром Иценко-Кушинга
Патологический симптомокомплекс, возникающий вследствие повышенного выделения опухолью из коры надпочечников гормона кортизола. Выработку кортизола и кортикостерона регулирует гипофиз путем выработки адренокортикотропного гормона. Деятельностью гипофиза управляют гормоны гипоталамуса – статины и либерины. Данная многоступенчатая регуляция необходима для обеспечения слаженности функций организма и обменных процессов, нарушение одного из звеньев может вызвать гиперсекрецию гормонов коры надпочечников, что приведет к развитию синдрома Иценко-Кушинга. В отличие от болезни Иценко-Кушинга синдром проявляется первичным увеличением гиперфункции коры надпочечника, в то время как при болезни Инценко-Кушинга в основе лежит АКТГ-продуцирующая аденома гипофиза.
В 20% случаев причиной синдрома Иценко-Кушинга является опухоль их коры надпочечника.
Наиболее характерный признак синдрома – ожирение по кушингоидному типу (жировые отложения на лице, шее, груди, животе, спине при относительно худых конечностях), лицо становится красно-багрового цвета, наблюдается атрофия мышц, снижение тонуса и силы мускулатуры.
Определение экскреции кортизола в суточной моче, определение кортизола в крови, определение АКТГ в крови, проводят малую дексаметазоновую пробу(в норме прием дексаметазона снижает уровень кортизола, при синдроме Иценко-Кущинга снижения не происходит), выполняют КТ или МРТ органов брюшной полости.
При наличии новообразования в надпочечнике проводится хирургическое лечение. Симптоматическое лечение включает применение гипотензивных, мочегонных, сахароснижающих препаратов, сердченых гликозидов. При болезни Иценко-Кушинга проводится оперативное лечение аденомы гипофиза.
Синдром Конна
(первичный гиперальдостеронизм, альдостерома) – симптомокомплекс, обусловленный большей продукцией альдостерона корой надпочечника.
Причиной чаще всего является опухоль надпочечника, реже – гиперплазия клубочковой зоны коркового слоя. У больных уменьшается количество калия и увеличивается концентрация натрия в крови, из-за этого повышается артериальное давление.
Слабость, утомляемость, тахикардия, судороги, головная боль, жажда, парестезии конечностей, повышение артериального давления. Синдром Конна сопровождается признаками поражения сердца и сосудов, почек, мышечной ткани. Артериальная гипертензия бывает злокачественной и устойчивой к гипотензивной терапии.
Исследование электролитов крови (высокий натрий, низкий калий в крови), увеличение уровня альдостерона в плазме, подсчет суточного диуреза, определение уровня ренина в крови, соотношение активности альдостерона плазмы и ренина, определение уровня альдостерона в суточной моче, КТ или МРТ органов брюшной полости – определение новообразований в надпочечниках.
Лечебные мероприятия направлены на коррекцию высокого артериального давления, метаболический расстройств, а также на предотвращение возможных осложнений, обусловленных высоким артериальным давлением и снижением калия в крови. Консервативная терапии радикально не способна улучшить состояния пациентов, полное выздоровление происходит только после оперативного удаления опухоли.
Феохромоцитома
Гормонально активная опухоль, активно секретирующая адреналин и норадреналин. Чаще всего феохромоцитома представлена опухолью надпочечника.
Феохромоцитома приводит к выбросу в кровь адреналина или норадреналина, которые приводят к развитию специфических нарушений у пациентов – стойкое кризовое повышение артериального давления (иногда более 200/100 мм.рт.ст.), не поддающееся гипотензивной терапии, учащенное сердцебиение.
Диагностика основывается на лучевых и гормональных методах исследования. Лучевая диагностика: КТ или МРТ органов брюшной полости и забрюшинного пространства.
Производится определение уровня хромогранина А, АКТГ, альдостерона, ренина, кортизола крови, определение метанефринов, норметанефринов в суточной моче. Заподозрить феохромоцитому позволяет наличие образование в надпочечнике, повышение уровня метанефринов и норметанефринов в суточной моче.
Основной метод лечения при феохромоцитоме – адреналэктомия с опухолью. Метод доступа при оперативном лечении зависит от размеров опухоли, расположении, гормональной активности.
Подготовка к операции:
Подготовке к операции уделяется отдельное внимание – задачами предоперационной подготовки пациентов с феохромоцитомой являются нормализация уровня артериального давления, устранение опасных его колебаний в течение суток, урежение сердечного ритма. В качестве основного препарата, используемого для подготовки к операции, используется доксазозин (кардура). Препарат назначается не менее, чем за 2 недели до планируемой операции.
Эстрома
Опухоль коры надпочечника, продуцирующая в большом количестве женские половые гормоны – эстрогены. Как правило эти опухоли злокачественные.
Эстромы встречаются очень редко, клинически они проявляются у лиц мужского пола импотенцией, двусторонней гинекомастией, фенимизацией телосложения, иногда гипотрофией яичек. У большинства больных наряду с феминизацией имеются признаки гиперсекрецией глюко- и минералокортикоидов.
Заключается в исследовании специфических гормонов в крови, выполнение КТ или МРТ органов брюшной полости.
Удаление опухоли надпочечника.
Андростерома
Гормонально активная опухоль надпочечника, вырабатывающая в больших количествах мужские половые гормоны.
Заключается в выполнении КТ органов брюшной полости или МРТ органов брюшной полости, содержании высокого титра андрогенов и их метаболитов в суточной моче.
Удаление опухоли надпочечника.
Гормонально неактивная опухоль надпочечника
Образование надпочечника, чаще всего носящая доброкачественный характер, не продуцирующая в высоком количестве гормоны. Данные опухоли надпочечника могут быть различного размера.
Включает в себя гормональные и биохимические анализы крови и мочи, КТ или МРТ органов брюшной полости.
Пациентам с гормонально неактивными образованиями в надпочечнике менее 3 см показано наблюдение, исследование гормонов в динамике. При размерах опухолей более 3 см, либо при росте опухоли более 1 см за год показано лечение оперативным путем.
Хирургическое лечение опухоли надпочечников в ФНКЦ ФМБА
В настоящее время операции на надпочечниках могут быть выполнены:
Клиника эндокринной хирургии ФНКЦ широко использует эндоскопические методики в хирургии надпочечников.
Эндоскопические методики по сравнению с «открытой» операцией менее травматичные: при эндоскопических операциях делается всего 3 или 4 прокола, каждый максимум по 1 см, пациенты меньше находятся на стационарном лечении, восстановительный период сокращается в 2-3 раза. Вид оперативного вмешательства чаще всего определяется размером опухоли.
Не откладывайте диагностику и лечение заболевания! Запишитесь на прием к эндокринологам ФНКЦ ФМБА России в любое удобное для вас время, предварительно позвонив по телефону или заполнив специальную форму записи на сайте.