Гиперсенситивный пневмонит что это
Гиперсенситивный пневмонит: клиническая и радиологическая семиотика, лечение
Гиперсенситивный пневмонит (ГП) – заболевание, в основе которого лежит иммунологически индуцированное воспаление легочной паренхимы с вовлечением в патологический процесс стенок альвеол и бронхов вследствие неоднократного вдыхания разнообразных органических антигенов [1].

Основной причиной возникновения ГП служат бактериальные, грибковые, белковые антигены животного происхождения, антигены растительного происхождения и медикаментозные аллергены [4].
Чаще всего ГП развивается у тех, кто трудится в сельскохозяйственном секторе экономики (на птицеводческих фермах, в животноводческих комплексах, зерновых хозяйствах и др.), а также на предприятиях пищевой (производство пива, молочных продуктов, дрожжей, сыров и др.), текстильной и швейной (обработка меха, хлопка, льна), химической и фармацевтической (производство моющих средств, пластмасс, красителей, лекарственных препаратов), деревообрабатывающей (обработка древесины, производство бумаги) промышленности [5]. В последние годы наблюдается значительный рост заболеваемости ГП, что связано прежде всего с вдыханием бытовых аллергенов [4].
Основную роль в патогенезе ГП играют иммунокомплексные аллергические реакции, хотя возможны аллергические реакции другого типа (цитотоксического и замедленного) [6]. Циркулирующие иммунные комплексы и специфические антитела активизируют систему комплемента и альвеолярные макрофаги. Последние выделяют интерлейкин‑2, хемотаксические факторы, протеолитические ферменты, активные кислородные радикалы, способствуют росту фибробластов, продукции коллагена. В результате развивается альвеолобронхиолит, происходит фиброзирование интерстиция. При длительном или многократном поступлении в легкие антигена или вещества, обладающего адъювантным свойством, развивается аллергическая реакция замедленного типа, что приводит к образованию гранулем [7].
Различают острую, подострую и хроническую формы ГП.
Острая форма ГП
Патоморфологическим субстратом острой формы ГП является альвеолит, часто в сочетании с бронхиолитом. Отек и инфильтрация альвеол, межальвеолярных перегородок, стенок бронхиол лимфоцитами, плазматическими клетками, нейтрофилами, гистиоцитами характерны для острой формы ГП.
Клинические проявления острой формы ГП развиваются, как правило, через 4-12 ч после попадания антигена в легкие. Характерными симптомами болезни являются озноб, повышение температуры тела, одышка, кашель (сухой или со скудной слизистой мокротой), общая слабость, боль в груди, мышцах, суставах, головная боль. Наряду с этим у некоторых больных могут возникать приступы затрудненного дыхания, явления вазомоторного ринита.
В период острой фазы болезни при аускультации определяется крепитация, нередко над всей поверхностью легких. При наличии явлений бронхоспазма прослушиваются сухие свистящие хрипы.
В случаях прекращения контакта с антигеном перечисленные симптомы могут исчезать без лечения в течение сравнительно короткого времени (12-48 ч). Если же контакт с причинным агентом продолжается, острая форма болезни принимает прогрессирующее течение и прогноз заболевания становится значительно более серьезным.
В клиническом анализе крови у больных острой формой ГП часто присутствуют лейкоцитоз, сдвиг влево лейкоцитарной формулы, увеличение скорости оседания эритроцитов. У некоторых пациентов может определяться умеренная эозинофилия. Указанные изменения неспецифичны и должны учитываться в первую очередь для оценки активности и тяжести патологического процесса [4].
При рентгенографии органов грудной полости обычно определяется диффузное снижение прозрачности по типу матового стекла, иногда с усилением легочного рисунка. Часто имеют место явления легочной диссеминации.
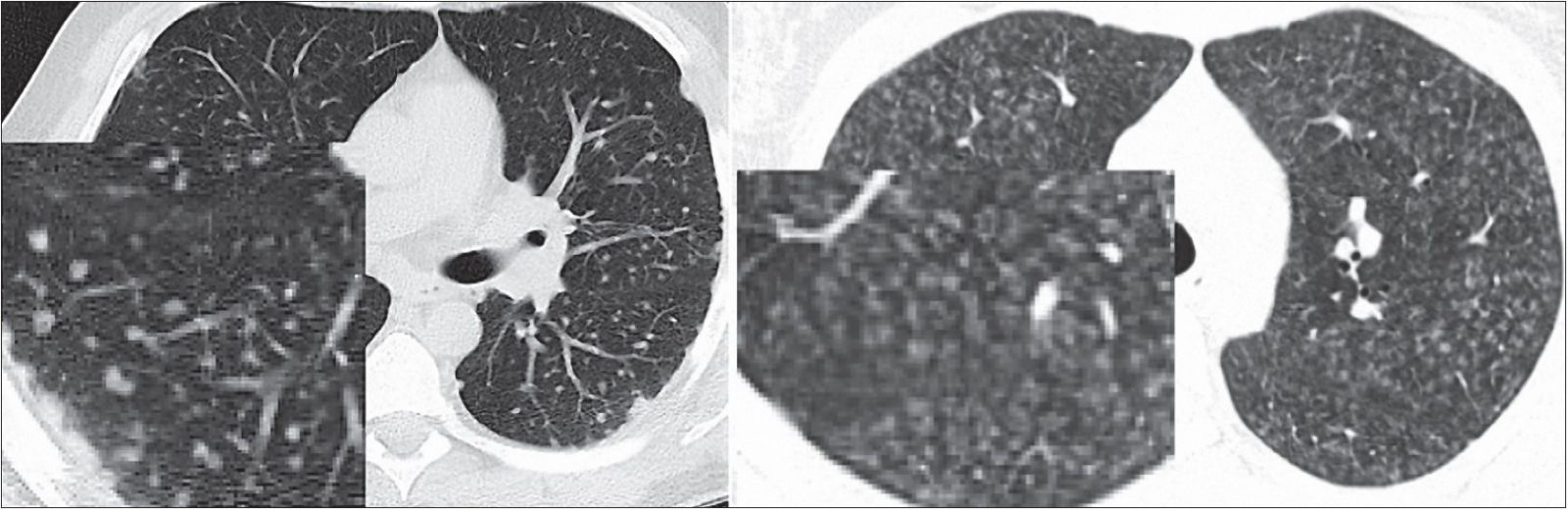
Наиболее точно признаки альвеолита идентифицируются методом компьютерной томографии (КТ) высокого разрешения. КТ-паттерн альвеолита представлен узелками (nodules), расположенными плотно друг к другу и занимающими практически всю площадь среза. В отличие от узелков, расположенных в интерстиции бронхососудистых пучков, междольковых перегородок (саркоидоз и другие гранулематозные заболевания), имеющих плотную структуру и четкие очертания (sharp nodules), узелки, обусловленные отеком и инфильтрацией альвеол, имеют малоинтенсивную плотность и размытые границы (blurry nodules) – рисунок 1.
Рис. 1. Слева – КТ больного М., 38 лет, саркоидоз легких: узелки, расположенные в интерстиции; справа – КТ больного И., 31 года, альвеолит как проявление ГП: узелки, локализованные в альвеолярных пространствах
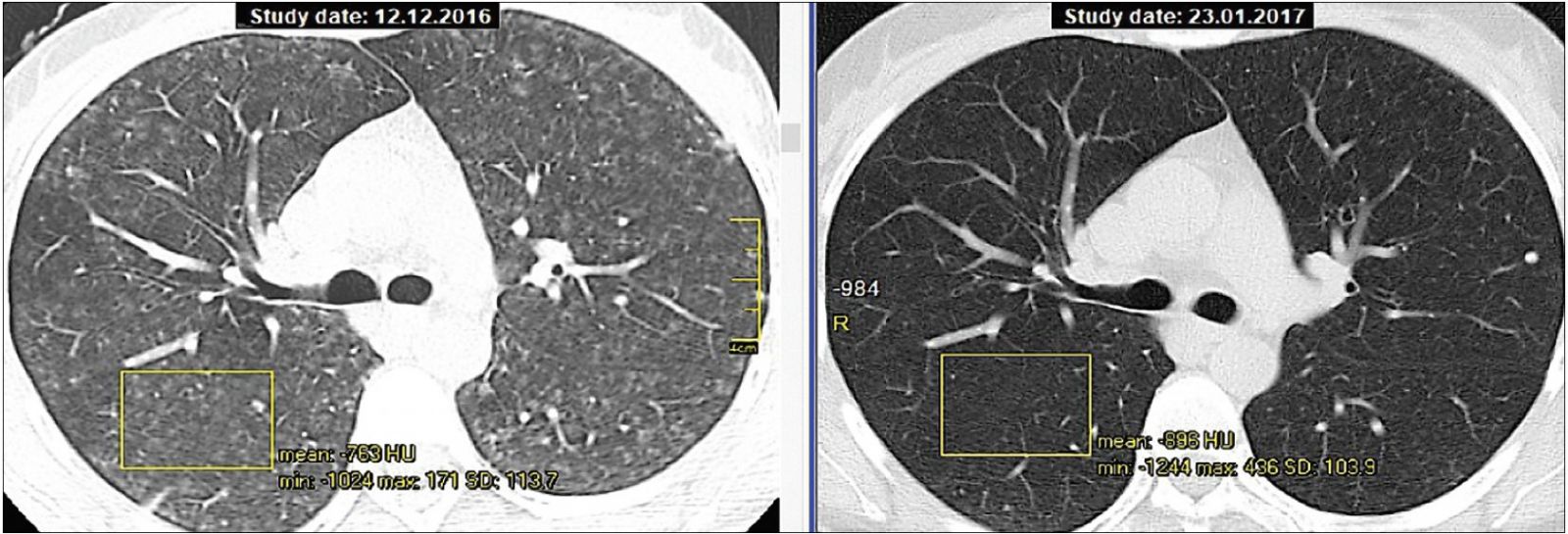
При распространении отека со стенок альвеол на септальный интерстиций (перегородки между ацинусами и вторичными легочными дольками) узелковый паттерн трансформируется в диффузное снижение прозрачности паренхимы по типу матового стекла (рис. 2).
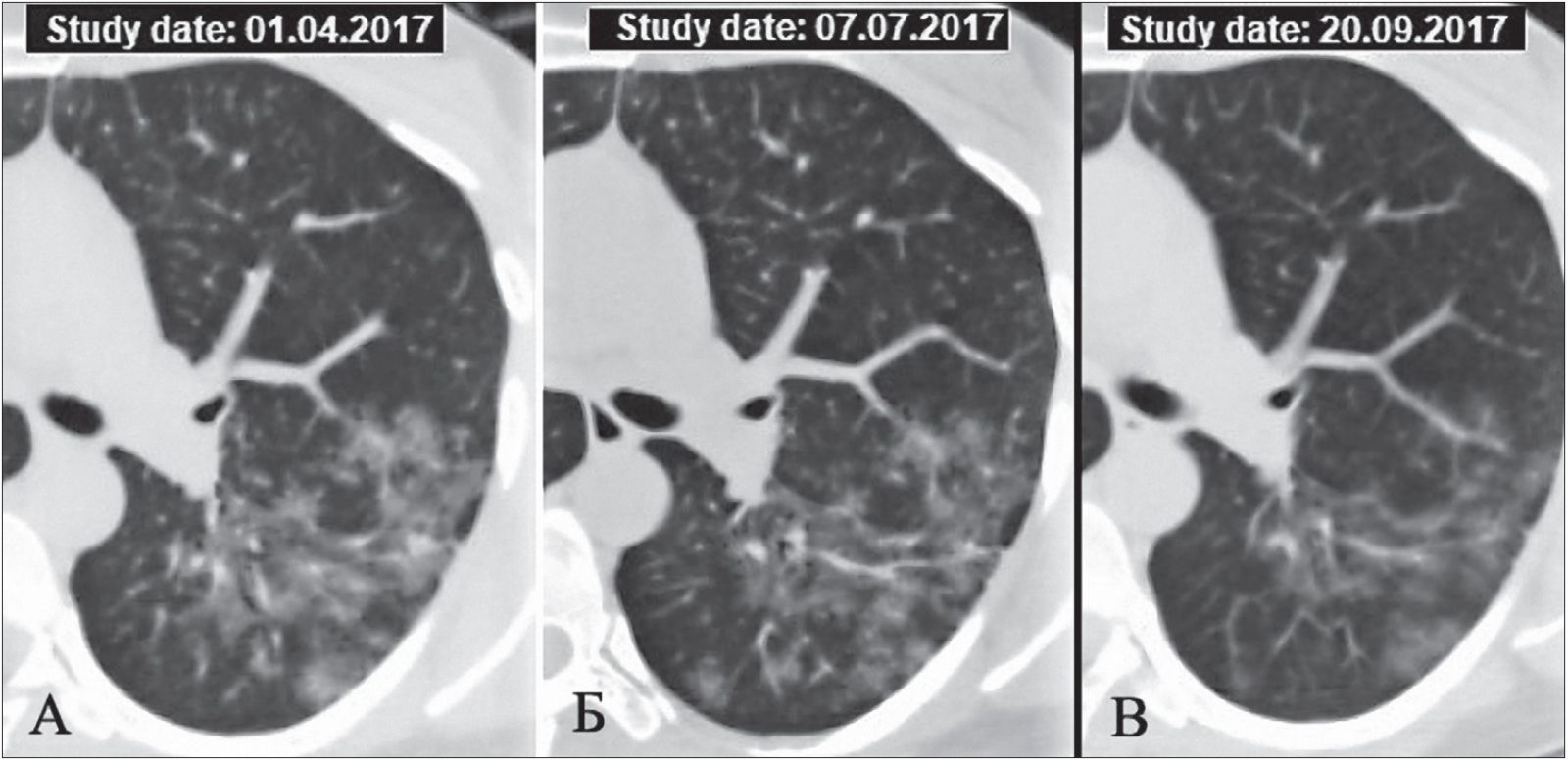
Острая форма ГП обычно хорошо поддается лечению глюкокортикостероидами (ГКС). На рисунке 3 продемонстрирована динамика КТ-данных после проведения ГКС-терапии в течение 1 месяца.
Детальный опрос больного в большинстве случаев позволяет установить источник аллергена, а последующее аллергологическое обследование – провести его идентификацию.

Подострая форма ГП
При воздействии на организм небольших доз антигена далеко не всегда удается выявить четкую временную взаимосвязь между поступлением антигена в организм и клиническими проявлениями болезни. В таких случаях начало болезни имеет слабо выраженный характер, и больные далеко не всегда обращаются к врачу своевременно. Постепенное развитие признаков болезни затрудняет (как для врача, так и для больного) выявление связи между симптомами и воздействием какого-либо конкретного профессионального или бытового фактора. В этих случаях речь идет о подострой форме заболевания.
Патоморфологической основой подострой формы ГП является образование эпителиоидноклеточных неказеозных гранулем саркоидного типа.
Клиническая картина подострой формы ГП характеризуется одышкой при умеренной физической нагрузке, кашлем с небольшим количеством слизистой мокроты, субфебрильной температурой тела, повышенной утомляемостью, снижением апатита, потерей веса.
В диагностике ГП определенное значение придается выявлению специфических преципитинов (преципитирующих антител), относящихся к классу иммуноглобулинов G [9]. Однако следует отметить, что выявление преципитирующих антител у лиц, контактирующих с определенным антигеном, не имеет самостоятельного значения. Обнаружение преципитинов в первую очередь свидетельствует о контакте с соответствующим антигеном и наличии к нему гиперчувствительности. Так, например, у фермеров, не имеющих признаков ГП, в 10-50% случаев выявляются специфические антитела [10].
Полезная информация может быть получена при исследовании жидкости бронхоальвеолярного лаважа. Изменения клеточного состава лаважной жидкости характеризуются увеличением общего числа клеток и процентного содержания лимфоцитов (от 20-30 до 70-90% общего клеточного состава) [11].
Ряд исследователей предлагают применять для диагностики ГП ингаляционный провокационный тест [12]. Он оценивается как положительный в случаях, если после вдыхания аэрозолей, содержащих предполагаемые антигены, субъективное состояние больного ухудшается (оценивается больным как гриппоподобное), повышается температура тела, частота дыхания, уменьшается жизненная емкость легких, снижается их диффузионная способность. Проведение провокационных ингаляционных тестов в острой стадии наиболее информативно, однако сопряжено с ухудшением состояния больного, менее информативно – в подострой, практически бесполезно – в хронической стадии болезни. Кожные тесты не получили широкого распространения из-за высокого процента отрицательных результатов при наличии развернутой клинической картины болезни [13].
Таким образом, несмотря на наличие лабораторных тестов, диагноз ГП остается клиническим. Самое главное в диагностике ГП – помнить о возможности его развития, проводить детальный анализ производственных факторов, бытовых условий, географических и климатических особенностей местности проживания больного и использовать метод исключения альтернативных диагнозов.
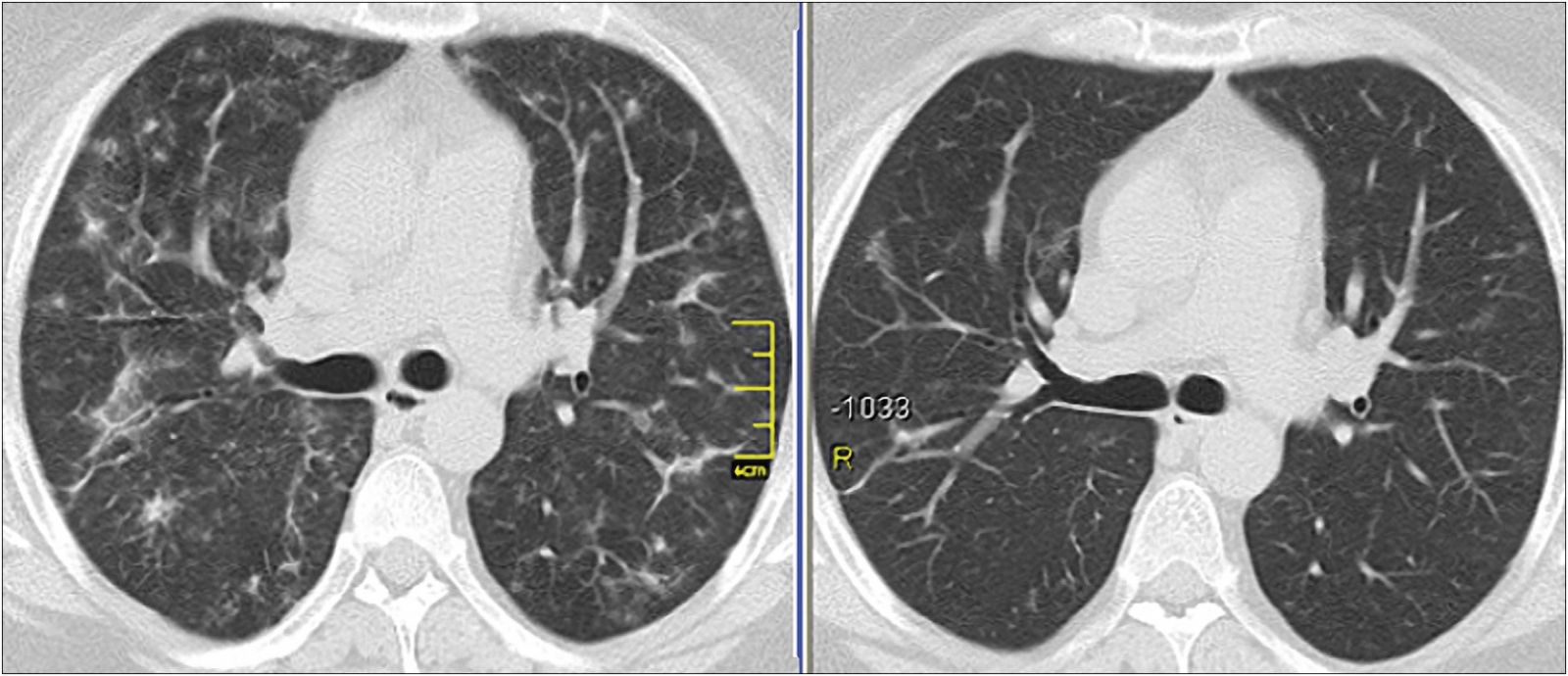
Изменения на КТ у больных подострой формой ГП кардинально отличаются от КТ-паттерна острой формы [14, 15]. Эпителиоидноклеточные гранулемы, диффузно локализованные в субплевральном интерстиции, расположенном под висцеральной плеврой, и в интерстиции междольковых перегородок, обусловливают образование участков матового стекла с довольно четкими границами (рис. 4).

Часто гранулемы сливаются в конгломераты, образуя узелки различной величины и уплотнения вдоль бронхососудистых пучков (рис. 5).
У пациентов с подострой формой ГП часто наблюдается увеличение бронхопульмональных лимфатических узлов, однако, в отличие от лимфаденопатии при саркоидозе, размеры прикорневых узлов по короткой оси редко превышают 15 мм.
ГКС-терапия больных подострой формой ГП, как правило, эффективна, вместе с тем сроки разрешения процесса могут варьировать в широких пределах – от нескольких недель (рис. 4) до нескольких месяцев (рис. 5).
Необходимо отметить, что, в отличие от острой формы ГП, при которой в значительной части случаев удается определить связь развития симптомов с ингаляцией аллергена, диагностика подострой формы часто затруднена.
Клиническая семиотика (одышка, непродуктивный кашель, субфебрильная температура тела) у больных подострой формой ГП имеет неспецифический характер и может рассматриваться только по критерию совместимости с диагнозом.
Достаточно специфичным для ГП является КТ-паттерн патологических изменений в паренхиме – множественные участки снижения прозрачности по типу матового стекла, распределенные в различных зонах легких. Этот паттерн существенно отличается от характера КТ-изменений при идиопатических интерстициальных пневмониях, но он также характерен и для токсических, прежде всего лекарственно-индуцированных, пневмонитов – такой диагноз всегда должен рассматриваться в качестве альтернативного.
Таким образом, в случаях неустановленной связи развития клинических симптомов с ингаляцией какого-либо аллергена диагностика ГП должна основываться на характерных КТ-признаках, исключении альтернативных диагнозов при наличии совместимой клинической семиотики.
Рис. 5. КТ больной О., 54 лет, ГП, подострая форма; слева – до лечения: участки снижения прозрачности паренхимы по типу матового стекла в сочетании с узелками и уплотнениями вдоль бронхососудистых пучков; справа – спустя 6 мес после проведения терапии МП: разрешение процесса
Хроническая форма ГП
При продолжении контакта с аллергеном и отсутствии специфической терапии с течением времени в легких начинают преобладать пролиферативные процессы, гранулемы трансформируются в соединительнотканные структуры. Морфологическая картина хронической стадии ГП полностью теряет черты своей относительной специфичности. В связи с этим отсутствие гранулем в биопсийном материале не исключает диагноз ГП [16].
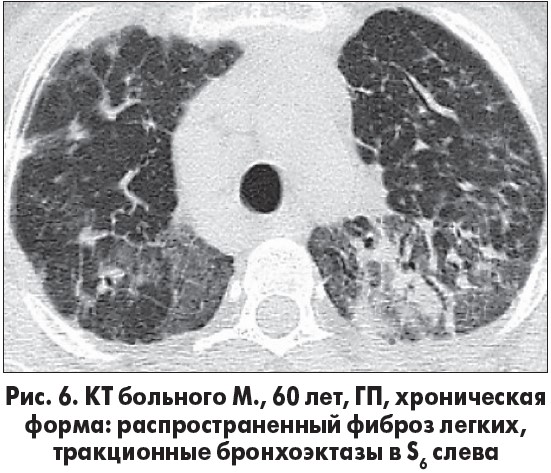
В клинической картине доминируют симптомы респираторной недостаточности, а на КТ – признаки распространенного фиброза легких (рис. 6).
Установить, предположительно, ГП в качестве причины фиброза легких можно лишь на основании данных профессионального анамнеза – длительный стаж работы в контакте с органическими аллергенами. Поскольку в этих случаях невозможно исключить наличие активного гранулематозного процесса в легких, пациенту целесообразно назначить пробную ГКС-терапию с оценкой эффективности на основании клинических и функциональных данных, прежде всего динамики показателя диффузионной способности легких. Вместе с тем необходимо отметить, что пациенты с хронической формой ГП, как правило, относятся к старшей возрастной группе и помимо респираторной недостаточности имеют сопутствующие заболевания, ограничивающие возможности применения ГКС. В связи с этим решение о назначении ГКС-терапии следует принимать после тщательного анализа соотношения «польза-риск».
Лечение
ГКС являются препаратами выбора в лечении больных ГП [4, 13]. При острой форме заболевания рекомендуется применение ступенчатой терапии: дексаметазон внутривенно (по 8-16 мг в сутки в зависимости от тяжести течения) на протяжении 7-10 дней с последующим приемом МП перорально в дозе 0,2-0,4 мг/кг/сут с учетом степени тяжести альвеолита. Дексаметазон в среднем в 5 раз превосходит МП по степени противовоспалительной активности, в связи с этим его применение обеспечивает максимальный противовоспалительный эффект на старте терапии. Дозу МП сохраняют неизменной в течение 4 нед, после этого ГКС-терапию продолжают в режиме снижения дозы на 2 мг/нед до полной отмены.
При подострой форме ГП лечение начинают с приема таблетированного МП в дозе 0,4 мг/кг/сут в течение 4 нед, затем – в режиме снижения дозы такими темпами, чтобы к концу 3-го мес она составила 0,2 мг/кг/сут. После этого проводят контрольное КТ-исследование, при наличии положительной динамики лечение продолжают в режиме постепенного снижения дозы до 0,1 мг/кг/сут к концу 6-го месяца. Основанием для отмены ГКС-терапии является разрешение процесса.
У некоторых пациентов с подострой формой ГП наблюдается резистентность к ГКС-терапии, которая довольно часто отмечается и при других гранулематозных заболеваниях. По нашим данным, у больных саркоидозом легких резистентность к ГКС-терапии встречается в 17% случаев.
Резистентность к ГКС-терапии дифференцируют на абсолютную и относительную. Случаи абсолютной резистентности регистрируются у больных с признаками прогрессирования или стабилизации процесса через 3 мес лечения МП в стартовой дозе 0,4 мг/кг/сут в течение 1-го мес с последующим снижением дозы до 0,2 мг/кг/сут к концу 3-го месяца. То есть абсолютная резистентность означает отсутствие какого-либо положительного эффекта от использования адекватной дозы препаратов и режима терапии. Относительная резистентность к ГКС-терапии констатируется в случаях прогрессирования или стабилизации процесса при снижении дозы МП с 0,2 мг/кг/сут до поддерживающей (0,1 мг/кг/сут) в период с 4-го до 6-го мес при наличии признаков регрессии на этапах стартовой терапии на фоне использования первоначально более высоких доз МП.
Абсолютная резистентность служит основанием для отмены ГКС и назначения метотрексата в дозе 15 мг/нед. В случаях относительной резистентности проводится комбинированное лечение ГКС и метотрексатом – необходимо вернуться к дозе МП, равной 0,2 мг/кг/сут, и добавить метотрексат по 10 мг/нед. Лечение метотрексатом требует мониторинга количества лейкоцитов, тромбоцитов и содержания аланинаминотрансферазы в периферической крови (через 2 нед после начала терапии, далее – 1 раз в 3-4 нед).
Рисунок 7 демонстрирует положительный эффект комбинированной терапии после безуспешного лечения МП при снижении его дозы до поддерживающей.
Рис. 7. КТ левого легкого больной Р., 38 лет, ГП, подострая форма:
А. Визит 2 – спустя 3 мес после назначения МП в стартовой дозе 24 мг/сут с последующим снижением; пациентка принимает МП по 12 мг/сут, назначено продолжение ГКС-терапии в режиме снижения дозы до 6 мг/сут к концу 6-го мес;
Б. Визит 3 – спустя 6 мес после начала лечения; доза МП – 6 мг/сут: существенной динамики КТ-данных не наблюдается, назначен метотрексат по 10 мг/нед, доза МП увеличена до 12 мг/сут;
В. Визит 4 – после 3-месячной комбинированной терапии: площадь участков матового стекла и узелковая диссеминация уменьшились
В заключение следует отметить, что случаи резистентности к ГКС-терапии у пациентов с подострой формой ГП все же достаточно редки, у большинства больных своевременное лечение ГКС позволяет достичь разрешения процесса с восстановлением вентиляционной функции и диффузионной способности легких.
Литература
1. Costabel U. Chronic hypersensitivity pneumonitis // Clin Chest Med. – 2012. – Vol. 33. – P. 151-163.
2. Campbell J.A. Acute symptoms following work with hay // BMJ. – 1932. – Vol. 2. – P. 1143-1144.
3. Pepys J. Hypersensitivity to inhaled organic antigens // J. Roy. Coll. Physicans. – 1967. – Vol. 2. – P. 42-51.
4. Spagnolo P., Rossi G., Bonifazi M. et al. Hypersensitivity pneumonitis: a comprehensive review // J.Investig. Allergol. Clin. Immunol. – 2015. – Vol. 25 (4). – P. 237-250.
5. Glazer C.S. Chronic hypersensitivity pneumonitis: important considerations in the work-up of this fibrotic lung disease // Curr. Opin. Pulm. Med. – 2015. – Vol. 21. – P. 171-177.
6. Selman M., Pardo A., King T.E. Hypersensitivity pneumonitis: insights in diagnosis and pathobiology // Am. J. Respir. Crit. Care Med. – 2012. – Vol. 186. – P. 314-324.
7. Selman M., Buendia-Roldan I. Immunopathology, diagnosis, and management of hypersensitivity pneumonitis // Semin. Respir. Crit. Care Med. – 2012. – Vol. 33. – P. 543-554.
8. Castonguay M.C., Ryu G.H., Yi E. et al. Granulomas and giant cells in hypersensitivity pneumonitis // Hum. Pathol. – 2015. – Vol. 46. – P. 607-613.
9. Fenoglio C.M., Reboux G., Sudre B. et al. Diagnostic value of serum precipitins to mould antigens in active hypersensitivity pneumonitis // Eur. Respir. J. – 2007. – Vol. 29. – P. 706-712.
10. Cormier Y., Belanger J., Durand P. Factors influencing the development of serum precipitins to farmer’s lung antigen in Quebec dairy farmers // Thorax. – 1985. – Vol. 40. – P. 138-142.
11. Reynolds H.Y. Present status of bronchoalveolar lavage in interstitial lung disease // Curr. Opin. Pulm. Med. – 2009. – Vol. 15. – P. 479-485.
12. Ohtani Y., Kojima K., Sumi Y. et al. Inhalation provocation tests in chronic bird fancier’s lung. // Chest. – 2012. – Vol. 118. – P. 1382-1389.
13. Selman M., Schwartz M.I., King T.E.. Hypersensitivity pneumonitis // Interstitial lung disease. Shelton (CT): People’s Medical Publishing House-USA. – 2011. – P. 597-635.
14. Clazer C.S., Rose C.S., Lynch D.A. Clinical and radiologic manifestations of hypersensitivity pneumonitis // Thorac Imaging. – 2002. – Vol. 17. – P. 261-272.
15. Patel R.A., Sellami D., Gotway M.B. et al. Hypersensitivity pneumonitis: patterns on high resolution CT // J. Comp. Assist.Tomogr. – 2000. – Vol. 24. – P. 265-270.
16. Churg A., Muller N., Flint J. et al. Chronic hypersensitivity pneumonitis // Am. J. Surg. Pathol. – 2006. – Vol. 30. – P. 201-208.
Тематичний номер «Пульмонологія, Алергологія, Риноларингологія» № 1 (42), лютий 2018 р.
СТАТТІ ЗА ТЕМОЮ Пульмонологія та оториноларингологія
Європейське ринологічне товариство розробило рекомендації щодо лікування гострого риносинуситу, в яких особливу увагу приділено рослинним препаратам. Класичним представником природних засобів є Респеро Миртол виробництва компанії «Берлін-Хемі» (Німеччина). Полегшення та скорочення тривалості симптомів і хороша переносимість є основними аргументами на користь призначення цього лікарського засобу.
Вушні сіркові корки (ВСК) (рис. 1, 2) протягом життя з’являються в ≈5% дорослих, 10% дітей та ⅓ осіб похилого віку, а також у хворих з когнітивними розладами (Roeser R.J., Ballachanda B.B., 1997; Sevy J.O., Singh A., 2020); вони спричиняють такі симптоми, як погіршення слуху, шум і біль у вусі, запаморочення, кашель, а також суттєво погіршують якість життя (Horton G.A. et al., 2020; Michaudet X., Malaty J., 2018; Schwartz S.R. et al., 2017; Harkin H., 2019).
Гострі респіраторні вірусні інфекції (ГРВІ) посідають перше місце за поширеністю серед усіх інфекційних захворювань. При цьому патологічний процес локалізується переважно у верхніх відділах дихальних шляхів, зокрема в носоглотці. Одним із проявів ГРВІ є назофарингіт – запалення слизової оболонки та лімфоїдної тканини носоглотки, що проявляється симптомами утрудненого дихання й закладеності носа.
У вересні під егідою Асоціації алергологів України й Асоціації з інтенсивного лікування інфекційних захворювань (INCURE), за підтримки журналу «Астма та алергія» відбувся телеміст «Респіраторні захворювання лікуй респіраторно: чи все так однозначно, як здається?». У заході взяли участь провідні пульмонологи, оториноларингологи, інфекціоністи й інші спеціалісти.
Гиперсенситивный пневмонит, вызванный неуточненной органической пылью
Рубрика МКБ-10: J67.9
Содержание
Определение и общие сведения [ править ]
Экзогенный аллергический альвеолит
Синонимы: Гиперчувствительный пневмонит, гиперсенситивный пневмонит.
Экзогенный аллергический альвеолит включает группу близких интерстициальных лёгочных заболеваний, которые характеризуются преимущественно диффузными воспалительными изменениями лёгочной паренхимы и мелких дыхательных путей, развивающимися в ответ на повторные ингаляции различных антигенов: бактерий, грибов, животных белков, некоторых низкомолекулярных химических соединений.
Этиологическими факторами формирования профессионального ЭАА (Экзогенный аллергический альвеолит) являются промышленные аэрозоли сложного состава.
Этиология и патогенез [ править ]
Развитие ЭАА зависит от дисперсности и растворимости вдыхаемых частиц, их антигенных свойств, интенсивности и длительности экспозиции, а также от особенностей иммунного ответа больного. Мелкодисперсные частицы (менее 2-3 мкм), обладающие антигенными свойствами, проникают глубоко в дистальные воздухоносные пути и являются причиной развития заболевания.
Преимущественный тип реакций, реализующийся в конкретную клиническую симптоматику, в каждом случае зависит от многих причин: дисперсности вдыхаемых частиц, их антигенных свойств, интенсивности и длительности экспозиции, а также от особенностей иммунного ответа больного. Мелкодисперсные частицы (менее 2-3 мкм), обладающие антигенными свойствами, проникают глубоко в дистальные воздухоносные пути и являются причиной развития ЭАА. В формировании ЭАА принимают участие реакции гиперчувствительности III и IV типа.
Клинические проявления [ править ]
Клиническая картина заболевания зависит от степени антигенности причинного аллергена, продолжительности и массивности антигенного воздействия, особенностей макроорганизма. Эти же факторы определяют и течение болезни: острое, подострое, хроническое. Наибольшая выраженность респираторных и общих симптомов, их четкая взаимосвязь с выполняемой работой отмечаются в острой и подострой стадиях болезни при продолжительности патологического процесса от нескольких месяцев до 2-5 лет. Ведущей жалобой больных ЭАА является инспираторная одышка, преимущественно сухой кашель реже с отхождением скудной слизистой мокроты.
Острая форма ЭАА развивается, как правило, через 4-12-48 ч после попадания антигена в организм (ингаляционно, внутрь, парентерально). Характерными признаками болезни являются озноб, повышение температуры тела, одышка, кашель сухой или со скудной слизистой мокротой, общая слабость, боль в груди, мышцах, суставах, головная боль. У части больных могут возникать приступы затрудненного дыхания, явления вазомоторного ринита. При аускультации определяются мелко- и среднепузырчатые влажные хрипы, нередко над всей поверхностью легких. При наличии явлений бронхоспазма выслушиваются сухие свистящие хрипы. В случаях прекращения контакта с антигеном перечисленные симптомы могут исчезать без лечения в течение сравнительно короткого времени (12-48 ч).
Подострое течение ЭАА наблюдается при воздействии на организм небольших доз антигена в период от 1 нед до 4 мес. Отмечается одышка при умеренной физической нагрузке. При рецидивах заболевания одышка усиливается, появляются кашель сухой или с небольшим количеством слизистой мокроты, субфебрильная или фебрильная температура тела, повышенная утомляемость, снижение аппетита, похудение.
Формированию хронической формы ЭАА способствует длительный (более 4 мес, нередко многолетний) контакт с небольшими дозами антигена, что ведет к развитию фиброзирующего процесса в легких, сопровождающегося прогрессирующей одышкой, цианозом, похудением. Симптомы хронического бронхита (кашель с отхождением слизистой мокроты) наблюдаются в 20-40% случаев. Развивается цианоз, симптом «пальцев Гиппократа». При аускультации у больных хронической формой ЭАА определяются крепитирующие хрипы, но более звучные и грубые, чем при острой форме болезни. Феномен «попискивания» выслушивается в далеко зашедших случаях при наличии выраженного пневмо- и плеврофиброза.
Гиперсенситивный пневмонит, вызванный неуточненной органической пылью: Диагностика [ править ]
При решении вопроса о связи ЭАА с профессией важно учитывать развитие заболевания в период воздействия промышленных аэрозолей сложного состава или аллергенного действия. Необходимо тщательно проанализировать данные «профессионального маршрута», санитарно-гигиеническую характеристику условий труда, данные аттестации рабочего места, сведения о проводимых предварительных и периодических медицинских осмотрах и сопоставить их с моментом появления первых клинических симптомов и временем установления диагноза ЭАА.
Профессиональный анамнез и профмаршрут
— Хронология настоящей и предыдущих профессий. Описание рабочего процесса и специфических технологий;
— Перечень контакта со специфическими химическими токсичными и биологически активными аэрозолями (например, зерновая пыль, пыль при обработке животного и растений, гниющие продукты, плесень, стоялая вода и другие водные аэрозоли; жидкие металлы);
— Санитарно-гигиеническая характеристика рабочего места;
— Уменьшение симптомов вне работы и усиление при воздействии специфических вредностей на рабочем месте;
— Наличие подобных респираторных или общих симптомов у коллег, подверженных аналогичному воздействию Аг;
— Наличие средств индивидуальной защиты органов дыхания на работе.
— Домашние животные (особенно птицы);
— Хобби и развлечения (разведение голубей, попугаев, канареек, другие занятия, связанные с химикатами, растительными материалами и органическими очистителями);
— Наличие увлажнителей воздуха, кондиционеров, холодильников, сушилок для одежды, расположенных в закрытом помещении, и других источников влаги и плесени Частое посещение бань и саун;
— Утечка воды или эпизоды наводнения в закрытом помещении;
— Повреждение сыростью ковров или мебели;
— Видимый рост грибков в помещении;
— Перьевые подушки, одеяла и другие постельные принадлежности;
— Подобные симптомы у членов семьи или сожителей.
1. Преципитирующие антитела.
Характерный признак экзогенного аллергического альвеолита — появление в сыворотке преципитирующих антител, обычно IgG. Их легко выявить с помощью простого и хорошо воспроизводимого метода двойной радиальной иммунодиффузии. Однако присутствие в сыворотке преципитирующих антител к какому-либо антигену не является абсолютным доказательством участия этого антигена в патогенезе заболевания. Выявление преципитирующих антител в этом случае свидетельствует лишь о контакте с антигеном и развитии иммунного ответа, который может не проявляться клинически. Преципитирующие антитела выявляются у 90% больных с легким фермера (вариант экзогенного аллергического альвеолита) в острой стадии. Затем в большинстве случаев они исчезают из сыворотки. Эти антитела обнаруживаются в сыворотке 50% здоровых, постоянно контактирующих с тем или иным аллергеном, вызывающим экзогенный аллергический альвеолит. Более чувствительные методы обнаружения преципитирующих антител — иммуноэлектрофорез и иммунофлюоресценция. Отсутствие преципитирующих антител не исключает диагноза экзогенного аллергического альвеолита, поскольку выявить антиген, послуживший причиной заболевания, удается не всегда, а в сыворотке некоторых больных экзогенным аллергическим альвеолитом преципитирующие антитела вообще отсутствуют.
Кожные пробы при экзогенном аллергическом альвеолите нельзя считать ни чувствительными, ни специфичными, поэтому в настоящее время для диагностики этого заболевания они не применяются. Так, при проведении проб с антигенами термофильных актиномицетов и многих плесневых грибов часто наблюдаются ложноположительные результаты, поскольку эти антигены вызывают неспецифическое раздражение кожи. Положительные результаты кожных проб наблюдаются у здоровых лиц после предварительного контакта с исследуемым антигеном. Ложноотрицательные результаты кожных проб могут быть обусловлены повышенной активностью T-супрессоров.
3. В патогенезе экзогенного аллергического альвеолита играют роль иммунокомплексные аллергические реакции и аллергические реакции замедленного типа, при сопутствующих атопических заболеваниях — аллергические реакции немедленного типа. Контакт с антигеном вызывает у сенсибилизированных лиц образование иммунных комплексов в слизистой дыхательных путей и активацию комплемента. Под действием продуктов этих реакций в очаг поражения мигрируют нейтрофилы, а через 48 ч их сменяют лимфоциты, которые и преобладают в инфильтрате при хроническом течении заболевания. В жидкости, полученной при бронхоальвеолярном лаваже у больных экзогенным аллергическим альвеолитом, содержатся T-лимфоциты, которые под действием определенных антигенов органической пыли in vitro начинают размножаться и вырабатывать цитокины. Это свидетельствует об активации клеточного иммунитета. Число клеток в смывах из бронхов у больных экзогенным аллергическим альвеолитом в 5 раз больше, чем у здоровых. Около 70% этих клеток — лимфоциты, в основном CD8. Соотношение CD4/CD8 при экзогенном аллергическом альвеолите не превышает 1:2, тогда как в норме составляет 1,2:1—1,6:1, а при саркоидозе — не менее 2:1. Лимфоциты CD8, выявляемые в смывах из бронхов, — это активированные T-супрессоры и цитотоксические T-лимфоциты. Бронхоальвеолярный лаваж не позволяет оценить тяжесть заболевания, поскольку у сенсибилизированных здоровых лиц количество клеток и соотношение лимфоцитов CD4/CD8 в смывах из бронхов такое же, как у больных экзогенным аллергическим альвеолитом.
4. Провокационные пробы.
Если четкой связи между появлением симптомов заболевания и контактом с органической пылью нет, проводят провокационные пробы. Для ингаляции используются экстракты антигенов пыли и жидкостей, с которыми больной контактирует в быту и на производстве, эти же экстракты применяют в реакции иммунодиффузии.
а. Положительная реакция может развиться сразу после ингаляции экстракта, спустя несколько часов после нее или протекать в два этапа. Ранняя реакция обычно проявляется бронхоспазмом, лихорадка и лейкоцитоз отсутствуют, все симптомы исчезают через 1—3 ч. Поздняя реакция развивается через 4—6 ч после контакта с органической пылью и проявляется общими симптомами, рестриктивными нарушениями дыхания и лейкоцитозом. Двухфазные реакции отмечаются редко. Раннюю реакцию можно предотвратить применением бета-адреностимуляторов и кромолина, позднюю — назначением кортикостероидов. В сыворотке большинства больных (как у тех, у которых антиген вызвал двухфазную, так и у тех, у которых он вызвал позднюю реакцию) выявляются преципитирующие антитела.
б. Для провокационных проб используются только очищенные экстракты антигенов. Поскольку ингаляция антигена может привести к резкому ухудшению состояния, которое потребует госпитализации и в/в введения кортикостероидов, провокационные пробы проводятся только в специализированных лабораториях.
Лучевые методы исследования
Рентгенография органов грудной клетки в двух проекциях позволяет заподозрить ЭАА или исключить другие заболевания. Изменения неспецифичны.
Рентгенологическая картина в легких при ЭАА зависит от течения заболевания (острое, подострое, хроническое). Стадия интерстициального и альвеолярного отека, стадия альвеолита могут проявляться усилением легочного рисунка без четких границ. При остром течении болезни могут выявляться локальные затенения по типу инфильтрации, «матового стекла», очаговые и/или линейные затенения. Характерна «летучесть» инфильтративных затенений: быстрая полная обратная динамика инфильтрации и возникновение новой инфильтрации в другом месте. У сельскохозяйственных работников (трактористов, комбайнеров и животноводов) мы наблюдали быструю смену одних рентгенологических признаков другими в течение 7-15 дней с момента заболевания острой формой ЭАА.
Эндоскопические и хирургические методы диагностики
Для гистологической верификации ЭАА проводят чрезбронхиальную, видео-торакоскопическую или открытую биопсию легких. Для уточнения диагноза при острой или подострой форме ЭАА чрезбронхиальная биопсия информативна более чем в половине случаев. При переходе болезни в хроническую стадию и развитии пневмофиброза чрезбронхиальная биопсия малоинформативна. В этих случаях для уточнения диагноза следует проводить видеоторакоскопическую или открытую биопсию легкого.
Биопсия легкого имеет не только диагностическую ценность, но и определяет тактику ведения больного. Так, ретроспективные исследования (1985-2002) показали, что диагностическая ценность биопсии легкого при ЭАА колеблется от 34 до 100%. При этом результаты гистологического исследования в 46-75% случаях способствовали изменению лечебной тактики. Результаты биопсии легкого зависят от длительности заболевания и опыта патоморфолога. При подозрении на ЭАА биопсия легкого рекомендуется в случае атипичных клинических проявлений, при прогрессирующем течении заболевания, при отсутствии ответа на терапию.
Гистологическое исследование. Морфологическая картина экзогенного аллергического альвеолита, вызванного разными антигенами, одинакова. Исключение составляют случаи заболевания, вызванные грибами и пробковой пылью. На ранней стадии в легких откладываются иммунные комплексы и активируется комплемент. Это проявляется васкулитом мелких сосудов легких с выпадением фибрина и инфильтрацией стенок альвеол нейтрофилами, эозинофилами, лимфоцитами и моноцитами. У 25—100% больных наблюдается острый бронхиолит. На поздних стадиях заболевания формируются гранулемы без казеозного некроза (как при саркоидозе) и развивается картина интерстициальной пневмонии с инфильтрацией ткани легких лимфоцитами и моноцитами. Спустя несколько месяцев гранулемы исчезают, на первый план выходят пневмосклероз и облитерирующий бронхиолит, эмфизема. У части больных в ткани легких можно обнаружить антиген, послуживший причиной заболевания, IgG, IgA и IgM, направленные против этого антигена, и C3.
Диагностические критерии ЭАА (Wild L.G., Chang E.E., 2008)
— Начало или ухудшение заболевания через несколько часов после контакта с аллергеном при характерных для ЭАА клинических проявлениях.
— Подтверждение контакта с аллергеном: анамнез, санитарно-гигиеническое исследование воздуха рабочей зоны, выявление сывороточных преципитирующих антител или антител в ЖБАЛ.
— Характерные изменения на рентгенограммах и ВРКТ (Компьютерная томография высокого разрешения) органов грудной клетки;
— Лимфоцитоз ЖБАЛ (жидкость бронхоальвеолярного лаважа);
— Характерные морфологические изменения в ткани легкого.
— Появление клинических и функциональных признаков и лабораторных изменений после контакта с предполагаемым фактором (или при провокационном тесте ).
— Снижение диффузионной способности легких;
— Артериальная гипоксемия в покое или при нагрузке
Дифференциальный диагноз [ править ]
Дифференциальную диагностику проводят с
1) острой и рецидивирующей пневмонией, особенно грибковой,
2) лекарственными заболеваниями легких,
4) болезнью заготовителей силоса,
Саркоидоз и коллагенозы — системные заболевания, которые могут сопровождаться поражением плевры и средостения, что позволяет дифференцировать их с экзогенным аллергическим альвеолитом. Хронический экзогенный аллергический альвеолит дифференцируют с заболеваниями, приводящими к пневмосклерозу (см. табл. 8.2). Диагноз экзогенного аллергического альвеолита обычно ставят на основании данных анамнеза и физикального исследования. В редких случаях, когда отсутствует четкая связь между появлением симптомов заболевания и контактом с антигеном, может потребоваться открытая биопсия легкого.
Гиперсенситивный пневмонит, вызванный неуточненной органической пылью: Лечение [ править ]
При подозрении на наличие ЭАА необходимо срочно прекратить контакт с этиологическим фактором, принять меры, направленные на элиминацию антигена из организма. От этого в определенной мере зависит эффективность последующих лечебных мероприятий.
Устранение антигена может быть успешным в том случае, когда он идентифицирован. Если этого не произошло, то необходимо отстранить заболевшего от места его работы, привычных занятий, хобби. Это иногда служит альтернативой к выявлению причины заболевания. Однако социально-экономические аспекты не всегда позволяют больному покинуть свое рабочее место. В таких случаях допустимы временные изменения графика работы, позволяющие прервать контакт с антигеном: дополнительный отпуск, перевод на другие участки работы и др.
В случаях, когда заболевание развивается на фоне длительной и массивной экспозиции антигена, состояние пациента может быть средней тяжести и даже тяжелым, что является абсолютным показанием для назначения глюкокортикоидных (ГКС) препаратов в расчете на их противовоспалительный эффект и способность ингибировать аллергические реакции.
Вопрос о начальной дозе ГКС и длительности лечения должен решаться индивидуально с учетом остроты процесса (степени выраженности клинических проявлений), возраста, массы тела, наличия сопутствующих заболеваний (в частности, гипертонической болезни, сахарного диабета, язвенной болезни желудка или двенадцатиперстной кишки). Длительность приема ГКС зависит от быстроты обратной динамики клинических проявлений, рентгенологических изменений и нарушений иммунологических показателей. Начальная доза ГКС обычно не превышает 1 мг на 1 кг массы тела (расчет на преднизолон), однако может быть значительно ниже.
Острая форма болезни обычно является показанием для госпитализации, однако при легком течении острой формы неамбулаторное лечение не противопоказано. Контрольное обследование в обоих случаях (клинический анализ крови, анализ мочи, рентгенография органов грудной клетки в прямой и боковой проекциях и спирография) должно быть проведено через 1-1,5 и 3-4 мес после выздоровления.
При хронической форме ЭАА после установления диагноза больной может быть выписан из стационара с конкретными рекомендациями. Контрольное обследование пациента должно быть проведено через 3-4 мес в амбулаторных условиях. Наличие одышки, рестриктивного синдрома, соответствующих рентгенологических изменений рассматривается как показание для назначения ГКС, поддерживающая доза которых обычно составляет в среднем от 2,5 до 10 мг/ сут. Критерием снижения дозы ГКС или их отмены является динамика клинических признаков болезни, рентгенологических, функциональных и иммунологических показателей.
Профилактика [ править ]
Лица, страдающие БА или другими заболеваниями аллергического характера, а также с хронической легочной патологией не должны допускаться на работу в контакте с веществами, обладающими сенсибилизирующим эффектом.
Предотвратить развитие ЭАА возможно, соблюдая меры безопасности при работе (контакте) с возбудителями болезни. Как было отмечено выше, исключить экспозицию антигена удается с помощью воздухоочистительных респираторов. Однако из-за дороговизны невозможно их повсеместное использование. Более простые противопылевые респираторы менее эффективны. Кроме того, их длительное ношение может привести к ощущению «нехватки воздуха», мацерации кожи лица, дискомфорту во время работы. Одним из основных является мероприятие по устранению микробной флоры в душевых кабинах, амбарах, коровниках, на свино- и птицефермах, складских помещениях и других местах, где возможно скопление патогенных грибов и бактерий. Полное исключение воздействия антигена невозможно, поэтому сенсибилизированных лиц следует переводить на другие места работы для профилактики повторных вспышек заболевания.
Прочее [ править ]
Если контакт с аллергеном устранен и лечение кортикостероидами начато до появления необратимых изменений, прогноз благоприятный. При острой форме заболевания в отсутствие последующего контакта с антигеном функция внешнего дыхания восстанавливается полностью. При хроническом экзогенном аллергическом альвеолите на момент обращения к врачу в большинстве случаев уже имеются пневмосклероз и дыхательная недостаточность, поэтому лечение обычно малоэффективно.