Гипертоническая нефропатия что это
Гипертоническая болезнь в сочетании с почечной патологией
Казалось бы, при чем здесь почки, если в нашем организме именно сердце выполняет роль насоса, прокачивающего кровь? Но поскольку давление – это производное работы трех взаимозависимых составляющих, сердца, сосудистого тонуса и почек, в процессе эволюции так сложилось, что функция регулятора давления досталась именно почкам. Иначе они не смогли бы выполнять фильтрацию поступающей в организм человека жидкости.
При нарушении этой функции давление падает, в кровь начинает поступать большое количество особого вещества – ренина, которое преобразуется в ангиотензин, обладающий способностью вызывать сужение сосудов и стимулировать продукцию гормона надпочечников альдостерона. Этот гормон способен задерживать в организме натрий и воду, уровень циркулирующей крови перестает соответствовать объему сосудистого русла, что и вызывает почечную гипертензию.
Причины
Почечную гипертонию относят к вторичной (симптоматической) гипертензии. Данная патология почек встречается в 7-10% случаев повышения артериального давления. Причиной развития состояния может выступать любое заболевание почек:
Очень часто почечная гипертония возникает в сочетании с сахарным диабетом и другими болезнями эндокринной системы. Довольно часто развитие почечной гипертонии возникает на фоне приема некоторых лекарственных препаратов.
Симптомы почечной гипертонии
Поскольку почечная гипертония, как правило, возникает на фоне поражения почек вследствие какого-либо заболевания, симптоматика будет сочетаться с признаками основной патологии. Характерным клиническим признаком болезни (помимо роста артериального давления) является стойкое повышение нижнего (диастолического) давления.
Кроме того, гипертоническая болезнь почек сопровождается следующими симптомами:
Регулярное повышение нижнего (диастолического) давления, помимо развития почечной и сердечной недостаточности, а также возникновения нарушений мозгового кровообращения, чревато тяжелыми поражениями артерий и кровоизлияниями в глазную сетчатку.
Поэтому крайне важно диагностировать болезнь как можно раньше, ведь из-за сложности механизма регуляции почечного давления эта патология очень сложно поддается лечению и быстро принимает злокачественное течение.
Диагностика
«Клиника современной медицины» имеет мощную современную лабораторно-техническую базу, что позволяет быстро провести комплексное исследование и оперативно получить достоверные результаты. Выяснить, имеет ли гипертония почечный компонент, помогут следующие исследования:
Дифференциальная диагностика дает возможность точно выявить патологию, определить разновидность гипертонии, ее стадию и тяжесть течения, что позволяет врачу подобрать самую результативную схему лечения.
Лечение почечной гипертонии
Сочетание болезней почек и артериальной гипертонии достаточно сложное, поскольку почки могут одновременно являться как причиной развития гипертензии, так и быть для данной патологии основной мишенью. Поэтому лечение почечной гипертонии всегда комплексное, одновременно направленное на нормализацию АД, улучшение состояния почек и лечение основного заболевания.
Артериальная гипертония с почечным компонентом – очень опасное состояние, поэтому самостоятельное лечение или бесконтрольный прием медикаментов, которые якобы «должны помочь», недопустимо! Нефролог индивидуально подбирает схему лечения, в зависимости от типа, стадии и причины болезни. Лечение почечной гипертонии должно быть длительным, непрерывным и обязательно включает диету, ограничивающую потребление соли и жидкости.
В некоторых случаях, если патология спровоцирована сужением почечной артерии, рекомендуется оперативное вмешательство, направленное на устранение дефекта сосуда и нормализацию состояния организма. Терминальная стадия почечной гипертонии предполагает регулярное применение гемодиализа и пересадку почек.
Врачи-нефрологи «Клиники современной медицины» при лечении почечной гипертонии отдают предпочтение комплексному подходу и применяют только новейшие антигипертензивные лекарственные средства, которые:
Медикаментозная терапия является далеко не единственным методом лечения почечной гипертонии. Наши специалисты обладают глубокими научными знаниями в области нефрологии, активно разрабатывают и применяют уникальные программы лечения, эффективно комбинирующие традиционные и современные методики. Комплексный подход к решению проблемы позволяет достигать высоких терапевтических результатов даже в сложных клинических ситуациях.
Наш медицинский центр оказывает самый широкий спектр услуг. Вы всегда можете обратится к нам по вопросам лечения нефрологических заболеваний. Мы готовы оказать вам услуги лечения гломерулонефрита и лечения хронической почечной недостаточности.
Гипертоническая нефропатия что это

Поиск
Гипертоническая нефропатия: принципы диагностики и лечения
В лекции рассматриваются классификация, диагностика и дифференциальная диагностика гипертонической нефропатии. Приводятся данные по лечению пациентов с артериальной гипертензией и поражением функции почек.
Hypertensive nephropathy: principles of diagnosis and treatment
The lecture is considered classification, diagnosis and differential diagnosis of hypertensive nephropathy. The data on the treatment of patients with hypertension and renal lesions are resulted.
Нарушение функции почек является одним из важнейших факторов риска сердечно-сосудистых осложнений (ССО). Результаты эпидемиологических исследований свидетельствуют о том, что ранние субклинические нарушения функции почек являются независимым фактором риска ССО и смерти. Почки являются частью микроциркуляторной системы организма, влияют на формирование артериальной гипертензии, особенно в сочетании с сахарным диабетом, сердечной недостаточностью и другими почечными заболеваниями [1, 6, 8]. Появление микроальбуминурии (МАУ) и снижение скорости клубочковой фильтрации (СКФ) рассматривается в качестве маркеров неблагоприятного прогноза распространенных сердечно-сосудистых заболеваний и является отражением получившей распространение в последнее время концепции кардиоренальных взаимоотношений [2, 3, 7].
Длительное время единственным вариантом поражения почек при артериальной гипертензии (АГ) считали гипертонический нефроангиосклероз (поражение в основном клубочкового аппарата почек при АГ). К развитию гипертонического нефроангиосклероза предрасполагают также сопутствующие АГ сахарный диабет (СД) 2-го типа, гиперурикемия, атеросклеротический стеноз почечной артерии — ПА (ишемическая болезнь почек), эмболизация ПА кристаллами холестерина (ХС), при которых нарастает хроническая почечная недостаточность (ХПН). Таким образом, понятие «поражение почек при АГ», или гипертоническая нефропатия, объединяет несколько нозологических форм:
1. Классический гипертонический нефроангиосклероз (часто в сочетании с сопутствующим хроническим уратным тубулоинтерстициальным нефритом и/или уратным нефролитиазом, диабетической нефропатией).
2. Атеросклеротический стеноз почечной артерии — ишемическая болезнь почек (ИБП) и/или холестериновая эмболия внутрипочечных сосудов.
Рассмотрим эти нозологические формы несколько подробнее.
Гипертонический нефроангиосклероз — поражение в основном клубочкового аппарата почек при АГ.
Тубулоинтерстициальная нефропатия — это первичное поражение канальцев и интерстициальной ткани почек вследствие иммуновоспалительных (аутоиммунные заболевания), токсических (инфекции) и метаболических (нарушение обмена кальция, калия, мочевой кислоты — уратный нефролитиаз) заболеваний. Диабетическая нефропатия — поражение почек при сахарном диабете, морфологической основой которого является нефроангиосклероз почечных клубочков.
Ишемическая болезнь почек (ИБП) — атеросклеротический стеноз почечных артерий. ИБП встречается преимущественно у пациентов с распространенным и нередко осложненным атеросклерозом. Холестериновая эмболия внутрипочечных сосудов — особый вариант ИБП, характеризующийся эмболией внутрипочечных артерий кристаллами холестерина, источником которых оказывается атеросклеротическая бляшка, локализующаяся в брюшной аорте или в магистральных почечных артериях.
Патогенез гипертонического нефроангиосклероза и ишемической болезни почек Ключевой детерминантой ухудшения функции почек является повышение систолического артериального давления (САД). При гипертоническом нефроангиосклерозе первичным звеном считается повреждение клубочковых эндотелиоцитов, что происходит следующим образом. При повышении САД, активации симпатоадреналовой (САС) и ренин-ангиотензин-альдостероновой системы (РААС) происходит констрикция приносящей артерии клубочка с уменьшением эффективного почечного кровотока (ЭПК) и образованием ангиотензина — АII (ведущий фактор), который вызывает спазм выносящей артерии клубочка и способствует развитию внутриклубочковой гипертензии с последующей гиперфильтрацией и повышенной проницаемостью для белка. В дальнейшем гиперфильтрация усугубляется, уменьшается приток крови в клубочковые капилляры, что сопровождается развитием гломерулярной ишемии, длительное существование которой приводит к апоптозу эндотелиоцитов и в конечном итоге определяет развитие нефроангиосклероза.
В настоящее время АГ очень часто сочетается с другими факторами риска (ФР) сердечно-сосудистых заболеваний: ожирением, гиперурикемией, дислипидемией, т.е. метаболическим синдромом (МС), инсулинорезистентностью (ИР) и сахарным диабетом (СД) 2-го типа. Так, избыток в крови инсулина стимулирует пролиферацию гладкомышечных клеток (ГМК) сосудов, мезангиальных клеток и почечного тубулоинтерстиция, индуцируя процессы локального почечного фиброгенеза. Кроме того, конечные продукты гликозилирования вызывают развитие феномена стойкой гиперфильтрации — фундаментальной составляющей патогенеза диабетического поражения почек.
Последствием нарушения обмена мочевой кислоты является уратный нефролитиаз и хронический тубулоинтерстициальный нефрит (мочевая кислота и ее соли ведут к тубулоинтерстициальному фиброзу), формирующиеся уже на стадии гиперурикозурии. Таким образом, уратный дисметаболизм, почти всегда сочетающийся с высоким уровнем артериального давления (АД), ведет к уратной нефропатии.
При ожирении хорошо известен феномен стойкой гиперфильтрации. Но решающее значение все же имеет «нефротоксический» гормон жировой ткани — лептин, а также продуцируемый адипоцитами трансформирующий рост ß-фактор (TGF-ß) и интерлейкин-6.
В качестве одного из вероятных механизмов поражения почек при АГ может быть генетически детерминированная недостаточность образования эндотелиальных вазодилататоров (прежде всего оксида азота) в почечном микроциркулярном русле.
Основные факторы прогрессирования поражения почек:
— повышенное потребление белка с пищей;
— тубулоинтерстициальный фиброз (нефросклероз);
Ишемическая болезнь почек (ИБП) развивается при атеросклеротическом стенозе почечной артерии (ПА) и определяется глобальной гипоперфузией ткани почек. В ответ на снижение объема крови, поступающего в почечную ткань, наблюдается гиперактивация РААС, позволяющая сохранить скорость клубочковой фильтрации (СКФ) относительно постоянной. Наиболее ишемизированным оказывается почечный тубулоинтерстиций. По мере нарастания гипоперфузии увеличивается атрофия тубулоинтерстиция и его фиброз. Полная облитерация ПА всегда сопровождается атрофией соответствующей почки. Особым вариантом ИБП считают эмболию внутрипочечных артерий кристаллами холестерина (ХС), источником которых является атеросклеротическая бляшка. Одномоментная массивная эмболия кристаллами ХС внутрипочечных сосудов приводит к резкой ишемии почечной ткани и острой почечной недостаточности (ОПН), сопровождающейся некупируемым подъемом АД. Если эмболия нарастает медленно (хронический вариант), то кристаллы ХС травмируют стенку сосуда, попадают в почечный тубулоинтерстиций, активируют компоненты комплемента и вызывают эозинофильный тубулоинтерстициальный нефрит.
Диагностика поражения почек при артериальной гипертензии основана на использовании следующих дифференциально-диагностических признаков:
1. Длительность существования АГ (анамнез: артериальная гипертензия у молодых, тяжелая АГ у лиц старше 55 лет).
2. Поражение других органов-мишеней (ГЛЖ, ХСН, цереброваскулярные болезни).
3. Наличие факторов риска: мочевая кислота, глюкоза, инсулин, дислипидемия, ожирение, злоупотребление нестероидными противовоспалительными препаратами.
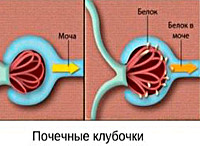
4. Наличие микроальбуминурии — МАУ, отсутствие изменений мочевого осадка, стабильность почечной недостаточности (умеренная гиперкреатининемия, табл. 1).
Клиническая картина поражения почек при АГ (гипертонический нефроангиосклероз) неспецифична, длительное время эта форма поражения почек остается практически бессимптомной [3, 5]. Изменения касаются появления «следовой» микроальбуминурии (МАУ).
1. МАУ (30-300 мг/сут) — «почечный» признак дисфункции эндотелия.
2. Гиперкреатининемия умеренная, темп увеличения ее невелик (>115-133 мкмоль/л или >1,3-1,5 мг/дл).
3. Для выявления признаков поражения почек следует использовать отношение альбумин/креатинин, при котором значения, превышающие 30 мг альбумина на 1 г креатинина, считаются отклонением от нормы.
4. Изменения мочевого осадка нехарактерны для поражения почек при артериальной гипертензии.
5. Гипертонический нефроангиосклероз появляется позже поражения других органов-мишеней.
Экскреция белка с мочой (ВНОК, 2008)
Гипертоническая нефропатия: принципы диагностики и лечения
В лекции рассматриваются классификация, диагностика и дифференциальная диагностика гипертонической нефропатии. Приводятся данные по лечению пациентов с артериальной гипертензией и поражением функции почек.
Hypertensive nephropathy: principles of diagnosis and treatment
The lecture is considered classification, diagnosis and differential diagnosis of hypertensive nephropathy. The data on the treatment of patients with hypertension and renal lesions are resulted.
Нарушение функции почек является одним из важнейших факторов риска сердечно-сосудистых осложнений (ССО). Результаты эпидемиологических исследований свидетельствуют о том, что ранние субклинические нарушения функции почек являются независимым фактором риска ССО и смерти. Почки являются частью микроциркуляторной системы организма, влияют на формирование артериальной гипертензии, особенно в сочетании с сахарным диабетом, сердечной недостаточностью и другими почечными заболеваниями [1, 6, 8]. Появление микроальбуминурии (МАУ) и снижение скорости клубочковой фильтрации (СКФ) рассматривается в качестве маркеров неблагоприятного прогноза распространенных сердечно-сосудистых заболеваний и является отражением получившей распространение в последнее время концепции кардиоренальных взаимоотношений [2, 3, 7].
Длительное время единственным вариантом поражения почек при артериальной гипертензии (АГ) считали гипертонический нефроангиосклероз (поражение в основном клубочкового аппарата почек при АГ). К развитию гипертонического нефроангиосклероза предрасполагают также сопутствующие АГ сахарный диабет (СД) 2-го типа, гиперурикемия, атеросклеротический стеноз почечной артерии — ПА (ишемическая болезнь почек), эмболизация ПА кристаллами холестерина (ХС), при которых нарастает хроническая почечная недостаточность (ХПН). Таким образом, понятие «поражение почек при АГ», или гипертоническая нефропатия, объединяет несколько нозологических форм:
1. Классический гипертонический нефроангиосклероз (часто в сочетании с сопутствующим хроническим уратным тубулоинтерстициальным нефритом и/или уратным нефролитиазом, диабетической нефропатией).
2. Атеросклеротический стеноз почечной артерии — ишемическая болезнь почек (ИБП) и/или холестериновая эмболия внутрипочечных сосудов.
Рассмотрим эти нозологические формы несколько подробнее.
Гипертонический нефроангиосклероз — поражение в основном клубочкового аппарата почек при АГ.
Тубулоинтерстициальная нефропатия — это первичное поражение канальцев и интерстициальной ткани почек вследствие иммуновоспалительных (аутоиммунные заболевания), токсических (инфекции) и метаболических (нарушение обмена кальция, калия, мочевой кислоты — уратный нефролитиаз) заболеваний. Диабетическая нефропатия — поражение почек при сахарном диабете, морфологической основой которого является нефроангиосклероз почечных клубочков.
Ишемическая болезнь почек (ИБП) — атеросклеротический стеноз почечных артерий. ИБП встречается преимущественно у пациентов с распространенным и нередко осложненным атеросклерозом. Холестериновая эмболия внутрипочечных сосудов — особый вариант ИБП, характеризующийся эмболией внутрипочечных артерий кристаллами холестерина, источником которых оказывается атеросклеротическая бляшка, локализующаяся в брюшной аорте или в магистральных почечных артериях.
Патогенез гипертонического нефроангиосклероза и ишемической болезни почек Ключевой детерминантой ухудшения функции почек является повышение систолического артериального давления (САД). При гипертоническом нефроангиосклерозе первичным звеном считается повреждение клубочковых эндотелиоцитов, что происходит следующим образом. При повышении САД, активации симпатоадреналовой (САС) и ренин-ангиотензин-альдостероновой системы (РААС) происходит констрикция приносящей артерии клубочка с уменьшением эффективного почечного кровотока (ЭПК) и образованием ангиотензина — АII (ведущий фактор), который вызывает спазм выносящей артерии клубочка и способствует развитию внутриклубочковой гипертензии с последующей гиперфильтрацией и повышенной проницаемостью для белка. В дальнейшем гиперфильтрация усугубляется, уменьшается приток крови в клубочковые капилляры, что сопровождается развитием гломерулярной ишемии, длительное существование которой приводит к апоптозу эндотелиоцитов и в конечном итоге определяет развитие нефроангиосклероза.
В настоящее время АГ очень часто сочетается с другими факторами риска (ФР) сердечно-сосудистых заболеваний: ожирением, гиперурикемией, дислипидемией, т.е. метаболическим синдромом (МС), инсулинорезистентностью (ИР) и сахарным диабетом (СД) 2-го типа. Так, избыток в крови инсулина стимулирует пролиферацию гладкомышечных клеток (ГМК) сосудов, мезангиальных клеток и почечного тубулоинтерстиция, индуцируя процессы локального почечного фиброгенеза. Кроме того, конечные продукты гликозилирования вызывают развитие феномена стойкой гиперфильтрации — фундаментальной составляющей патогенеза диабетического поражения почек.
Последствием нарушения обмена мочевой кислоты является уратный нефролитиаз и хронический тубулоинтерстициальный нефрит (мочевая кислота и ее соли ведут к тубулоинтерстициальному фиброзу), формирующиеся уже на стадии гиперурикозурии. Таким образом, уратный дисметаболизм, почти всегда сочетающийся с высоким уровнем артериального давления (АД), ведет к уратной нефропатии.
При ожирении хорошо известен феномен стойкой гиперфильтрации. Но решающее значение все же имеет «нефротоксический» гормон жировой ткани — лептин, а также продуцируемый адипоцитами трансформирующий рост ß-фактор (TGF-ß) и интерлейкин-6.
В качестве одного из вероятных механизмов поражения почек при АГ может быть генетически детерминированная недостаточность образования эндотелиальных вазодилататоров (прежде всего оксида азота) в почечном микроциркулярном русле.
Основные факторы прогрессирования поражения почек:
— повышенное потребление белка с пищей;
— тубулоинтерстициальный фиброз (нефросклероз);
Ишемическая болезнь почек (ИБП) развивается при атеросклеротическом стенозе почечной артерии (ПА) и определяется глобальной гипоперфузией ткани почек. В ответ на снижение объема крови, поступающего в почечную ткань, наблюдается гиперактивация РААС, позволяющая сохранить скорость клубочковой фильтрации (СКФ) относительно постоянной. Наиболее ишемизированным оказывается почечный тубулоинтерстиций. По мере нарастания гипоперфузии увеличивается атрофия тубулоинтерстиция и его фиброз. Полная облитерация ПА всегда сопровождается атрофией соответствующей почки. Особым вариантом ИБП считают эмболию внутрипочечных артерий кристаллами холестерина (ХС), источником которых является атеросклеротическая бляшка. Одномоментная массивная эмболия кристаллами ХС внутрипочечных сосудов приводит к резкой ишемии почечной ткани и острой почечной недостаточности (ОПН), сопровождающейся некупируемым подъемом АД. Если эмболия нарастает медленно (хронический вариант), то кристаллы ХС травмируют стенку сосуда, попадают в почечный тубулоинтерстиций, активируют компоненты комплемента и вызывают эозинофильный тубулоинтерстициальный нефрит.
Диагностика поражения почек при артериальной гипертензии основана на использовании следующих дифференциально-диагностических признаков:
1. Длительность существования АГ (анамнез: артериальная гипертензия у молодых, тяжелая АГ у лиц старше 55 лет).
2. Поражение других органов-мишеней (ГЛЖ, ХСН, цереброваскулярные болезни).
3. Наличие факторов риска: мочевая кислота, глюкоза, инсулин, дислипидемия, ожирение, злоупотребление нестероидными противовоспалительными препаратами.
4. Наличие микроальбуминурии — МАУ, отсутствие изменений мочевого осадка, стабильность почечной недостаточности (умеренная гиперкреатининемия, табл. 1).
Клиническая картина поражения почек при АГ (гипертонический нефроангиосклероз) неспецифична, длительное время эта форма поражения почек остается практически бессимптомной [3, 5]. Изменения касаются появления «следовой» микроальбуминурии (МАУ).
1. МАУ (30-300 мг/сут) — «почечный» признак дисфункции эндотелия.
2. Гиперкреатининемия умеренная, темп увеличения ее невелик (>115-133 мкмоль/л или >1,3-1,5 мг/дл).
3. Для выявления признаков поражения почек следует использовать отношение альбумин/креатинин, при котором значения, превышающие 30 мг альбумина на 1 г креатинина, считаются отклонением от нормы.
4. Изменения мочевого осадка нехарактерны для поражения почек при артериальной гипертензии.
5. Гипертонический нефроангиосклероз появляется позже поражения других органов-мишеней.
Экскреция белка с мочой (ВНОК, 2008)
Гипертензивная нефропатия
Гипертензивная нефропатия – это группа патологических состояний, объединенных сочетанием стойкого повышения артериального давления и поражением выделительной системы вплоть до развития хронической почечной недостаточности. Проявления зависят от формы патологии, обычно наблюдаются симптомы гипертензии (кардиалгии, головные боли, нарушения сердечного ритма) и аномалии водно-солевого обмена (изменения диуреза, появление отеков). Диагностика – анализы, мониторинг давления, ЭКГ, УЗИ, УЗДГ органов мочевыделительной системы. Лечение определяется этиологией и степенью повреждения выделительной системы, включает антигипертензивные средства, ограничение потребления соли, поддерживающие мероприятия.
Общие сведения
Гипертензивная нефропатия является сборным названием почечных патологических состояний, обусловленных стойкой гипертензией первичного характера. Некоторые авторы включают в эту группу также повреждения почек, вызванные вторичным повышением артериального давления. В частности, под данный критерий подходит так называемый «почечный порочный круг» – увеличение артериального давления провоцирует поражение почек, а повреждение юкстагломерулярного аппарата еще больше увеличивает АД. Данный тип нефропатии является вторым по распространенности, в основном поражает лиц пожилого возраста. Женщины страдают несколько чаще мужчин, однако у последних нефропатия осложняется уродинамическими расстройствами. Распространенность и половое распределение заболевания соответствуют эпидемиологии гипертонической болезни.
Причины
Главной причиной гипертензивной нефропатии выступает стойкое повышение артериального давления в течение длительного периода (месяцы и годы). Возникает первичный склероз (первично-сморщенные почки), который и лежит в патогенетической основе нефрологических нарушений. Однако далеко не у всех больных гипертонической болезнью выявляются подобные расстройства, что свидетельствует о наличии определенных сопутствующих факторов, делающих почечные элементы более подверженными влиянию повышенного артериального давления. К таковым в современной урологии относят следующие обстоятельства:
Патогенез
Процессы патогенеза в случае гипертензивной нефропатии сложны и многообразны, что обуславливает богатую и разнообразную клиническую картину этого состояния. Согласно наиболее общепринятому мнению, повышенное артериальное давление негативно влияет на стенки почечных сосудов мелкого калибра, сначала снижая их эластичность, а затем приводя к гиалинозу и склерозу. Это затрудняет питание почечной ткани, стимулирует образование в ней соединительнотканных рубцовых элементов. На поздних этапах происходит отмирание и склероз нефронов и канальцев, количество функционирующих единиц уменьшается, что клинически приводит к развитию ХПН, а морфологически – к картине первично-сморщенной почки.
Дополнительные и сопутствующие патологические процессы (атеросклероз почечных сосудов, ангиопатия при диабете, уродинамические расстройства, воспалительные изменения при пиелонефрите и гломерулонефрите) ускоряют и усугубляют нефропатию. При вовлечении в процесс элементов юкстагломерулярного аппарата увеличивается производство ренина, который повышает уровень давления в артериях посредством активации ренин-ангиотензин-альдостероновой системы. Это ведет к образованию «порочного круга» и также является фактором, ухудшающим состояние больных с данной патологией.
Симптомы гипертензивной нефропатии
Проявления патологии зачастую стертые, так как нефрогенные симптомы долгое время маскируются жалобами, обусловленными гипертензией, и сопутствующими заболеваниями. Одной из первых жалоб больных данной нефропатией является никтурия – увеличение доли ночного диуреза. Это приводит к тому, что пациент может просыпаться ночью (нередко несколько раз) по причине позывов к мочеиспусканию. Следствием становится снижение качества сна, недосыпание и связанные с ним проявления – понижение трудоспособности, головные боли, раздражительность. Выраженность никтурии тем выше, чем сильнее поражение почек.
По мере прогрессирования гипертензивной нефропатии к симптомам присоединяется задержка жидкости в организме, что проявляется отеками лица. Изначально они возникают по утрам и исчезают в течение нескольких часов после пробуждения, постепенно становятся все более стойкими, сохраняются длительное время. Отеки усугубляет употребление продуктов, способных действовать как осмотический фактор – соленых и пряных блюд, алкогольных напитков. Развитие отеков отражает нарушения водно-солевого обмена, которые могут негативно влиять на течение основного заболевания – артериальной гипертензии. Из-за замедления вывода жидкости и электролитов возрастает объем циркулирующей крови, что усиливает давление на сосудистые стенки.
При длительном течении патологии помимо никтурии и отеков регистрируется уменьшение объема суточного диуреза или количества выделяемой мочи. Больные отмечают уменьшение порций жидкости при каждом мочеиспускании, иногда возможны ложные позывы. Это свидетельствует о значительном снижении скорости клубочковой фильтрации, что указывает на состояние, пограничное с хронической хронической почечной недостаточностью. При ее присоединении помимо вышеперечисленных отеков, головных болей, кардиалгий выявляется неприятный (аммиачный) запах изо рта и от тела больного, возникает кожный зуд, сухость слизистых и кожи.
Осложнения
Наиболее частым осложнением (по мнению ряда авторов – закономерным исходом) гипертензивной нефропатии является хроническая почечная недостаточность (ХПН). Она возникает по причине гибели большинства функциональных единиц почки – нефронов и ишемии органа из-за сосудистых расстройств, приводит к азотемии и ряду метаболических нарушений. Острые формы недостаточности на фоне только лишь гипертензии развиваются крайне редко. Сложные патогенетические взаимоотношения при данной патологии также могут стимулировать развитие мочекаменной болезни, облегчают инфицирование и воспаление (гломерулонефрит, нефрит), уродинамические нарушения.
Диагностика
Определением наличия гипертензивной нефропатии занимается врач-нефролог или кардиолог в зависимости от превалирования проявлений со стороны той или иной системы. В любой ситуации важна тесная кооперация между специалистами для уточнения вопросов диагностики, лечения и составления прогноза заболевания. В целом диагностический процесс можно разделить на две части – определение причин стойкого увеличение уровня АД и наличия обусловленных этим ренальных поражений. С этой целью применяют ряд инструментальных и лабораторных методик:
Дифференциальную диагностику производят с другими видами нефропатии воспалительного и невоспалительного характера. На стадии возникновения ХПН крайне сложно дифференцировать собственно гипертензивную нефропатию от других схожих состояний, поскольку достоверно неизвестно, что возникло первично – заболевание почек или увеличение АД. Для подтверждения диагноза могут назначить определение уровня гормонов, радиоизотопные исследования, другие типы диагностических мероприятий.
Лечение гипертензивной нефропатии
Терапия данного поражения почек комплексная, неразрывно связанная с лечением основной патологии – артериальной гипертензии. Поэтому многие специалисты разрабатывают терапевтические мероприятия в первую очередь с учетом устранения повышенного АД, учитывая факт наличия пониженной клубочковой фильтрации в фармакокинетике применяемых лекарственных средств. Таким образом, лечебная схема при гипертензивной нефропатии является модифицированной версией антигипертензивной терапии и состоит из следующих нелекарственных и фармакологических компонентов:
До начала и во время лечения необходим обязательный мониторинг выделительной функции почек посредством контроля биохимических показателей мочи и крови, требуется регулярная оценка уровня артериального давления. Эффективность лечебных мер максимальна при стойком сохранении уровня АД не более 130/60 и протеинурии не выше 0,5 г/л, даже кратковременные периодические нарушения схемы терапии значительно ухудшают течение заболевания. При развитии признаков ХПН показано назначение гемодиализа и инфузионной терапии.
Прогноз и профилактика
Прогноз относительно благоприятный при соблюдении правил диеты и схемы лечения, регулярном контроле уровня АД, метаболических процессов и биохимических показателей работы почек. Пренебрежение предписаниями специалиста чревато нарастанием почечных нар ушений до уровня ХПН и уремии, возможны осложнения со стороны сердечно-сосудистой и нервной систем из-за гипертензивных явлений (инфаркты, инсульты). Профилактические мероприятия показаны всем лицам со стойким увеличением уровня АД. К ним относят сдачу общих и биохимических анализов крови и мочи не реже одного раза в 6 месяцев с их последующей интерпретацией врачом-нефрологом. Такой мониторинг позволяет рано выявить признаки поражения почек и скорректировать основную антигипертензивную терапию.