Гипертония в 17 лет что делать
Болезнь-невидимка. Детская и юношеская гипертония
17 Декабря 2018 09:12
Количество просмотров: 54202
У моего сына вчера был экзамен. А через день ещё один. Конечно, стресс и бессонница и у него, и у меня. Измерила артериальное давление себе и ему заодно. Сто сорок на девяносто. Что это? Артериальная гипертония в 17 лет?! Ну ладно у меня. А у него. Сын говорит, что ничего не чувствует, всё прекрасно. Может, случайно подскочило и завтра пройдёт? А если нет.
О том, что такое артериальная гипертония у подростков и молодых людей, мы спросили детского кардиолога, заместителя главного врача по медицинской части Архангельской областной детской клинической больницы им. П.Г. Выжлецова Светлану Назаренко.
– Светлана Юрьевна, в последнее время говорят, что артериальная гипертония помолодела и часто встречается у подростков и молодых людей.
– Помолодела. Увеличивается количество случаев гипертензии не только у взрослых, но и у детей, в особенности у подростков и юношей призывного возраста.
– С чем это связано?
– Во-первых, больше стали уделять внимания измерению артериального давления. Раньше думали: какое там давление у детей?! Сегодня в стандартах лечения абсолютно всех заболеваний требуется ежедневно измерять давление в стационарах, независимо от того, что лечим, и возраста. В стандарты осмотра в поликлинике тоже включено измерение давления каждому ребёнку с первых дней жизни.
– А во-вторых?
– Артериальное давление зависит от активности работы сердца, от тонуса артерий и может меняться под влиянием физических нагрузок, эмоций, болезней. Эмоциональное напряжение, усиленная учебная нагрузка могут вызывать повышение давления. Так, например, в физико-математических школах процент ребят с повышенным давлением в 2–3 раза выше, чем в обычных.
В молодом возрасте причиной артериальной гипертензии чаще всего является высокий уровень работы симпатического отдела вегетативной нервной системы. Стремление всё успеть, жажда соревнования, чувство нехватки времени, агрессивность, целеустремлённость, потребность быть лидером, высокая степень контроля над поведением в ситуациях – качества, свойственные людям с гиперактивностью симпатической нервной системы. Наверное, это замечательно, если молодые люди стремятся взять от жизни всё по максимуму, но есть обратная сторона медали – это те механизмы, которые запускают повышение артериального давления.
Развитию гипертонии способствует также и низкая физическая активность детей, ведущих сидячий, малоподвижный образ жизни, имеющих избыточную массу тела. А если в семье ещё принято постоянно досаливать и даже пересаливать пищу… то все факторы риска гипертензии налицо.
– И тогда пожизненный диагноз.
– У подростка повышение артериального давления далеко не всегда означает стабильную гипертензию, которая останется с ним на всю жизнь. Хотя есть исследования, которые говорят: если повышение давления крови зафиксировано в 13 лет разово или постоянно, то вероятность развития артериальной гипертонии к 35 годам у человека возрастает в 9 раз. То есть её механизмы запускаются рано.
– Есть какие-то особенности гипертензии у детей? Что такое «юношеская гипертония»?
– Если мы видим повышение кровяного давления в год, в пять лет (я уж не говорю про новорождённых) – это совсем не та гипертензия, что у взрослых. До 10–11 лет у детей гипертензия только симптоматическая (вторичная), то есть нужно искать заболевание, которое её вызывает. Например, причиной могут быть пороки сердца или почечных сосудов, заболевания почек. Ребёнка обязательно нужно обследовать.
Юношеская гипертензия подразумевает возрастной период после 10–12 лет вне зависимости от пола. В это время все причины вторичной гипертензии обычно уже выявлены и дети, которые к нам приходят с высоким давлением, имеют как раз ту первичную гипертонию, которая бывает у взрослых.
– Жалобы ребёнка «мама, у меня болит голова» могут предвещать гипертонию?
– Очень редко артериальная гипертензия может вызывать головную боль – для этого заболевания она не характерна. Конечно, если это не гипертонический криз, когда головную боль вызывает резкий подъём давления. По симптоматике гипертония – болезнь-невидимка, которая чаще всего выявляется случайно, например, при измерении артериального давления на осмотре у врача. Повышение давления редко сопровождается жалобами, дети обычно чувствуют себя хорошо.
– А «гипертония белого халата»?
– Есть много гипертензии «кабинетной», так называемой «гипертонии белого халата», как определённой реакции на стресс из-за напряжения всё той же симпатической нервной системы. Примерно у 30% подростков и молодых людей – это реакция на стресс в тот момент, когда измеряется кровяное давление… Потом всё проходит.
– Всё-таки есть хоть какие-то специфические жалобы при этой болезни-невидимке?
– Ничего особенного нет. Артериальная гипертензия, я повторяюсь, выявляется случайно, например, в военкомате, в больнице, куда ребёнок поступил с травмой. Жалобы бывают чаще, если гипертензии сопутствует вегето-сосудистая дистония, с которой подросток приходит к врачу. Вот тогда жалоб много: слабость, вялость, потливость, укачивание в транспорте… Вегето-сосудистая дистония – это дисфункция между управляющими структурами головного мозга и как функциональное расстройство в большинстве случаев проходит. Хотя может и задержаться, если есть предрасположенность, в особенности со стороны мамы. Из всех детских периодов вегето-сосудистая дистония наиболее характерна для подростков.
– Есть болезни, которые передаются по наследству от родителей…
– Гена, ответственного за артериальную гипертензию, нет. Она генетически не передаётся, но если гипертония рано началась у родителей, то ребёнка можно отнести к группе риска с семейной предрасположенностью.
– Как ставится диагноз?
– На одном приёме поставить диагноз невозможно, давление само по себе очень лабильно. Это не уровень гемоглобина – взяли анализ, увидели анемию, назначили лечение. На приёме у врача давление измеряется три раза, берётся среднее значение. Потом измеряется через две недели. Чтобы исключить «гипертонию белого халата», назначается суточное мониторирование давления дома. Тогда аппарат устанавливается на сутки, а ребёнок ведёт обычный образ жизни. Потом проверяются глазное дно, сердце, снимается ЭКГ. Очень важно дома иметь тонометр и правильно подобранную манжетку для измерения давления. Существует три размера: для детей грудного возраста, дошкольников, школьников и взрослых. Если подходящей манжетки нет, то давление лучше измерить у врача в поликлинике.
– Как лечат детскую и юношескую гипертензию?
– В педиатрии существуют большие проблемы по лечению артериальной гипертензии. Клинических исследований на детской популяции очень мало. Рекомендации по лечению гипертонии у детей основаны на взрослых рекомендациях. В инструкциях к новым препаратам в 95% случаев написано «безопасность применения до 18 лет не установлена», то есть вся ответственность за назначения возлагается на врача. Должно пройти время, чтобы лекарства стали достаточно исследованы и перекочевали в педиатрию. Поэтому у нас больший процент не то что бы устаревших, но уже апробированных и давно используемых лекарственных препаратов. Вторая проблема – нет детских форм выпуска препаратов. И третья – нет научных данных о том, как раннее лечение артериальной гипертензии медикаментами отразится на будущем здоровье маленького пациента. Ведь человек растёт, растут и развиваются сосуды, растёт сердце.
– С чего начинается профилактика артериальной гипертензии у детей? Что может заменить лекарства?
– Нужно двигаться! Плавать, ходить в походы, кататься на лыжах. При гипертензии вредна статическая нагрузка: накачивание мышц, прыжки, борьба. Важно чередовать умственные и физические нагрузки в течение дня: чтобы не было многочасового сидения за компьютером или у телевизора. Детям старше 5 лет необходимо ежедневно уделять как минимум полчаса умеренным динамическим аэробным нагрузкам и по 30 минут 3–4 дня в неделю интенсивным нагрузкам. Что такое умеренная физическая нагрузка? Это танцы в быстром темпе, ходьба быстрым шагом, игра в волейбол или баскетбол…
Не следует забывать о таких факторах, провоцирующих гипертонию, как стрессы, избыточный вес, курение. Н.И.Амосов говорил: «Чтобы быть здоровым, нужны собственные усилия, постоянные и значительные. Заменить их нечем!»
Эффективность всех этих мер доказана в многочисленных исследованиях, поэтому прибегать к лекарственной терапии в большинстве случаев нужно, если коррекция образа жизни в течение нескольких месяцев не дала эффекта.
Материал: Елена Антропова
Высокое давление у подростков. Признак артериальной гипертензии или «примета» переходного возраста?
Повышенное артериальное давление – проблема не только людей «в возрасте». По словам специалистов, первые «скачки» цифр на тонометре у детей могут отмечаться уже в пубертатном периоде, во время полового созревания. Вместе с тем не всегда высокое давление у подростков – первый признак надвигающейся артериальной гипертензии.
Здоровые люди попытались разобраться в том, какие симптомы повышенного давления у детей нельзя оставлять без внимания, в чем причина высоких цифр на тонометре у школьников и можно ли этого избежать. С этими вопросами мы обратились к главному внештатному детскому кардиоревматологу Министерства здравоохранения, заведующей кафедры педиатрии Белорусской медицинской академии последипломного образования, кандидату медицинских наук, доценту Ирине Чижевской.
Семь причин повышенного давления у подростков
Опасность повышенного артериального давления в том, что его человек может не ощущать.
Самочувствие – как и прежде, а цифры на тонометре «зашкаливают». Если говорить о взрослых, то высокое давление провоцируют и вредные привычки, и уже «заработанные» хронические заболевания, где-то безответственное отношение к своему здоровью (пройдет само), постоянный недосып и стресс.
Почему же у детей уже в 13-14 лет «скачет» давление? Причин этому несколько:
Во время полового созревания у детей происходит большой «выброс» гормонов. На них реагируют стенки сосудов, которые сужаются. Как результат, — возможное повышение давления.
Ирина Чижевская:
— Изобилие сладостей, газированных напитков, продуктов быстрого питания в рационе – все это в совокупности с малоподвижным образом жизни провоцирует лишний вес и ожирение у детей и подростков. Избыточная масса тела приводит к тому, что в организме нарушаются метаболические процессы, развивается инсулинорезистентность (нарушенный биологический ответ тканей организма на действие инсулина). Высокий уровень инсулина – высокое давление.
Ирина Чижевская:
— Чаще всего артериальная гипертензия наследуется по материнской линии.
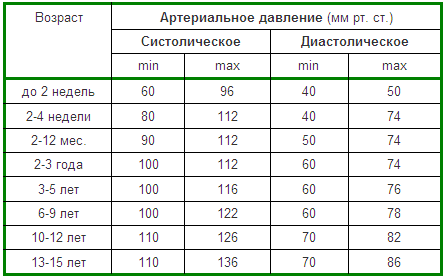
Норма артериального давления у детей и подростков
Для каждого возраста с учетом различных факторов артериальное давление может быть разным. Однако разница между показаниями тонометра на двух руках не должна превышать 5-10 мм. ртутного столба.
Артериальное давление – вариабельная величина. Утром, сразу после сна, оно может быть одним, а после физической нагрузки тонометр покажет совсем другие цифры.
Для того чтобы примерно рассчитать, какое давление должно быть в норме у ребенка в том или ином возрасте, можно использовать следующие формулы:
Например: ребенку 10 лет. Значит 1,7 х 10 + 83 = 100
Например: тот же 10-летний ребенок. Значит 1,6 х 10 + 42 = 58
Что делать, если у ребенка высокое давление
Измерять артериальное давление необходимо в следующих случаях:
Если цифры артериального давления вышли далеко за пределы нормы, ваши действия:
Рекомендации специалиста
Придерживаться их не так уж и сложно:
Ирина Чижевская:
— Из рациона подростка максимально надо убрать все, что содержит скрытые жиры и легкоусваиваемые углеводы. Это газированные напитки, еда быстрого приготовления (фастфуды), кетчупы, соусы. Альтернативу должны составить овощи и фрукты. Причем первых в меню должно быть больше, чем вторых.
Не лишним будет сократить потребление поваренной соли, а также продуктов, в которых она содержится в больших количествах: маринады, копчености и соленья;
Ирина Чижевская:
— В большинстве случаев повышенное артериальное давление у подростков – временное явление. Пубертатный период заканчивается, организм адаптируется и давление, как правило, приходит в норму.
Терапия пациентов молодого возраста с артериальной гипертензией, обусловленной вегетативной дисфункцией
Cиндром вегетативной дистонии имеет особое значение у пациентов молодого и среднего возраста с эпизодической гипертензией в связи с ее распространенностью и риском перехода в гипертоническую болезнь. Большую роль в этом играют психоэмоциональные нарушени
Vegetative dystonia syndrome is significant for patients of young and middle age, with occasional hypertension because of its prevalence and risk of developing into hypertensive disease. Significant role in this process belongs to psycho-emotional disorders: anxiety and depression. Course therapy with anxiolytic preparation with vegetotropic effect improves indices of emotional and vegetative background and contributes to normalization of arterial tension.
Чрезвычайно широкая распространенность вегетативных нарушений, а также роль вегетативной нервной системы в регуляции жизненно важных функций организма являются предпосылками к дальнейшему изучению и обсуждению заболеваний и состояний, связанных с нарушениями вегетативного обеспечения. Известно, что вегетативная нервная система не только регулирует работу всех внутренних органов и систем, она также участвует в поддержании гомеостаза, регуляции тонуса сосудов и влияет на психоэмоциональное состояние человека, термин «синдром вегетативной дистонии» (СВД) тесно связан с тревожно-невротическими нарушениями и так называемыми психосоматическими или функциональными заболеваниями [1].
По классификации СВД по А. М. Вейну [2] выделяют психовегетативные нарушения, синдром периферической вегетативной недостаточности и ангиотрофоалгический синдром, каждый из которых может быть проявлением ряда неврологических и соматических заболеваний. Известно, что в качестве самостоятельного заболевания вегетативная дистония выступает довольно редко, чаще вегетативные нарушения имеют вторичный характер и могут манифестировать у индивида на фоне психоэмоциональных провокаторов в дебюте соматического или неврологического заболевания [3]. Особое значение в диагностике синдрома вегетативной дистонии имеет выявление вегетативных нарушений у пациентов молодого и среднего возраста с ранними проявлениями неблагополучия в сердечно-сосудистой системе в виде транзиторного повышения артериального давления (АД). Как правило, АД у таких больных в начале заболевания повышается не чаще нескольких раз в месяц, не достигает еще высоких цифр и всегда связано с неприятными эмоционально окрашенными событиями.
В последних исследованиях по артериальной гипертонии (АГ) у молодых пациентов показано, что повышенная личностная тревожность связана с изменением реактивности эндотелия сосудистой стенки с развитием и формированием эндотелиальной дисфункции по типу ареактивности сосудистой стенки, что, вероятно, может приводить к формированию ранней ригидности сосудистой стенки и повышенной лабильности симпатического звена вегетативной иннервации на фоне хронического длительного стресса, провоцирующего начало и усугубляющего течение сердечно-сосудистых заболеваний [4–6].
Поскольку эмоциональные нарушения у пациентов с СВД имеют скрытое течение и маскированы большим количеством соматических жалоб, в диагностике важно обращать внимание на соматические проявления тревоги и депрессии путем проведения тестирования психоэмоционального состояния больного, что позволяет найти актуальные для каждого пациента подходы к лечению. С другой стороны, синдром вегетативной дистонии может быть ранним (преморбидным) проявлением какого-либо соматического заболевания, например, артериальной гипертензии. В этом случае бывает непросто разграничить и точно выявить у каждого конкретного пациента, что лежит в основе клинических проявлений синдрома вегетативной дистонии — начальные симптомы пока еще не стабильной гипертонической болезни или манифестация лабильности АД развиваются в связи с провоцированным стрессом психогенным тревожным расстройством [7].
В этом направлении очень важно учитывать современные принципы диагностики артериальной гипертонии (Евразийский кардиологический журнал. 2014, № 1) [8]. По последним Рекомендациям по диагностике и лечению артериальной гипертонии Европейского общества по изучению гипертонии (European Society of Hypertension, ESH) и Европейского общества кардиологов (European Society of Cardiology, ESC) (2014), связь между артериальной гипертонией, сердечно-сосудистыми заболеваниями, почечными рисками и смертностью является непрерывной и требует ранней диагностики и адекватного лечения пациентов [9]. С этими целями, помимо понимания необходимости своевременного назначения гипотензивных препаратов, важно определиться с выбором четкой границы, которая отделяла бы нормотонию от гипертонии. Это непросто еще и потому, что в общей популяции распределение значений систолического и диастолического артериального давления весьма вариабельно и различается с возрастом, однако у лиц молодого, среднего и пожилого возраста применяется одинаковая классификация. Тем не менее, на сегодняшний день высоким нормальным считается АД 130–139/80–84 мм рт. ст. Пациенты же, имеющие цифры АД 140–159/90–99 мм рт. ст., попадают в группу АГ 1-й степени. Кроме того, важно учитывать общий сердечно-сосудистый риск, включающий не только возраст и пол (у мужчин риск выше, чем у женщин), но и курение, дислипидемию, гипергликемию и нарушение толерантности к глюкозе, ожирение (особенно абдоминальное), семейный анамнез сердечно-сосудистых заболеваний, бессимптомное поражение органов-мишеней (сердце, сосуды, почки, сетчатка), наличие сахарного диабета и других заболеваний (ишемической болезни сердца, хронической церебральной ишемии, инсульта, транзиторной ишемической атаки, хронической сердечной недостаточности, почечной недостаточности). Стратификация рисков, таким образом, смещает диагностику и лечение АГ в группу более старшего и пожилого возраста. Группа же пациентов возраста до 40–45 лет разнородна, и чем пациент моложе, тем чаще дифференциальный диагноз смещается в сторону СВД. Вместе с тем в Рекомендациях по диагностике и лечению артериальной гипертонии ESH и ESC (2014) выделяют такие формы артериальной гипертонии, как изолированная офисная гипертония («гипертония белого халата» (ГБХ)) и маскированная артериальная гипертония (МАГ) (изолированная амбулаторная гипертония), связанные с тревогой или реакцией на необычную для человека ситуацию, а также с так называемой «настороженностью» или волнением пациента в кабинете врача. Несмотря на то, что на разницу в цифрах АД в офисе (имеется в виду врачебный кабинет) и вне его влияет довольно много факторов, принято разницу между двумя этими измерениями называть «гипертонией белого халата».
У этих лиц риск сердечно-сосудистых осложнений меньше, чем у больных АГ. Однако по сравнению с нормотониками у этой категории лиц чаще наблюдаются органные и метаболические изменения. Достаточно часто ГБХ со временем трансформируется в обычную АГ. Предвидеть возможность выявления АГ в каждом конкретном случае сложно. Диагностику ГБХ проводят на основании данных самоконтроля АД (СКАД) и суточного мониторирования АД (СМАД). При этом наблюдается повышение клинического АД при повторных измерениях (как минимум трижды), тогда как показатели СКАД (среднее значение АД за 7 дней измерения) и СМАД находятся в пределах нормы. Диагностика по данным СКАД и СМАД может не совпадать, причем особенно часто это наблюдается у работающих пациентов. В этих случаях необходимо ориентироваться на данные СМАД.
Установление данного диагноза требует проведения исследования для уточнения наличия факторов риска и поражения органов-мишеней. У всех пациентов с ГБХ необходимо использовать немедикаментозные методы лечения АГ. При наличии высокого и очень высокого риска сердечно-сосудистых осложнений рекомендуется начать антигипертензивную терапию.
Распространенность ГБХ по данным ряда популяционных исследований составляет 13–32%, при этом чаще отмечается у женщин, некурящих лиц и увеличивается с возрастом. Поражение органов-мишеней при ГБХ встречается значительно реже, чем при стойкой гипертонии, также это верно и для сердечно-сосудистых событий.
Возможна и противоположная ситуация, когда АД в кабинете врача может быть нормальным, а в других условиях (по результаты СКАД и/или СМАД) — повышается. И тогда это называется «маскированной» или «изолированной артериальной гипертонией». В опубликованных за последние годы популяционных исследованиях [8] распространенность МАГ достигает 10–17% в общей популяции, причем чаще офисное нормальное высокое АД граничит с цифрами АД в районе пограничных значений (например, 140–145 мм рт. ст. для систолического АД). К более высоким значениям вне офисного АД, по сравнению с офисным, может приводить ряд следующих факторов. Это мужской пол, молодой возраст, курение, употребление алкоголя, провокация повышения АД физическими нагрузками, стресс и тревога на работе, ожирение, диабет, хронические заболевания почек и отягощенный семейный анамнез по гипертонии. По данным метаанализов проспективных исследований, сердечно-сосудистые осложнения при МАГ в 2 раза выше, чем при истинной нормотонии, и уравниваются с показателями при стойкой АГ. Это связано, скорее всего, с малой информированностью пациента о наличии у него повышенных цифр АД и отсутствием лечения длительное время, за которое и формируется стойкая АГ.
В связи с вышеизложенным возникает ряд вопросов. Во-первых, можно ли считать ГБХ истинной нормотонией у эмоционально лабильных личностей, возможно, в период стрессовых нагрузок или перестроек организма? Несмотря на промежуточный сердечно-сосудистый риск между риском при стойкой АГ и нормотонией, более высокие внеофисные значения АД и гипертрофия левого желудочка у пациентов с ГБХ все же встречаются чаще, чем у нормотоников. Во-вторых, так называемая маскированная АГ по сути является феноменом, имеющим тенденцию к более высокому сердечно-сосудистому риску и может быть оценена как некий преморбид к развитию АГ при отсутствии своевременной лечебной коррекции. Какова вероятность трансформации так называемой «стрессовой» гипертонии в истинную АГ у этих людей? Как достигнуть баланса в неспецифических реакциях организма на повышенные психоэмоциональные нагрузки и где та «золотая середина» в сочетании диагностических методов (таких как домашнее измерение АД) и профилактических методов отдыха и релаксации с разумным подходом к диагностике и лечению. Как добиться рационального подхода к диагностике и лечению пациентов с АГ, избегая ошибок в терапии и полипрагмазии, с другой стороны. И, наконец, подбор терапии. Совершенно очевидно, что комбинация гипотензивной терапии и лекарственных препаратов, влияющих на адаптацию к стрессу, в схемах лечения этих пациентов могла бы отсрочить и смягчить начальные проявления АГ, а также помочь профилактике истинной АГ. В связи с вышеизложенным представляется важным поиск средств и методов для профилактики и лечения АГ у лиц молодого возраста, имеющих транзиторное повышение АД и стрессовый характер этих изменений [10, 11].
На базе Городского неврологического центра «Сибнейромед», г. Новосибирск проведено открытое сравнительное рандомизированное клиническое исследование по оценке эффективности и безопасности препарата Тенотен в терапии пациентов молодого возраста с артериальной гипертензией, обусловленной вегетативной дисфункцией.
Критерии включения. В исследование были включены пациенты, соответствующие следующим критериям: подтвержденный диагноз СВД согласно критериям СВД по А. М. Вейну; возраст пациентов от 21 до 40 лет; частота эпизодов (дней) повышения АД от 10 до 15 в месяц; исключена органическая патология головного мозга (магнитно-резонансная томография (МРТ) и/или компьютерная томография головного мозга); исключена тяжелая соматическая патология, ограничивающая прием исследуемых препаратов.
Критерии исключения. В исследование не включались пациенты, у которых на момент визита отмечались: повышенная чувствительность к Тенотену и его ингредиентам; женщины в период беременности, лактации; пациенты, принимающие другие противотревожные, анксиолитические, ноотропные, сосудистые препараты; пациенты, постоянно принимающие гипотензивные препараты для лечения АГ; пациенты, имеющие тяжелую депрессию (выше 19 баллов по шкале депрессии Гамильтона HAM-D) или суицидальную попытку в анамнезе; пациенты, имеющие выраженные нарушения функции печени и/или почек и/или других жизненно важных органов, сопровождающиеся декомпенсацией их функций.
Характеристика групп наблюдения. В исследование было включено 76 пациентов в возрасте 21–40 лет. Все больные были сопоставимы по длительности заболевания и по выраженности клинических проявлений: уровню тревоги и депрессии, вегетативных нарушений, по показателям АД и частоты сердечных сокращений (ЧСС). Пациенты были рандомизированы в следующие группы: основная группа 39 человек (19 мужчин и 20 женщин; в возрасте от 21 до 30 лет было 18 человек (46,2%), пациентов от 31 до 40 лет было 21 человек (53,8%)); контрольная группа — 37 человек (17 мужчин и 20 женщин; 16 человек в возрасте 21–30 лет (43,2%) и 21 человек в возрасте 31–40 лет (56,8%)). Основная группа пациентов (39 человек) была представлена 21 пациентом (53,8%) с ГБХ (группа 1), и 24 человека (46,2%) имели МАГ (группа 2). Все пациенты основной группы наряду с традиционными средствами купирования отдельных эпизодов повышения АД (бета-блокатор — анаприлин или ингибитор АПФ — каптоприл) получали Тенотен по схеме: 2 таблетки 3 раза в день в течение 3 месяцев. В контрольной группе (37 пациентов) у 24 человек (64,9%) была диагностирована ГБХ (группа 3) и у 15 человек (35,1%) — МАГ (группа 4). Всем пациентам были даны рекомендации по изменению режима дня и назначены только традиционные средства купирования эпизодов повышения АД. Сопутствующая терапия (кроме названной выше) по поводу острых или хронических заболеваний применялась во время исследования в соответствии с показаниями. Не допускался прием других противотревожных, анксиолитических, вегетотропных, ноотропных препаратов.
Все обследованные были работниками умственного труда, работали 5 дней в неделю по 7–8 часов в офисе, хотя по служебной необходимости часто имели ненормированную продолжительность рабочего дня, некоторые сообщали о том, что 3–4 года не имели возможность пойти в отпуск. В последние 6 месяцев пациенты с МАГ стали периодически замечать повышение АД до 135–160 мм рт. ст. при обычной нормотонии или гипотонии ранее. На момент включения в исследование предъявляли жалобы на лабильность АД (с повышением АД до 130–160 мм рт. ст.), учащение сердцебиений до 80–120 уд./мин не более 15 эпизодов в месяц, нервозность, раздражительность, ухудшение памяти и внимания на фоне высоких психоэмоциональных нагрузок на работе и в семье. Кроме того, все пациенты предъявляли жалобы на утомляемость, пониженную работоспособность, метеочувствительность, нарушения сна (пресомнии или трудности засыпания и интрасомнии или трудности поддержания сна) и сонливость. Среди обследованных пациентов с ГБХ отмечалось офисное (в кабинете врача) повышение систолического АД до 140–150 мм рт. ст., а при самостоятельном контроле АД (СКАД) в домашней обстановке АД не превышало средних допустимых значений. При маскированной АГ в противоположность — повышение АД дома или на работе до 145–150 мм рт. ст. (максимальное значение при СКАД в течение 7 дней) при нормальных цифрах АД в кабинете врача. У пациентов с ГБХ наблюдалась наклонность к тахикардии и дыхательной аритмии, у больных с маскированной АГ отклонений по электрокардиографии (ЭКГ) обнаружено не было. Значимых изменений на МРТ головного мозга у пациентов не было.
На первом визите (визит 1) всем пациентам проводилось измерение АД на обеих руках, сидя и стоя, ЭКГ и психоэмоциональное и вегетативное тестирование (тест тревоги и депрессии Гамильтона, тест тревоги Спилбергера, шкала оценки вегетативных изменений по шкале пациента и шкале врача, индекс Кердо) [12]. Напомним, что положительные значения индекса Кердо свидетельствуют о преобладании симпатического влияния вегетативной нервной системы (ВНС), отрицательные — парасимпатического. Чем ближе значения индекса Кердо к нулю, тем более уверенно можно говорить о функциональном равновесии вегетативной нервной системы. Всем пациентам было рекомендовано вести дневник АД и ЧСС с измерением АД утром и вечером на протяжении всего периода наблюдения. Через 2 месяца от включения в исследование каждому пациенту проводился опрос по телефону относительно общего самочувствия и переносимости лечения. Через 3 месяца лечения и наблюдения пациенты обеих групп были приглашены на визит 2, где оценивались психоэмоциональные и вегетативные показатели и общее клиническое впечатление врача по шкале CGI. По шкале CGI, при отсутствии побочных эффектов, используется следующая система оценки: 1,00 — отсутствие изменений или ухудшение; 2,00 — минимальный эффект, небольшое изменение; 3,00 — умеренный эффект, явное улучшение, частичная ремиссия симптомов; 4,00 — выраженный эффект, значительное улучшение, полная/почти полная ремиссия всех симптомов.
Статистический анализ выполнен с помощью программного пакета медицинской статистики. Проверка достоверности изменения относительно исходного уровня выполнялась для количественных переменных с использованием парного критерия Стьюдента либо непарного критерия Вилкоксона–Манна–Уитни. За исходный уровень принималось значение переменной на скрининговом визите. За конечный результат — последнее доступное значение. Статистический анализ выполнялся с помощью программного пакета Statistica 6.0.
Результаты и обсуждения
В табл. 1 представлена динамика показателей аффективных нарушений (тревоги и депрессии) и показателей вегетативных функций в основной и контрольной группах в процессе наблюдения за пациентами, а также оценка клинических впечатлений (CGI).
Таким образом, за время проведения исследования по всем клиническим психологическим шкалам в группах лечения препаратом Тенотен (ГБХ и МАГ) симптомы депрессии и тревоги уменьшились достоверно более значимо в попарном сравнении с группами контроля (p
ГБОУ ВПО НГМУ МЗ РФ, Новосибирск




_575.gif)