Гиподенсный участок головного мозга что это
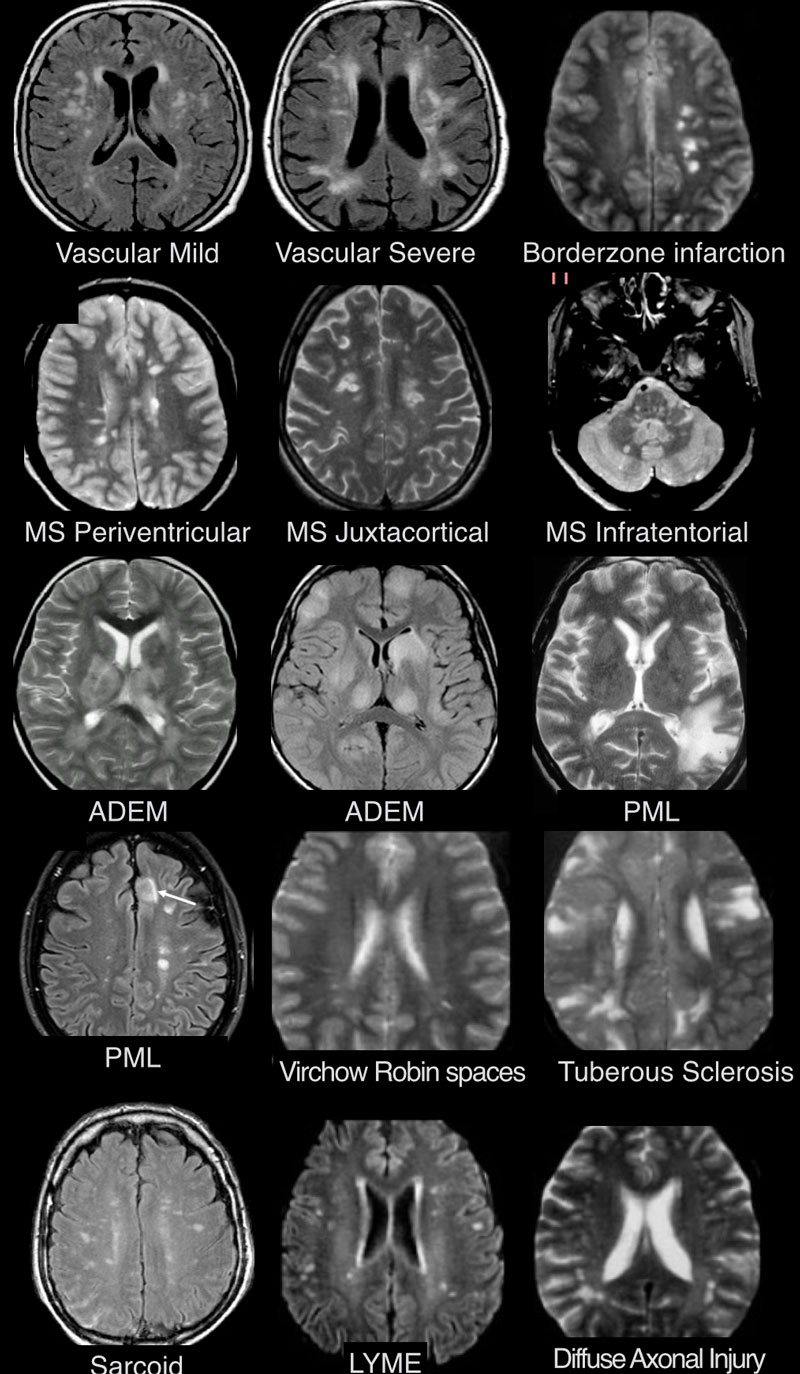
Очаговые изменения белого вещества головного мозга. МРТ диагностика
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА ПОРАЖЕНИЙ БЕЛОГО ВЕЩЕСТВА
Дифференциально-диагностический ряд заболеваний белого вещества является очень длинным. Выявленные с помощью МРТ очаги могут отражать нормальные возрастные изменения, но большинство очагов в белом веществе возникают в течение жизни и в результате гипоксии и ишемии.
Сделать МРТ головного мозга в Санкт-Петербурге
Рассеянный склероз считается самым распространенным воспалительным заболеванием, которое характеризуется поражением белого вещества головного мозга. Наиболее частыми вирусными заболеваниями, приводящими к возникновению похожих очагов, являются прогрессирующая мультифокальная лейкоэнцефалопатия и герпесвирусная инфекция. Они характеризуются симметричными патологическими участками, которые нужно дифференцировать с интоксикациями.
Сложность дифференциальной диагностики обусловливает в ряде случаев необходимость дополнительной консультации с нейрорадиологом с целью получения второго мнения.
ПРИ КАКИХ БОЛЕЗНЯХ ВОЗНИКАЮТ ОЧАГИ В БЕЛОМ ВЕЩЕСТВЕ?
Очаговые изменения сосудистого генеза
Воспалительные заболевания
Заболевания инфекционной природы
Интоксикации и метаболические расстройства
Травматические процессы
Врожденные заболевания
Могут наблюдаться в норме
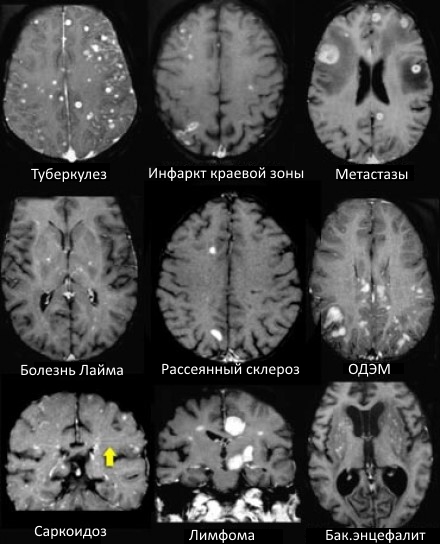
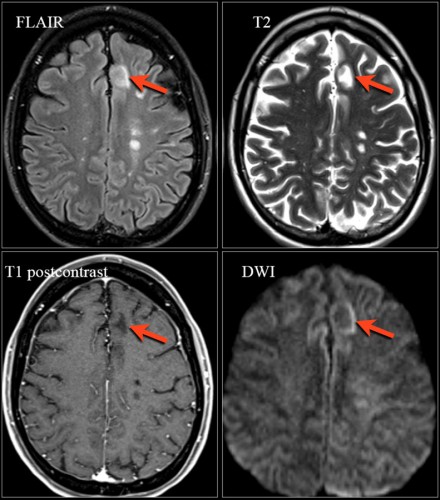
МРТ ГОЛОВНОГО МОЗГА: МНОЖЕСТВЕННЫЕ ОЧАГОВЫЕ ИЗМЕНЕНИЯ
На изображениях определяются множественные точечные и «пятнистые» очаги. Некоторые из них будут рассмотрены более детально.
Инфаркты по типу водораздела
Острий диссеминированный энцефаломиелит (ОДЭМ)
Саркоидоз головного мозга
Прогрессирующая мультфокальная лейкоэнцефалопатия (ПМЛ)
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА МНОЖЕСТВЕННЫХ ОЧАГОВ, УСИЛИВАЮЩИХСЯ ПРИ КОНТРАСТИРОВАНИИ
На МР-томограммах продемонстрированы множественные патологические зоны, накапливающие контрастное вещество. Некоторые из них описаны далее подробнее.
Инфаркт по типу водораздела
ПЕРИВАСКУЛЯРНЫЕ ПРОСТРАНСТВА ВИРХОВА-РОБИНА
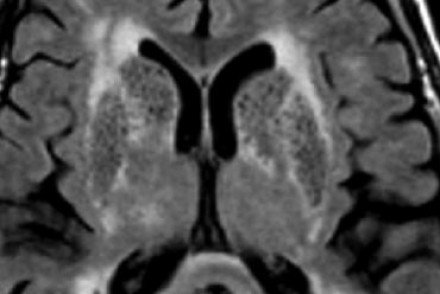
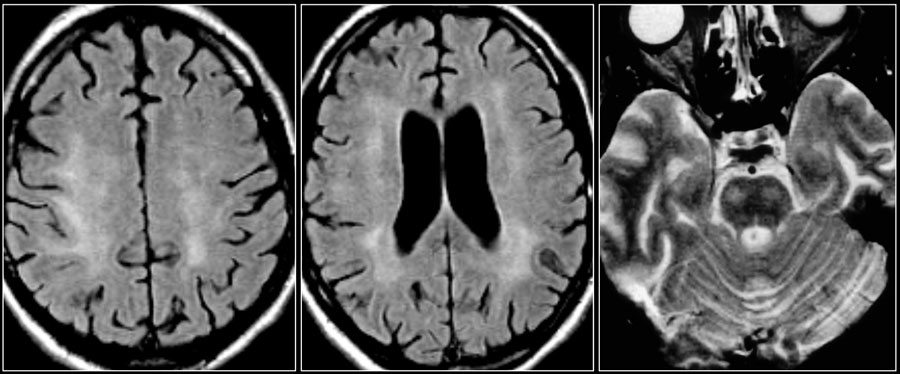
Слева на Т2-взвешенной томограмме видны множественные очаги высокой интенсивности в области базальных ганглиев. Справа в режиме FLAIR сигнал от них подавляется, и они выглядят темными. На всех остальных последовательностях они характеризуются такими же характеристиками сигнала, как ликвор (в частности, гипоинтенсивным сигналом на Т1 ВИ). Такая интенсивность сигнала в сочетании с локализацией описанного процесса являются типичными признаками пространств Вирхова-Робина (они же криблюры).
Пространства Вирхова-Робина окружают пенетрирующие лептоменингеальные сосуды, содержат ликвор. Их типичной локализацией считается область базальных ганглиев, характерно также расположение вблизи передней комиссуры и в центре мозгового ствола. На МРТ сигнал от пространств Вирхова-Робина на всех последовательностях аналогичен сигналу от ликвора. В режиме FLAIR и на томограммах, взвешенных по протонной плотности, они дают гипоинтенсивный сигнал в отличие от очагов иного характера. Пространства Вирхова-Робина имеют небольшие размеры, за исключением передней комиссуры, где периваскулярные пространства могут быть больше.
На МР-томограмме можно обнаружить как расширенные периваскулярные пространства Вирхова-Робина, так и диффузные гиперинтенсивные участки в белом веществе. Данная МР-томограмма превосходно иллюстрирует различия между пространствами Вирхова-Робина и поражениями белого вещества. В данном случае изменения выражены в значительной степени; для их описания иногда используется термин «ситовидное состояние» (etat crible). Пространства Вирхова-Робина увеличиваются с возрастом, а также при гипертонической болезни в результате атрофического процесса в окружающей ткани мозга.
НОРМАЛЬНЫЕ ВОЗРАСТНЫЕ ИЗМЕНЕНИЯ БЕЛОГО ВЕЩЕСТВА НА МРТ
К ожидаемым возрастным изменениям относятся:
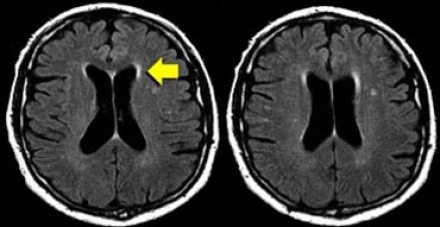
Перивентрикулярные «шапочки» представляют собой области, дающие гиперинтенсивный сигнал, расположенные вокруг передних и задних рогов боковых желудочков, обусловленные побледнением миелина и расширением периваскулярных пространств. Перивентрикулярные «полосы» или «ободки» это тонкие участки линейной формы, расположенные параллельно телам боковых желудочков, обусловленные субэпендимальным глиозом.
На магнитно-резонансных томограммах продемонстрирована нормальная возрастная картина: расширение борозд, перивентрикулярные «шапочки» (желтая стрелка), «полосы» и точечные очажки в глубоком белом веществе.
Клиническое значение возрастных изменений мозга недостаточно хорошо освещено. Тем не менее, имеется связь между очагами и некоторыми факторами риска возникновения цереброваскулярных расстройств. Одним из самых значительных факторов риска является гипертония, особенно, у пожилых людей.
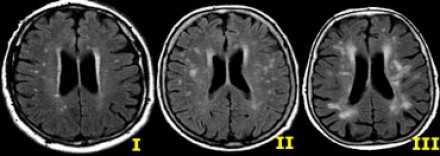
Степень вовлечения белого вещества в соответствии со шкалой Fazekas:
ДИСЦИРКУЛЯТОРНАЯ ЭНЦЕФАЛОПАТИЯ НА МРТ
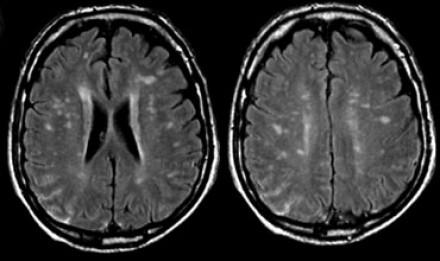
Очаговые изменения белого вещества сосудистого генеза — самая частая МРТ-находка у пациентов пожилого возраста. Они возникают в связи с нарушениями циркуляции крови по мелким сосудам, что является причиной хронических гипоксических/дистрофических процессов в мозговой ткани.
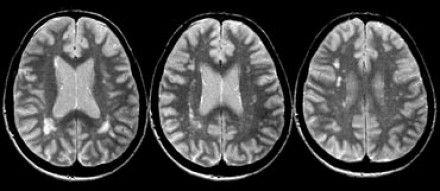
На серии МР-томограмм: множественные гиперинтенсивные участки в белом веществе головного мозга у пациента, страдающего гипертонической болезнью.
На МР-томограммах, представленных выше, визуализируются нарушения МР-сигнала в глубоких отделах больших полушарий. Важно отметить, что они не являются юкставентрикулярными, юкстакортикальными и не локализуются в области мозолистого тела. В отличие от рассеянного склероза, они не затрагивают желудочки мозга или кору. Учитывая, что вероятность развития гипоксически-ишемических поражений априори выше, можно сделать заключение о том, что представленные очаги, вероятнее, имеют сосудистое происхождение.
Только при наличии клинической симптоматики, непосредственно указывающей на воспалительное, инфекционное или иное заболевание, а также токсическую энцефалопатию, становится возможным рассматривать очаговые изменения белого вещества в связи с этими состояниями. Подозрение на рассеянный склероз у пациента с подобными нарушениями на МРТ, но без клинических признаков, признается необоснованным.
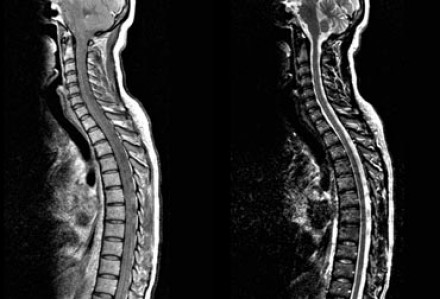
На представленных МР-томограммах патологических участков в спинном мозге не выявлено. У пациентов, страдающих васкулитами или ишемическими заболеваниями, спинной мозг обычно не изменен, в то время как у пациентов с рассеянным склерозом в более чем 90% случаев обнаруживаются патологические нарушения в спинном мозге. Если дифференциальная диагностика очагов сосудистого характера и рассеянного склероза затруднительна, например, у пожилых пациентов с подозрением на РС, может быть полезна МРТ спинного мозга.
Вернемся снова к первому случаю: на МР-томограммах выявлены очаговые изменения, и сейчас они гораздо более очевидны. Имеет место распространенное вовлечение глубоких отделов полушарий, однако дугообразные волокна и мозолистое тело остаются интактными. Нарушения ишемического характера в белом веществе могут проявляться как лакунарные инфаркты, инфаркты пограничной зоны или диффузные гиперинтенсивные зоны в глубоком белом веществе.
Лакунарные инфаркты возникают в результате склероза артериол или мелких пенетерирующих медуллярных артерий. Инфаркты пограничной зоны возникают в результате атеросклероза более крупных сосудов, например, при каротидной обструкции или вследствие гипоперфузии.
Структурные нарушения артерий головного мозга по типу атеросклероза наблюдаются у 50% пациентов старше 50 лет. Они также могут обнаруживаться и у пациентов с нормальным артериальным давлением, однако более характерны для гипертоников.
САРКОИДОЗ ЦЕНТРАЛЬНОЙ НЕРВНОЙ СИСТЕМЫ
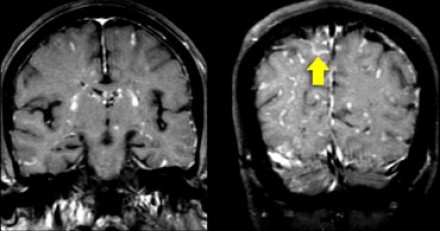
Распределение патологических участков на представленных МР-томограммах крайне напоминает рассеянный склероз. Помимо вовлечения глубокого белого вещества визуализируются юкстакортикальные очаги и даже «пальцы Доусона». В итоге было сделано заключение о саркоидозе. Саркоидоз не зря называют «великим имитатором», т. к. он превосходит даже нейросифилис по способности симулировать проявления других заболеваний.
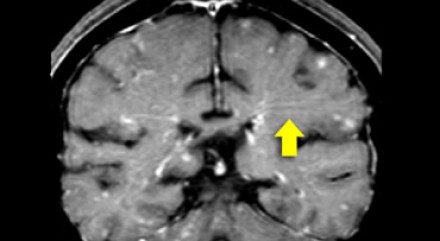
На Т1 взвешенных томограммах с контрастным усилением препаратами гадолиния, выполненных этому же пациенту, что и в предыдущем случае, визуализируются точечные участки накопления контраста в базальных ядрах. Подобные участки наблюдаются при саркоидозе, а также могут быть обнаружены при системной красной волчанке и других васкулитах. Типичным для саркоидоза в этом случае считается лептоменингеальное контрастное усиление (желтая стрелка), которое происходит в результате гранулематозного воспаления мягкой и паутинной оболочки.
Еще одним типичным проявлением в этом же случае является линейное контрастное усиление (желтая стрелка). Оно возникает в результате воспаления вокруг пространств Вирхова-Робина, а также считается одной из форм лептоменингеального контрастного усиления. Таким образом объясняется, почему при саркоидозе патологические зоны имеют схожее распределение с рассеянным склерозом: в пространствах Вирхова-Робина проходят мелкие пенетрирующие вены, которые поражаются при РС.
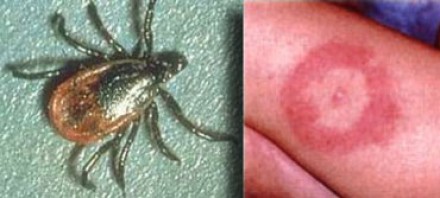
БОЛЕЗНЬ ЛАЙМА (БОРРЕЛИОЗ)
На фотографии справа: типичный вид сыпи на коже, возникающей при укусе клеща (слева) — переносчика спирохет.
Болезнь Лайма, или боррелиоз, вызывают спирохеты (Borrelia Burgdorferi), переносчиком инфекции являются клещи, заражение происходит трансмиссивным путем (при присасывании клеща). В первую очередь при боррелиозе на возникает кожная сыпь. Через несколько месяцев спирохеты могут инфицировать ЦНС, в результате чего появляются патологические участки в белом веществе, напоминающие таковые при рассеянном склерозе. Клинически болезнь Лайма проявляется острой симптоматикой со стороны ЦНС (в том числе, парезами и параличами), а в некоторых случаях может возникать поперечный миелит.
Ключевой признак болезни Лайма — это наличие мелких очажков размером 2-3 мм, симулирующих картину рассеянного склероза, у пациента с кожной сыпью и гриппоподобным синдромом. К другим признакам относится гиперинтенсивный сигнал от спинного мозга и контрастное усиление седьмой пары черепно-мозговых нервов (корневая входная зона).
ПРОГРЕССИРУЮЩАЯ МУЛЬТИФОКАЛЬНАЯ ЛЕЙКОЭНЦЕФАЛОПАТИЯ, ОБУСЛОВЛЕННАЯ ПРИЕМОМ НАТАЛИЗУМАБА
Прогрессирующая мультифокальная лейкоэнцефалопатия (ПМЛ) является демиелинизирующим заболеванием, обусловленным вирусом Джона Каннингема у пациентов с иммунодефицитом. Натализумаб представляет собой препарат моноклоанальных антител к интегрину альфа-4, одобренный для лечения рассеянного склероза, т. к. он оказывает положительный эффект клинически и при МРТ исследованиях.
Относительно редкий, но в то же время серьезный побочный эффект приема этого препарата — повышение риска развития ПМЛ. Диагноз ПМЛ основывается на клинических проявлениях, обнаружении ДНК вируса в ЦНС (в частности, в цереброспинальной жидкости), и на данных методов визуализации, в частности, МРТ.
По сравнению с пациентами, у которых ПМЛ обусловлен другими причинами, например, ВИЧ, изменения на МРТ при ПМЛ, связанной с приемом натализумаба, могут быть описаны как однородные и с наличием флюктуации.
Ключевые диагностические признаки при этой форме ПМЛ:
На МРТ видны признаки ПМЛ, обусловленной приемом натализумаба. Изображения любезно предоставлены Bénédicte Quivron, Ла-Лувьер, Бельгия.
Дифференциальная диагностика между прогрессирующим РС и ПМЛ, обусловленной приемом натализумаба, может быть достаточно сложной. Для натализумаб-ассоциированной ПМЛ характерны следующие нарушения:
Дифференциальная диагностика РС и ПМЛ
| Рассеянный склероз | ПМЛ | |
| Форма | Овоидная | Диффузные участки |
| Края | Четко очерченные | Расплывчатые, нечеткие |
| Размер | 3-5 мм | Больше 5 мм |
| Локализация | Перивентрикулярно («пальцы Доусона») | Субкортикальные отделы |
| Объемное воздействие | Присутствует при зонах большого размера | Отсутствует |
| Динамика в течение 1 месяца | Разрешение | Прогрессивное увеличение в размерах |
БЕЛОЕ ВЕЩЕСТВО ПРИ ВИЧ-ИНФЕКЦИИ
Ключевыми изменениями при ВИЧ-инфекции являются атрофия и симметричные перивентрикулярные или более диффузные зоны у пациентов со СПИДом.
Церебральная аутосомно-доминантная артериопатия с субкортикальными инфарктами и лейкоэнцефалопатией (CADASIL)
Данное сосудистое заболевание считается врожденным и характеризуется следующими ключевыми клиническими признаками: мигренью, деменцией; а также отягощенной семейной историей. Характерными диагностическими находками являются субкортикальные лакунарные инфаркты с наличием мелких кистозных очажков и лейкоэнцефалопатии у подростков. Локализация поражения белого вещества в переднем полюсе лобной доли и в наружной капсуле признана высокоспецифичным признаком.
МРТ головного мозга при синдроме CADASIL. Характерное вовлечение височных долей.
Что такое очаги глиоза в головном мозге? При каких заболеваниях видны образования в белом веществе?
Полноценное функционирование рефлекторной деятельности человека во многом обусловлено работой нервной системы.
Если нервная система поражена, то организм человека дает сбой – нарушаются все его основные функции: частота и ритм работы сердца, дыхание, координация движений и навыки ходьбы, а также питание.
Если нарушения происходят в мозге, то у человека могут быть утрачены все основные жизненные навыки касательно речи, написания и чтения.
Несмотря на то, что глиоз мозгового вещества не является заболеванием, но данный аномальный процесс способствует возникновению серьезных нарушений в привычной жизни человека.
Глиоз белого вещества мозга – что это?
Данный процесс представляет собой достаточно тяжелое морфофизическое нарушение патологического характера, которое протекает в тканях головного мозга под воздействием определенных экологических факторов, которые носят травмирующий характер.
Этот процесс сопровождается значительным разрастанием рубца, образованного на травмированном участке, на котором погибли нейроны.
Данный рубец в медицине называют нейроглией.
Под этим термином понимают дополнительное тканевое вещество головного мозга, который составляет порядка 30% от общей массы ткани мозга. Основной функцией нейроглии выступает обеспечение защиты мозгового вещества от воздействия патогенных микроорганизмов и различных повреждений. Также нейроглия вырабатывает полезные вещества и принимает участие в обменных процессах.
При получении травмы или инфекционном поражении мозговых клеток объем нейроглии увеличивается. На поврежденном участке мертвых нейронов обычно образуется рубцовая ткань.
Однако нейроглия исключает ее формирование, поскольку сама становится своеобразным биопроводником.
Главная проблема заключается в том, что нейроглия не способна функционировать наподобие естественной нервной ткани. Это в свою очередь вызывает серьезные проблемы со здоровьем.
Очень четко видны очаги глиоза на МРТ головного мозга.
При повреждениях мозговых тканей наблюдаются следующие симптомы:
Виды заболевания
Поскольку вследствие давления развивающейся нейроглии, некротические клетки постепенно погибают и отмирают.
На фоне этого появляются небольшие участки глиоза разного размера и формы, которые могут располагаться в любой области головного мозга.
Патологический процесс классифицируют по 7 формам:
Очаги глиоза
В зависимости от того, как очаговые изменения отображаются на пленке при проведении МРТ головного мозга глиоз, их подразделяют на следующие группы:
В зависимости от числа патологических зон очаги нейроглии также разделяют на:
Единичные образования
Подобные образования встречаются чаще у разных возрастных групп.
На МРТ головного мозга выявить очаги глиоза можно как у младенцев, так и у пожилых пациентов.
В первом случае формирование измененных очагов может быть связано с последствиями послеродовой травмы, во втором – быть результатом дегенерации тканей мозга вследствие возрастных изменений.
Данный процесс представляет собой естественные возрастные изменения, которые в 60% случаев отображаются при сканировании белого вещества у лиц старше 85 лет.
Как правило, подобные поражения выявляются случайно, поскольку они не приносят дискомфорта. Однако при образовании очагов в левой лобной доле, они нередко провоцируют появление галлюцинаций.
Данное явление обусловлено тем, что в этой части находятся наиболее важные центры, отвечающие за глубокие чувства и ощущения.
Главной особенностью такого поражения выступает то, что оно не предрасположено к разрастанию и несет существенного риска при развитии и обострении хронических болезней.
Множественные очаги
Такие поражения встречаются намного реже по сравнению с единичным глиозом головного мозга. Данная патология может развиться на фоне различных заболеваний кровеносных сосудов, ЦНС (в частности, белого вещества), а также соединительных тканей.
Обычно причиной подобных поражений выступают атеросклерозы, а также перенесенные инсульты и инфаркты. Также множественные очаги поражений могут возникать вследствие получения черепно-мозговой травмы.
Важно отметить, что при травматизме головного мозга протекает процесс некроза, причем – на разных участках и в разных областях. В результате этого глиозному перерождению намного лучше подвергаются именно субкортикальные очаги отмирания тканей.
При получении незначительных травм головы величина поражений составляет не более нескольких миллиметров. Благодаря этому функции мышления человека остаются практически неизменными.
Если у пациента присутствуют даже мельчайшие структурные изменения, их легко можно выявить с помощью КТ или МРТ обследования.
Наш оператор перезвонит вам в течении 20 мин
При каких заболеваниях появляются очаги в белом веществе?
Развитие такого состояния в медицине считается мультифакторным.
Дело в том, что на развитие патологии оказывают влияния различные факторы, включая инфекционные заболевания, генетическую предрасположенность, вредные привычки, качество экологии.
К наиболее важным факторам, которые предрасполагают к появлению очагов в белом веществе, относят:
трофические нарушения и заболевания, касающиеся нарушения обменных процессов, что происходит вследствие накопления в мозге патогенных частиц;
Очаговые изменения сосудистого происхождения
Диагностировать на ранних стадиях с помощью МРТ исследования удается вазогенные изменения стенок сосудов, приводящие к развитию атеросклероза, а также расстройство кровообращения, которое присутствует в сосудах мозга.
Эта патология имеет определенную симптоматику:
На основании вышесказанного, у многих людей возникает вполне актуальный вопрос о том, глиоз головного мозга сколько живут.
Многое зависит от того, насколько быстро были выявлены очаги поражения, а также от своевременности назначенных обследований и терапии.
Гиподенсный участок головного мозга что это
а) Терминология:
1. Сокращения:
• Гипотензивный инфаркт головного мозга (ГИГМ)
2. Синонимы:
• Инфаркт мозговой ткани пограничной зоны или области «водораздела»
3. Определение:
• Инфаркт мозговой ткани, обусловленный недостаточностью мозгового кровотока (CBF) в удовлетворении ее метаболических потребностей (условия низкого кровотока)
1. Общие характеристики гипотензивного инфаркта головного мозга:
• Лучший диагностический критерий:
о Ограниченная диффузия на ДВИ/ИКД картах
• Локализация:
о Два типа:
— Пограничная зона между бассейнами кровоснабжения магистральных артерий:
Типичны изменения в коре, в области перехода между серым и белым веществом
— Пограничная зона между бассейнами кровоснабжения перфорантных артерий:
Типичны изменения в глубоком белом веществе (БВ)
о Супратенториальные структуры поражаются при тяжелой перинатальной асфиксии
о В случае двустороннего нарушения кровоснабжения мозговых структур при системном гипоксически-ишемическом (ГИЭ) событии (на фоне стенозов сосудов + относительной гипоперфузии) их повреждение может быть односторонним
• Морфология:
о Участки повреждения вещества мозга клиновидной формы с основанием в коре, локализованные на границе между бассейнами артериального кровоснабжения
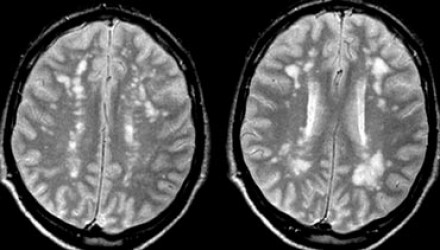
о Участки повреждения глубокого белого вещества (БВ) в зонах «водораздела», имеющие вид четок или «нити бусин»:
— Множественные округлые очаги с линейной ориентацией, локализованные в полуовальном центре
о Псевдоламинарный некроз = криволинейные участки гиперинтенсивного на Т1-ВИ сигнала в коре, повторяющие ход извилин
о Диффузное супратенториальное поражение (диффузная ГИЭ)
2. КТ при гипотензивном инфаркте головного мозга:
• Бесконтрастная КТ:
о Инфаркты на границе области между бассейнами кровоснабжения магистральных артерий:
— Гиподенсный участок в области перехода между серым и белым веществом на границе между бассейнами артериального кровоснабжения
— Тяжелая степень (диффузная ГИЭ):
Обычно выраженное нарушение гемодинамики (т.е., гипотония)
Стушеванность границы между серым и белым веществом в большинстве супратенториальных отделов
Поражение базальных ганглиев (БГ), таламуса
о Иногда изолированное поражение БГ ± гиппокампа:
— Симптом «белого» мозжечка (иногда именуется мозжечковый «обратный» симптом):
Гиперденсность мозжечка по отношению к супратенториальным структурам мозга
о Инфаркты глубокого БВ зон «водораздела»
— ≥ трех очагов поражения глубокого БВ в пределах полуовального центра
— Внешний вид по типу «нити бусин»:
Линейная ориентация по направлению спереди назад
Параллельное боковому желудочку расположение
Имеют сходство с очагами при множественной эмболии
— Возможно одностороннее поражение:
Выполните поиск стеноза крупного сосуда на стороне инфарктов
— Двустороннее поражение при двустороннем сосудистом стенозе ± выраженное нарушение гемодинамики
• КТ с контрастированием:
о Контрастирование наблюдается в подострой стадии ГИГМ
• КТ-ангиография:
о Используется для определения субтотального стеноза или окклюзии ВСА
• КТ перфузия:
о ↓ CBF в участках инфаркта мозговой ткани
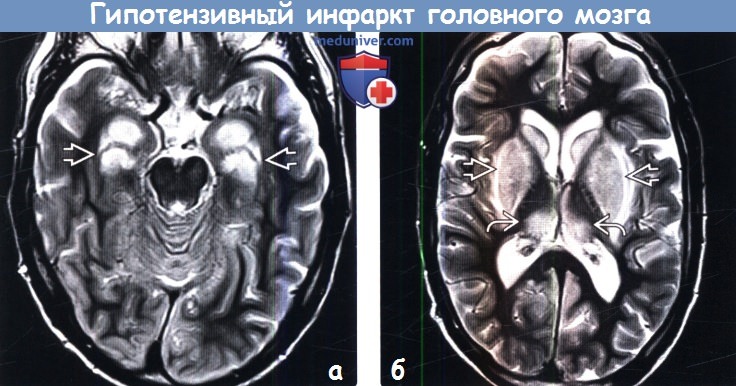
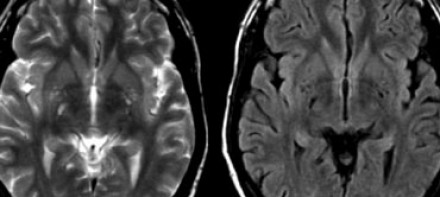
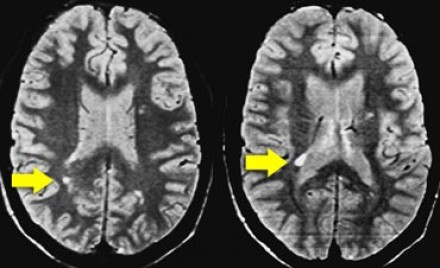
(б) МРТ, Т2-ВИ, более краниальный аксиальный срез: у того же пациента симметрично в структуре базальных ганглиев и обоих таламусов определяются очаги гиперинтенсивного сигнала.
3. МРТ при гипотензивном инфаркте головного мозга:
• Т1-ВИ:
о Острая стадия: гипоинтенсивный сигнал, отек извилин ± БГ
о Подострая стадия: участок гиперинтенсивного сигнала в структуре коры, распространяющийся по ходу извилин = псевдоламинарный некроз:
— Обычно при диффузной ГИЭ
• Т2-ВИ:
о Гиперинтенсивный сигнал от пораженный областей
о Компрессия цистерны/борозд при тяжелой степени поражения
• FLAIR:
о Тормбированные сосуды нередко имеют гиперинтенсивный сигнал
о Последовательность, чувствительная в выявлении инфаркта на более ранней стадии
• ДВИ:
о Ограничение диффузии (гиперинтенсивный на ДВИ, гипоинтенсивный на ИКД карте сигнал):
— Позволяет отличить цитотоксический характер отека от вазогенного
— Полезна для оценки последующей интраоперационной аноксии
о При диффузной ГИЭ может наблюдаться диффузное повышение сигнала:
— «Псевдонормальный» вид
• Постконтрастные Т1-ВИ:
о Контрастное усиление участков инфаркта мозговой ткани в подострой стадии:
— Часто наблюдается гиральный тип контрастного усиления
— ± базальные ганглии
• МР-ангиография:
о Стенозы крупных сосудов предрасполагают к инфарктам вещества мозга в зонах «водораздела», развивающимся после эпизода артериальной гипотензии
• МР-спектроскопия:
о ↑ пика лактата, ↓ пика NAA ± двойной пик лактата (среднее значение ТЕ)
4. Ангиография при гипотензивном инфаркте головного мозга:
• ЦСА может позволить выявить предрасполагающие факторы к развитию инфаркта в зоне «водораздела»:
о Выраженный стеноз экстракраниальных, магистральных интракраниальных артерий
5. Рекомендации по визуализации:
• Лучший инструмент визуализации:
о MPT + GRE, МР-ангиография, ДВИ
• Советы по протоколу исследования:
о МРТ + ДВИ, МР-ангиография (как шейные, так и внутричерепные отделы сосудов), ± перфузионная МРТ
о Бесконтрастная КТ, перфузионная КТ, КТ-ангиография, при недоступности МРТ
в) Дифференциальная диагностика:
1. Инфаркт головного мозга (острый множественноэмболический):
• Часто двусторонний, мультитенториальный
• Может также развиться в зонах «водораздела»
2. Атеросклероз («болезнь малых сосудов»):
• Диффузно расположенные мультифокальные очаги
• Специфичное поражение зон «водораздела» отсутствует
• Сливные очаги поражения вещества мозга, локализованные вокруг преддверий боковых желудочков:
о Часто наблюдаются при артериальной гипертензии
3. Синдром задней обратимой энцефалопатии (СЗОЭ):
• Обычно ограничение диффузии не наблюдается (вазогенный отек)
• Поражение коры/субкортикального белого вещества мозга в бассейне кровоснабжения ЗМА
• Реже может наблюдаться поражение зон водораздела, БГ
4. Васкулит:
• Часто субкортикальная
• Фрагментарное контрастное усиление коры, субкортикального БВ, БГ
5. Псевдоламинарный некроз (другие причины):
• Многочисленные другие причины:
о Синдром Рея, системная красная волчанка, центральный понтинный миелинолиз, иммуносупрессивная терапия
• Петехиальное кровоизлияние («геморрагическая трансформация») в участок подострого тромботического инфаркта
1. Общие характеристики гипотензивного инфаркта головного мозга:
• Этиология:
о Диффузное поражение головного мозга вследствие нарушения его перфузии или оксигенации крови
о Причины включают длительную выраженную артериальную гипотензию, глубокую асфиксию и отравление угарным газом
о Стенозы крупных сосудов предрасполагают к развитию инфарктов в «пограничной зоне» между бассейнами артериального кровоснабжения при нарушении гемодинамики:
— Развитие инфарктов глубокого БВ (вид по типу четок) хорошо коррелирует с клиническими проявлениями нарушения гемодинамики
— Ассоциированы со стенозом/окклюзией проксимальных отделов ВСА
о Локализация эмболических инфарктов также наблюдается в пограничных зонах, что, таким образом, усложняет дифференциальную диагностику на уровне клинической и рентгенологической картины:
— У пациентов с эмбологенными заболеваниями сердца инфаркты кортикальной пограничной зоны встречаются в 3,2% случаев:
По сравнению с встречаемостью 3,6% у пациентов с выраженным стенозом и обструкцией ВСА
— Направленная эмболизация может обусловливать развитие эмболических инфарктов пограничной зоны (формирование направленного кровотока в области бифуркаций происходит вследствие дисбаланса размеров сосудов вилл изиева круга)
• Инфаркт пограничной зоны → энцефаломаляция ± «улегирия»
2. Стадирование и классификация гипотензивного инфаркта головного мозга:
• Классификация лучевой картины:
о Инфаркты кортикальной пограничной зоны (двух- или односторонние)
о Инфаркты глубокого БВ (в бассейне кровоснабжения пенетрирующих артерий зон «водораздела»)
о Кортикальный псевдоламинарный некроз
о Преимущественное поражение глубоких ядер
3. Макроскопические и хирургические особенности:
• Головной мозг бледный, отечный; «смазанность» границы между серым и белым веществом
• Энцефаломаляция (хронический процесс)
4. Микроскопия:
• Через четыре часа: нейроны с эозинофильной цитоплазмой и пикнотическими ядрами
• 15-24 часа: вторжение нейтрофилов, ядра подвергнутых некрозу клеток по типу эозинофильных «призраков»
• 2-3 суток: фагоциты, доставленные кровью
• Первая неделя: реактивный астроцитоз, ↑ плотности капиллярной сети
• Конечный результат: заполненные жидкостью и выстланные астроцитами полости
• При псевдоламинарном некрозе поражаются 3-й, 5-й и 6-й слои коры
д) Клиническая картина гипотензивного инфаркта головного мозга:
1. Проявления:
• Наиболее частые признаки/симптомы:
о Измененное психическое состояние, кома
• Клинический профиль:
о Пациент, у которого имеется выраженный стеноз ВСА, наблюдается преходящая артериальная гипотензия с последующим развитием острого инфаркта головного мозга
о Реанимированный пациент с глубокой асфиксией или длительной системной артериальной гипотензией
2. Демография:
• Возраст:
о Любой возраст
• Пол:
о Половая предрасположенность отсутствует
• Эпидемиология:
о Гипотензивные инфаркты составляют 0,7-3,2% от всех инфарктов головного мозга
3. Течение и прогноз:
• Согласно экспериментальным данным, предполагается, что изолированная гипоксия переносится лучше, чем гипоксия, осложненная артериальной гипотензией
• Клинический исход обычно неблагоприятен; зависит от степени повреждения
• Ограничение диффузии в области глубоких ядер без вовлечения коры головного мозга соответствует более легкой степени повреждения, при котором может наблюдаться значительное восстановление неврологических функций
4. Лечение:
• Лечение основного заболевания:
о Коррекция артериальной гипотензии в кратчайшие сроки О Реваскуляризация стенозов магистральных сосудов
е) Диагностическая памятка:
1. Обратите внимание:
• Выполните МР-, КТ-ангиографию интра- и экстракраниальных сосудов, поскольку при гипотензивных инфарктах часто наблюдается нарушение проходимости проксимальных отделов крупных сосудов
2. Советы по интерпретации изображений:
• Внешний вид очагов по типу «четок» или «нити бусин» в области полуовального центра высоко специфичен для поражения головного мозга при нарушениях гемодинамики
ж) Список литературы:
Редактор: Искандер Милевски. Дата публикации: 21.3.2019