Гипоэхогенные пирамидки в почках что это
Узи почек: норма и расшифровка результатов
Ультразвуковое исследование почек в большинстве случаев является полноценным и достаточно информативным методом диагностики с целью определения заболевания и назначения адекватного лечения, а так же исключения патологии при скрининговых обследованиях.
Что показывает УЗИ почек?
При ультразвуковом исследовании почек УЗИ-аппарат позволяет определить следующие основные параметры:
Количество
В норме почки являются парным органом, но встречаются аномалии.
Возможно врожденное отсутствие почки – односторонняя аплазия (агенезия), либо утрата парности в результате хирургического удаления. Встречается врожденное удвоение почки, чаще одностороннее.
Аплазия левой почки
Удвоенная почка без признаков обструкции
Расположение
В норме почки расположены на разных уровнях относительно друг друга: правая (D) почка находится на уровне позвонков 12 грудного и 2 поясничного, левая (L) почка – на уровне позвонков 11 грудного и 1 поясничного.
На УЗИ можно выявить опущение почки (нефроптоз) или нетипичную локализацию органа (дистопия), вплоть до расположения в малом тазу.
В норме почка имеет бобовидную форму и ровный наружный контур с четкой визуализацией фиброзной капсулы в виде гиперэхогенной линии.
Размеры
Физиологической норме у взрослого человека соответствуют размеры почек:
Толщина слоя паренхимы – еще один очень важный параметр, в норме составляет 18-25 мм. Этот показатель зависит от возраста пациента: у пожилых людей он может уменьшаться до 11 мм в результате склеротических изменений. Паренхима является функциональной частью почки, в ней расположены структурно-функциональные единицы – нефроны. Увеличение показателя может быть признаком отека или воспаления почки, уменьшение свидетельствует о дистрофии органа.
У детей размеры почек зависят от возраста и роста ребенка. При росте до 80 см измеряются только два параметра – длина и ширина органа. У детей ростом 100 см и выше измеряется и толщина паренхимы.
В норме должна четко выявляться граница почечных пирамидок в паренхиматозном слое: эхогенность пирамидок ниже, чем паренхимы. При гидронефрозе дифференциация между ними отсутствует.
Увеличение размеров почки характерно для острого пиело- или гломерулонефрита, а так же если почка утратила парность и испытывает повышенную функциональную нагрузку.
Эхогенность паренхимы
Этот показатель определяет состояние почечной паренхимы, ее структуру. В норме она однородна.
Эхогенность – это степень интенсивности отражения звуковой волны от тканей: чем плотнее ткань, тем интенсивнее отражение и светлее изображение на мониторе. Ткани с низкой плотностью имеют слабую эхогенность и визуализируются темными участками. Жидкости и воздух анэхогенны.
К примеру, полостную кисту, содержащую жидкость, специалист описывает как анэхогенное образование. Гиперэхогенность характерна для склеротических процессов в почке (гломерулонефрит, диабетическая нефропатия, опухоли, амилоидоз).
Состояние полостной системы почек
Полостная система почек или чашечно-лоханочная система (ЧСЛ) выполняет функцию сбора мочи. На УЗИ могут диагностироваться следующие изменения:
Ультразвуковое изображение расширения полостных систем обеих почек у плода
В норме ЧЛС анэхогенна и не визуализируется. Камни размером 4-5 мм и более в УЗИ-заключении описываются как эхотень, гиперэхогенное включение, эхогенное образование. Наличие песка обозначается как микрокалькулез почек.
Состояние почечного кровотока
Для визуализации почечных кровеносных сосудов используют дуплексное сканирование (или допплерографию), при котором УЗИ-сканер выдает информацию в виде цветного изображения или спектрального графика. Методика является неинвазивной и безболезненной.
Исследование позволяет определить состояние сосудистой стенки, наличие внутрисосудистых обструкций и стенозов, определить скорость кровотока. В норме скорость может колебаться от 50 до 150 см/сек.
На цветовой схеме нормальными считаются темные тона. Яркий цвет фиксирует ускоренный кровоток и свидетельствует о наличии стеноза, основным признаком которого считается усиление кровотока в почечной артерии больше 200 см/сек.
Определяется индекс сопротивления кровотока или индекс резистентности, который напрямую зависит от возраста пациента: чем старше, тем выше скорость кровотока и выше индекс. В норме индекс сопротивления для почечной артерии – 0,7, для междолевых артерий – 0,34-0,74.
Кто проводит расшифровку результатов?
Расшифровку ультразвукового исследования почек должен проводить врач-уролог. К словесному заключению обычно прилагается фото УЗИ или сонограмма, где стрелками отмечается место выявленных патологических изменений.
При обнаружении опухолей или сосудистых изменений неплохо, если будет прилагаться видео УЗИ.
Какие заболевания выявляет УЗИ почек?
Ультразвуковая диагностика наиболее информативна относительно следующих почечных заболеваний и синдромов:
Если в заключении УЗИ почек значится «выраженный пневматоз кишечника», это означает неинформативность обследования по причине метеоризма и в этом случае УЗИ придется повторить после подготовки (употребление ветрогонных препаратов).
Видео:
УЗ анатомия почек
Порядок выполнения: ультразвуковое исследование почек
Подготовка к УЗИ почек
Определение стадии острого пиелонефрита для выбора лечебной тактики
В структуре заболеваний почек острый пиелонефрит (ОП) составляет около 14%. Гнойные формы развиваются у одной трети больных, нередко приводя к гибели почки (Пытель Ю.А., Золотарев И.И., 1985). При генерализации инфекции и развитии уросепсиса летальность достигает 80% ( Аляев Ю.Г. и соавт., 2008).
Таким образом, если раньше после 48-ми часов течения острого пиелонефрита предпринимались, как правило, открытые оперативные вмешательства, а на операционном столе выяснялось, что имела место лишь инфильтративная или даже серозная форма воспаления, то в настоящее время в арсенале уролога появились методы, диагностические возможности которых позволяют подходить избирательно к лечению разных стадий воспалительного процесса (Аляев Ю.Г. и соавт., 2008).
Уточнению роли различных высокоинформативных, современных инструментальных методов исследования (УЗИ с допплерографией, КТ с контрастированием, МРТ) в диагностике стадий ОП и изучению эффективности проводимого лечения в зависимости от клинической формы и стадии заболевания, посвящена данная работа.
Научная новизна
Практическая значимость
Установлено, что при выявлении серозной стадии ОП при помощи ультразвукового исследования в сочетании с допплерографией, проведение МСКТ или МРТ для уточнения диагноза необязательно. Выявлено, что УЗИ и УЗДГ не обладают достаточной информативностью для проведения дифференциальной диагностики между инфильтративной и гнойно-деструктивной стадиями острого пиелонефрита, в связи с чем больным с подозрением на формирование абсцесса почки настоятельно показаны МСКТ с контрастированием или МРТ. Доказано, что своевременное и адекватное дренирование мочевыводящих путей и правильно подобранная комплексная консервативная патогенетическая терапия в серозную и инфильтративную стадии ОП являются эффективным методом лечения.
Установлено, что при развитии острого пиелонефрита, осложненного абсцессом почки наиболее целесообразно применение чрескожной пункции и дренирования гнойника под ультразвуковым контролем и проведением комплексной консервативной патогенетической терапии. Данная тактика в современных условиях должна быть методом выбора. К открытому оперативному лечению необходимо прибегать при диффузных поражениях почки с формированием нескольких абсцессов, труднодостижимых для пункции с целью эвакуации гнойного содержимого или неэффективности пункционного дренирования.
Содержание работы
Большое значение в нашей работе уделено характеру острого пиелонефрита в плане его возникновения на фоне нарушенного или ненарушенного пассажа мочи по верхним мочевыводящим путям, так как этот фактор существенно влияет на алгоритм обследования и лечения. С учетом целей и задач нашего исследования 207 наблюдавшихся нами больных разделены на 3 группы. В 1-ю группу вошли 113 (54,6%) больных острым необструктивным пиелонефритом, во 2-ю – 30 (14,5%) больных острым обструктивным пиелонефритом и в 3-ю группу составили 64 больных (30,9%) острым пиелонефритом на фоне беременности от 18 до 36 недель.
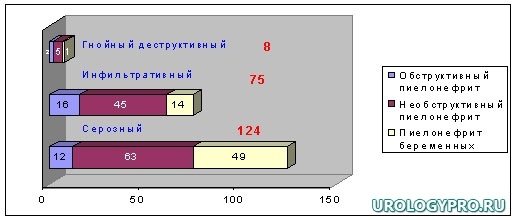
Распределение больных в зависимости от формы и стадии острого пиелонефрита представлено на диаграмме 1.
Диаграмма. 1. Распределение больных в зависимости от стадии острого пиелонефрита.
У 124-х больных (диаграмма 1) острый пиелонефрит нами диагностирован в серозную стадию, причем в 63 (50,8%) наблюдениях он имел необструктивный характер, в 12 (9,7%) – обструктивный и в 49-ти (39,5%) – возник на фоне беременности. У 75-ти больных острым инфильтративным пиелонефритом у 45-ти (60%) он имел необструктивный характер, в 16-ти (21,3%) – обструктивный и в 14-ти (18,7%) – развился на фоне беременности. Из 8-ми больных с тяжелыми гнойно-деструктивными формами заболевания, т.е. с наличием деструкции почечной ткани (абсцесс или карбункул), в 5-ти (62,5%) наблюдениях он носил необструктивный характер, в 2-х (25%) – обструктивный и в 1-ом (12,5%) – развился карбункул почки на фоне беременности.
Анализ клинико-лабораторных симптомов и данных экскреторных урограмм в большинстве наблюдений не позволил с достоверностью судить о клинической стадии болезни и с уверенностью выработать лечебную тактику, особенно когда решался вопрос о необходимости открытого оперативного лечения. Результаты экскреторной урографии мы всегда были вынуждены соотносить с клиническими проявлениями болезни и иными лучевыми методами обследования. Поэтому на начальном этапе нашего исследования мы пришли к выводу, что экскреторную урографию у больных ОП следует выполнять при отсутствии возможности применения КТ или МРТ. В дальнейшем при стадировании острого пиелонефрита мы старались сразу применять современные высокотехнологичные методы обследования, в основном УЗИ с допплерографией и МСКТ, которые позволяли дать оценку структурно-функциональному состоянию почечной паренхимы на принципиально ином, максимально приближенном к морфологическому, уровню диагностики.
Суммарные данные о количестве проведенных обследований у больных острым пиелонефритом в зависимости от характера нарушений уродинамики верхних мочевыводящих путей представлены в табл. 1.
Таблица 1. Распределение больных по видам проведенных исследований (n=207)
Всем 207 обследуемым больным острым пиелонефритом проведено УЗИ почек, 124 из них были в серозной стадии заболевания. Ультразвуковое исследование в В-режиме позволило выявить следующие признаки острого серозного пиелонефрита. Наиболее частым УЗ-признаком данной стадии являлся симптом «выделяющихся пирамидок», который установлен в 53 (42,7%) наблюдениях. Данный симптом обозначает повышение эхогенности почек за исключением области почечных пирамид, которые в результате выраженного отека, четко дифференцируются на остальном фоне. Остальные симптомы встречались несколько реже: утолщение почечной паренхимы преимущественно за счет медуллярного слоя, с незначительным снижением ее эхогенности в 42 (33,9%) и ограничение подвижности пораженной почки – в 34 (27,4%) наблюдениях. При этом следует отметить, что у 43 (37,9%) больных острым серозным пиелонефритом отмечено отсутствие каких-либо ультразвуковых признаков заболевания. Принимая во внимание клинико-лабораторные признаки болезни, мы считали, что неизмененные данные при эхографии почек являются признаком серозной стадии острого необструктивного пиелонефрита. УЗДГ-признаком острого серозного пиелонефрита в 62,1% наблюдений являлось усиление кровотока в проекции всех отделов сосудистой системы почки, так называемая «пылающая почка».
Острый инфильтративный пиелонефрит диагностирован у 75 больных. Выявляемость ультразвуковых признаков инфильтративной стадии острого пиелонефрита довольно высокая и колеблется от 66,7% до 86,7%. Наиболее специфичными УЗ-признаками данной стадии являются: нарушение кортикомедуллярной дифференцировки и появление зон пониженной эхогенности с нечеткими контурамизоны пониженной эхогенности в почке с четким контуром и нарушение корково-медуллярной дифференцировки. Суммарно УЗ-признаки острого инфильтративного пиелонефрита выявлены у 72 (96%) больных, отсутствовали у 3 (4%). Эходопплерографические признаки инфильтративной стадии ОП в виде практического отсутствия кровотока в зоне пониженной эхогенности с нечеткими контурами и усиления периферического сопротивления в огибающих сосудах выявлены у 34 (69,4%) из 49 обследованных больных.
Острый гнойно-деструктивный пиелонефрит с наличием деструкции почечной ткани (абсцесс или карбункул) установлен у 8 больных. Ультразвуковая картина при гнойной деструктивной стадии острого пиелонефрита чаще всего представленная гипоэхогенным очагом, имеющим округлую или овальную форму и четкий контур (абсцесс), выявлена в 7 (87,5%) наблюдениях. Иногда внутри данного очага определялись внутренние перегородки или дольки (карбункул) – 1(12,5%) наблюдение.
Допплерографической картиной гнойно-деструктивной стадии острого пиелонефрита мы считали аваскулярную зону внутри очага, которая свидетельствует о гнойном расплавлении ткани почки. Данный признак был выявлен у всех 8 (100%) больных в этой стадии.
Таким образом, в допплерографическом режиме (энергодопплерографии) на начальных этапах острого пиелонефрита (серозная стадия) у больных регистрируется усиление почечного кровотока. В дальнейшем могут выявляться зоны со сниженной перфузией, отмечается увеличение индекса резистентности по периферии, что связано с развитием вазоконстрикции при прогрессировании воспаления.
В серозной стадии острого пиелонефрита при МСКТ, как правило, мы определяли такие неспецифические признаки как увеличение размеров почки у 9 (34%) пациентов и толщины паренхимы у 12 (44%), нарушение кортико-медуллярной дифференцировки – у 12 (44%)пациентов.
При МСКТ с контрастированием в инфильтративную стадию острого пиелонефрита симптомы заболевания выявлялись наиболее часто, по сравнению с другими методами обследования (от 71,7 до 100%). При этом у всех 53 больных, которым произведена МСКТ, выявлялись зоны пониженной интенсивности накопления сигнала, чаще треугольной или клиновидной формы с нечеткими контурами. Как правило, эти изменения определялась в артериальную и паренхиматозную фазы. Мы связывали данные изменения со спазмом сосудов, обструкцией канальцев и интерстициальным отеком. Это предположение подтверждается тем, что вышеупомянутые области в результате антибактериальной терапии при повторном исследовании полностью исчезали и на их месте, в большинстве наблюдений, не образовывалась рубцовая ткань.
В целом КТ-признаки, характерные для инфильтративной стадии острого пиелонефрита нами выявлены у 75 больных: в 1-й группе – у 45 (60%), во 2-й – 16 (53,3%), в 3-й – у 14 (21,9%).
По данным МСКТ гнойно-деструктивная стадия острого пиелонефрита (абсцесс и карбункул), выявлена нами у 8 (100%) пациентов, благодаря обнаружению образования (зоны) с низкой (пониженной) интенсивностью сигнала округлой формы, не усиливающейся после введения контрастного вещества.
В инфильтративной стадии МРТ выполнена у 10 больных. При этом увеличение почки в размерах обнаружено у 7 (70 %) пациентов, утолщение почечной паренхимы – у 9 (90%). Основным критерием инфильтративной стадии острого пиелонефрита являлось появление в почечной паренхиме зон повышенной интенсивности МР-сигнала с нечеткими контурами на Т2 взвешенных и пониженной интенсивности на Т1 изображениях, выявленное у всех 10 (100%) пациентов.
Признаками абсцесса почки по данным МРТ считали негомогенные участки пониженной интенсивности с четким контуром на Т1-взвешенных изображениях и негомогенные участки с повышением интенсивности сигнала и четким контуром на Т2-взвешенных изображениях. При этом степень повышения интенсивности сигнала считали зависимым от содержания белка, жидкости и клеточного детрита в полости абсцесса. С помощью МРТ мы могли предполагать распространение гнойного процесса в паранефральное пространство.
Важным преимуществом МРТ является то, что этот метод нередко позволяет проводить дифференциальную диагностику между гнойным процессом в ткани почки и нагноением ее кист. Метод позволяет определить характер жидкости внутри кисты (серозная, геморрагическая, гнойная), что влияет на дальнейшую тактику лечения.
В целом МСКТ и МРТ при инфильтративной и гнойно-деструктивной стадиях острого пиелонефрита обладали наибольшей чувствительностью (100%) и специфичностью (100%).
На основании проведенного исследования нами выделены УЗ-, МР- и рентгеновские признаки острого воспаления почки на различных стадиях процесса. Основными УЗ-признаками являются снижение подвижности почки, увеличение почки в размерах, утолщение паренхимы, нарушение кортико-медуллярной дифференцировки. Обнаружение зон пониженной эхогенности с нечетким контуром свидетельствует об инфильтративных изменениях почечной паренхимы. Появление четкого ореола является более специфичным для абсцесса или карбункула почки. Основным допплерографическим критерием серозной стадии острого пиелонефрита мы считали усиление кровотока в проекции всех отделов сосудистой системы почки. При инфильтративных изменениях определяются гипоэхогенные очаги с резким обеднением кровотока. Отсутствие кровотока в четко очерченном участке паренхимы с резко сниженной эхогенностью свидетельствовует в пользу абсцесса или карбункула почки.
КТ-признаками острого пиелонефрита являются увеличение почки с утолщением ее паренхимы, нарушение кортикомедуллярной дифференцировки. Появление зон пониженной интенсивности накопления сигнала с нечетки контуром, преимущественно треугольной формы, свидетельствует об инфильтративной стадии процесса. Наличие зон пониженной интенсивности накопления сигнала округлой формы с четкими контурами указывают на гнойно-деструктивный процесс.
Основными МР-признаками острого пиелонефрита являются: увеличение почки (больше 12 см в продольном сечении), утолщение паренхимы (больше 2 см в среднем сегменте почки), нарушение кортико-медуллярной дифференцировки. Появление в почечной паренхиме зон повышенной интенсивности МР-сигнала с нечеткими контурами на Т-2 взвешенных и пониженной интенсивности на Т-1 взвешенных изображениях свидетельствует об инфильтративных изменениях в почечной паренхиме. При выявлении в почечной паренхиме зон повышенной интенсивности МР-сигнала с четкими контурами на Т-2 взвешенных и пониженной интенсивности на Т-1 взвешенных изображениях можно утверждать о формировании гнойно-деструктивных очагов.
Таким образом, современные методы лучевой диагностики (УЗ-допплерография, МСКТ, МРТ) позволяют дифференцировать интерстициальный отек, преобладающий на этапе серозного воспаления от диффузных и локальных инфильтративных изменений, а последние от гнойной деструкции почечной паренхимы. При этом на начальном этапе обследования всем больным выполняется УЗИ, в том числе с допплерографией. Комплексное УЗИ позволяет практически со 100% точностью диагностировать серозную и гнойно-деструктивную стадии острого пиелонефрита. Поэтому при серозной стадии заболевания обследование больных на этом этапе завершается и на основании клинико-лабораторных данных и результатов УЗИ в сочетании с допплерографией назначается соответствующая терапия. Одновременно за больным в обязательном порядке ведется динамическое наблюдение, которое может внести коррективы в дальнейшее ведение его. При выявлении инфильтративной стадии острого пиелонефрита, поскольку речь идет о дифференциальном диагнозе с гнойно-деструктивной стадией заболевания, целесообразно подтвердить диагноз с помощью МСКТ или у беременных с помощью МРТ, как более точных диагностических методик. При выявлении гнойно-деструктивной стадии ОП комплексным УЗИ обследованием диагноз, как правило, сомнений не вызывает. Однако поскольку в этой ситуации вопрос однозначно решается о том или ином оперативном методе лечения перед его выполнением в этих наблюдениях также целесообразно подтвердить диагноз с помощью МКСТ или МРТ.
Необходимо также отметить, что для уточнения диагноза (определения инфильтративной или гнойно-деструктивной стадий острого пиелонефрита) у большинства больных методом выбора, при наличии возможности выполнения, является МСКТ. Исключение составляют беременные с острым пиелонефритом, у которых методом выбора в дифференциальной диагностике этих стадий острого пиелонефрита является магнитно-резонансная томография.
В качестве антибактериальной терапии в серозной стадии острого необструктивного пиелонефрита мы использовали у 57 (90%) больных цефалоспорины 3 поколения, а защищенные аминопенициллины назначалсь лишь 6 (10%) пациентам. При серозной стадии острого необструктивного пиелонефрита всем 12 больным назначали только цефалоспорины 3 поколения.
При гестационном пиелонефрите в серозной стадии всем пациенткам мы дренировали мочевыводящие пути. При отсутствии дилатации чашечно-лоханочной системы мы ограничивались дренированием мочевого пузыря уретральным катетером на фоне антибактериальной и инфузионной терапии. При наличии дилатации ЧЛС всем пациенткам мы установили антирефлюксные мочеточниковые катетеры-стенты с дренированием мочевого пузыря уретральным катетером до нормализации температуры тела. В качестве этиотропной терапии в этой группе больных мы использовали у 39 (80%) больных цефалоспорины 3 поколения, у 10 (80%) защищенные аминопенициллины.
При лечении острого необструктивного пиелонефрита в инфильтративной стадии с целью антибактериальной терапии у 39 (87%) больных использовались препараты из группы карбапенемов, а у 6 (13%) цефалоспорины 3 поколения на фоне дренирования нижних мочевыводящих путей.
При остром обструктивном пиелонефрите в инфильтративной стадии после восстановления оттока мочи из почки из-за тяжести состояния больных нами 14 (87,6 %) больным антибактериальная терапия проводилась карбапенемами и 2 (12,5%) – цефалоспоринами 3 поколения
В лечении острого пиелонефрита беременных в инфильтративной стадии заболевания во всех 100% наблюдений мы использовали цефалоспорины 3 поколения.
В качестве антибактериальной терапии при гнойно-деструктивной стадии острого пиелонефрита после оперативного лечения мы использовали цефалоспорины 3 поколения у 2 (25%) и карбапенемы по тяжести состояния у 6 (75%).
Основным способом дренирования мочевых путей у подавляющего большинства больных острым серозным необструктивным пиелонефритом являлась установка уретрального катетера в мочевой пузырь, с целью исключения пузырно-мочеточникового рефлюкса как патогенетического фактора развития заболевания. У больных с пиелонефритом беременных этот способ дренирования мочевыводящих путей применен в 18% наблюдений.
Преимущественным видом дренирования мочевыводящих путей при серозной стадии острого пиелонефрита с обструктивным характером заболевания и у пациенток с острым пиелонефритом на фоне беременности являлась установка мочеточникового катетера-стента. В 3 наблюдениях острого обструктивного серозного пиелонефрита при технической невозможности установки мочеточникового катетера-стента дренирование почки осуществлено путем чрескожной пункционной нефростомии. Примененные нами методы дренирования мочевых путей при серозной стадии острого пиелонефрита приведены в табл. 2.
Таблица 2. Методы дренирования мочевыводящих путей больных острым пиелонефритом в серозной стадии (n=124)
Визуализация объемных образований почек
УЗИ аппарат HS40
Лидер продаж в высоком классе. Монитор 21,5″ высокой четкости, расширенный кардио пакет (Strain+, Stress Echo), экспертные возможности для 3D УЗИ в акушерско-гинекологической практике (STIC, Crystal Vue, 5D Follicle), датчики высокой плотности.
Введение
Пациенты, имеющие объемные образования почек, встречаются нередко. Небольшое объемное образование менее 30 мм может быть обусловлено:
Поликистозное поражение почек может быть вызвано:
Основные положения
Стадии почечно-клеточной карциномы (классификация Robson):
Методы визуализации
Экскреторная урография
Объемное образование с искажением чашечно-лоханочной системы, но не сообщающееся с чашечно-лоханочной системой может сочетаться с конкрементами мочеточника при поликистозной болезни. Аденома может иметь очаги кальцификации. При почечно-клеточной карциноме может наблюдаться центральное объемное образование мягких тканей с центральным аморфным кальцинозом, который также может иметь сферическую форму. Кроме того, можно обнаружить лизирующие костные метастазы. При ангиолипоме возникает объемный дефект с рентгенопрозрачным компонентом. Карцинома почечной лоханки проявляется дефектами наполнения, ампутацией чашечки или отключенной почкой. Плотность изображения контрастированной почки непосредственно связана с уровнем контрастного вещества в плазме.
Ультразвуковое исследование
Выделяют следующие виды объемных образований почек:
А. Поликистозная болезнь почек.
Б. Поликистозная диспластическая болезнь.
Множественные кисты различного размера, не имеющие нормальной почечной паренхимы, встречаются чаще всего в виде объемного образования, которое обнаруживается при пальпации живота у новорожденных. Двустороннее поражение несовместимо с жизнью.
Поликистоз мозгового вещества почек:
В геморрагических сложных кистах могут наблюдаться ретракция сгустка и внутренние поверхности с зоной перехода жидкость/детрит. Ангиомиолипома высокоэхогенна, аденомы гиперэхогенны, тогда как лимфомы гипоэхогенны. Карцинома из переходных клеток проявляется объемным образованием в почечной лоханке с эхосигналами низкого уровня, расширением центральной борозды и гипоэхогенной центральной областью. Почечно-клеточная карцинома визуализируется как плотная паренхиматозная масса, часто с участками кровотечения и некроза. Может присутствовать неравномерный кальциноз опухоли, а также кистозные и комбинированные участки. Это заболевание проявляется как эхогенное объемное образование с гипоэхогенными областями. Эхогенность не связана с наличием кровеносных сосудов. Может наблюдаться смещение мочевыводящей системы и облитерация почечных синусов и околопочечной жировой прослойки.
Компьютерная томография
Ядерный магнитный резонанс
При ядерном магнитном резонансе (ЯМР) для обнаружения больших опухолей используются венечные и сагиттальные срезы. Исследование находится на уровне КТ по возможностям обнаружения и характеристики маленьких объемных образований почек.
Радионуклидные методы
DMSA и глюкогептонат накапливаются в функционирующих клетках канальцев и дают превосходное изображение при сцинтиграфии почек. MAG3, DTPA и гиппуран используются для ренографии и инвазивной нефрографии.
Ангиография
Ангиография дает вариабельные результаты при почечно-клеточных карциномах.
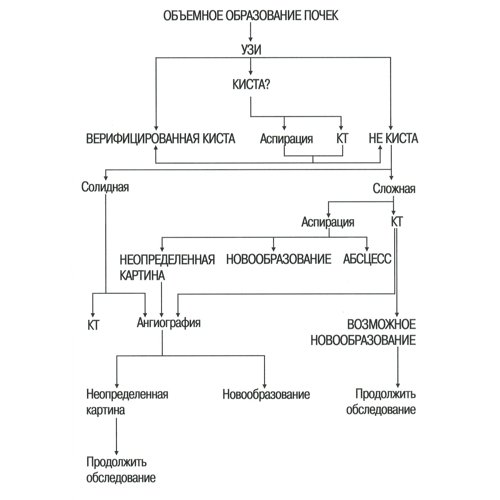
Алгоритм применения лучевых методов диагностики
Схема применения лучевых методов визуализации для диагностики объемных образований почек.
Ультразвуковая картина объемного образования сложной структуры в верхнем полюсе почки.
| Параметры | Норма | Гидронефроз | Киста почки | Почечно-клеточная карцинома |
|---|---|---|---|---|
| Форма/размер | Овоидной формы | Увеличена | Деформирована | Деформирована |
| Контур | Ровный | Ровный | Ровный | Неровный |
| Отношение к центральным эхосигналам | Центральные овоидные эхосигналы | Не связана с внутренней эхопрозрачной зоной | Смещена | Смещена |
| Обьемное образование | — | Обьемное образование (содержащее хаотичные эхосигналы с неясной границей) | Обьемное образование (эхопрозрачное с ровными стенками) | — (есть в тяжелых случаях) |
Лимфома проявляется множественными очагами и обычно сочетается с лимфаденопатией. Ангиомиолипома состоит из кровеносных сосудов, жира и гладкомышечной ткани в различном соотношении.
Признаки злокачественного развития:
УЗИ аппарат HS40
Лидер продаж в высоком классе. Монитор 21,5″ высокой четкости, расширенный кардио пакет (Strain+, Stress Echo), экспертные возможности для 3D УЗИ в акушерско-гинекологической практике (STIC, Crystal Vue, 5D Follicle), датчики высокой плотности.