Гипоплазия и дисплазия в чем разница
Дисплазия тазобедренного сустава у взрослых и детей: причины, диагностика, лечение, последствия
Дисплазия тазобедренного сустава — врожденное заболевание, которое без грамотного лечения с высокой вероятностью приводит к вывиху или подвывиху головки бедренной кости. Дисплазия представляет собой недоразвитие соединительной ткани, участвующей в его формировании, в том числе и связочного аппарата. Степень недоразвития сильно варьируется: от незначительной гипермобильности до грубых нарушений подвижности.
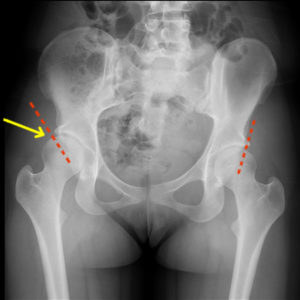
Дисплазия ТБС взрослого человека на рентгене
Что такое дисплазия тазобедренного сустава
Это понятие включает достаточно широкий диапазон патологических изменений ТБС:
Дисплазия сопровождается выраженными нарушениями биомеханики движений бедра, что приводит к перегрузке суставного хряща и раннему развитию остеоартроза у молодых людей. Поэтому очень важно выявить дисплазию ТБС у ребенка как можно раньше, так как без лечения она приводит к инвалидизации. Родители могут заподозрить это заболевание по асимметрии кожных складок на бедрах, укорочению ноги и ограничению подвижности бедра при отведении ноги в сторону.
Во всем мире дисплазия относится к широко распространенным врожденным заболеваниям — средняя частота встречаемости колеблется от 2 до 4%. Значительно больше болезни подвержен женский пол — до 80% всех пациентов это девочки. Также отмечается выраженная расово-этнические зависимость. У скандинавских народов частота встречаемости достигает 4%, у европейцев 1-2%, у южных китайцев, негров и индейцев Южной Америки почти не встречается, а больше всего подвержены этой патологии индейцы Северной Америки.
Видео биомеханики дисплазии
Почему возникает дисплазия ТБС: причины и механизмы развития
К возникновению дисплазии тазобедренного сустава приводит целый комплекс причин. При определенных обстоятельствах вероятность ее возникновения возрастает в несколько раз. Предрасполагающие факторы:
Существует несколько теорий возникновения дисплазии ТБС. В рамках гормональной теории предполагается, что одним из ключевых факторов развития патологии является дисбаланс между эстрогенами и прогестероном. В эксперименте на крысах (https://link.springer.com/article/10.1007/BF00266341) было показано, что повышенное содержание эстрогенов препятствует развитию дисплазии, в то время как повышение концентрации прогестерона способствует ее формированию.
В рамках механической теории большое значение придается механическим факторам, действующим на плод в период его интенсивного роста. Так, большой размер плода и тазовое его предлежание сопровождаются более интенсивным воздействием деформирующих сил на тазобедренный сустав. Что в конечном счете и приводит к его нестабильности, вывиху или подвывиху.
Это интересно! У народов, традиции которых предусматривают тугое пеленание детей, дисплазия тазобедренного сустава встречается чаще (https://www.sciencedirect.com/science/article/abs/pii/S0031395514001461?via%3Dihub).
Механизм развития дисплазии ТБС непосредственно связан с его анатомо-физиологическими особенностями у детей. У детей вертлужная впадина более плоска, она расположена почти вертикально (у взрослых — наклонно), связочный аппарат более эластичен. Удержание головки бедренной кости в вертлужной впадине осуществляется за счет круглой связки, суставной губы и связочного аппарата.
В зависимости от того, какой из элементов ТБС преимущественно поражается, выделяют следующие формы дисплазии:
Нарушения развития одного из вышеупомянутых элементов ТБС приводят к тому, что головка бедренной кости не может удержаться в вертлужной впадине — она смещается кнаружи и вверх. При частичном выходе суставной поверхности головки за пределы впадины развивается подвывих головки. При прогрессировании процесса суставные поверхности впадины и головки утрачивают контакт, при этому суставная губа подворачивается внутрь сустава — так развивается истинный вывих бедра.
Как проявляется дисплазия тазобедренного сустава — симптомы и признаки
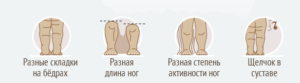
Родители грудного ребенка в состоянии сами заподозрить наличие у него дисплазии ТБС. Типичные признаки:
Асимметрия кожных складок может отсутствовать при двустороннем поражении.
Диагностика дисплазии у детей
Заподозрить дисплазию ТБС у новорожденного ребенка можно еще в период нахождения в роддоме. При подозрении на патологию врачи обязательно рекомендуют в течение 3-х недель после выписки обратиться к детскому ортопеду. Дети с сомнительным диагнозом и при наличии большого количества факторов риска осматриваются специалистом каждые 3 месяца.
Диагностика дисплазии ТБС у детей включает:
Окончательный диагноз выставляется только при наличии клинических признаков в сумме с инструментально выявленными патологическими изменениями в суставах.
Последствия дисплазии тазобедренного сустава
Незначительные изменения в суставах, обусловленные дисплазией, в молодом возрасте могут длительное время ничем не проявляться. Но с возрастом увеличивается риск вероятности развития диспластического коксартроза. При этом, чем более выражены патологические изменения, тем в более раннем возрасте формируется коксартроз. У некоторых пациентов он развивается уже в возрасте 25-27 лет. Обычно первые симптомы коксартроза проявляются при уменьшении двигательной активности, у женщин очень часто он манифестирует во время беременности.
Типичные признаки диспластического коксартроза — внезапное начало и стремительное прогрессирование. Сначала появляются неприятные ощущения при движении, затем боли и ограничение подвижности сустава. По мере прогрессирования болезни происходит формирование порочной установки бедра — нога в тазобедренном суставе развернута кнаружи и несколько согнута.
При тяжелой дисплазии, проявляющейся истинным вывихом бедра, и несвоевременном его вправлении возможно формирование неполноценного ложного сустава. В современном мире это осложнение практически не встречается ввиду хорошей диагностики.
Методы лечения
Множество исследований (вот лишь один обзор — https://insights.ovid.com/pubmed?pmid=12089497 ) показало, что в 96% случаев патологические изменения, выявленные в ТБС у новорожденных детей с помощью УЗИ, спонтанно исчезают в течение 6 недель. Лечению должны подвергаться только те дети, у кого патологические симптомы сохраняются более 1,5 месяцев. Лечение в этом случае должно начинаться как можно раньше.
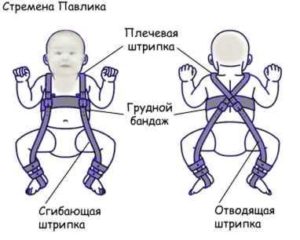
У детей используется преимущественно консервативное лечение, заключающееся в использовании различных конструкций, удерживающих бедро в определенном положении. У детей младшего возраста применяют мягкие эластичные конструкции, например, ортопедический бандаж “стремена Павлика” (Pavlik harness). Ношение бандажа обязательно дополняется ЛФК со специально разработанными комплексами упражнений и массажем ягодичных мышц.
В тяжелом случае дисплазии при истинном вывихе бедра выполняется одномоментное вправление головки с последующим наложением гипсовой повязки. Гипсование применяется у детей в возрасте от 2 до 6 лет. В крайнем случае у детей до 8 лет прибегают к скелетному вытяжению. Продолжительность гипсовой иммобилизации может составлять несколько месяцев.
У детей старшей возрастной группы при неэффективности консервативной терапии проводят корригирующие операции. Известно несколько их разновидностей:
Прогноз при дисплазии тазобедренного сустава очень хороший. При раннем начале лечения полного восстановления функции сустава удается добиться в большинстве случаев. Без лечения же эта патология приводит к коксартрозу, требующему в дальнейшем эндопротезирования суставов.
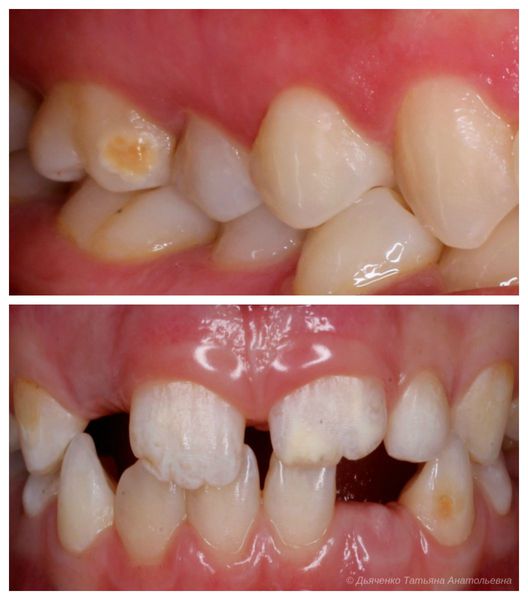
Что такое гипоплазия зубов? Причины возникновения, диагностику и методы лечения разберем в статье доктора Дьяченко Татьяны Анатольевны, детского стоматолога со стажем в 9 лет.
Определение болезни. Причины заболевания
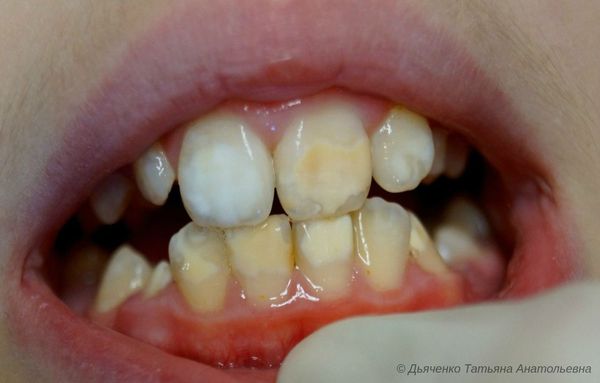
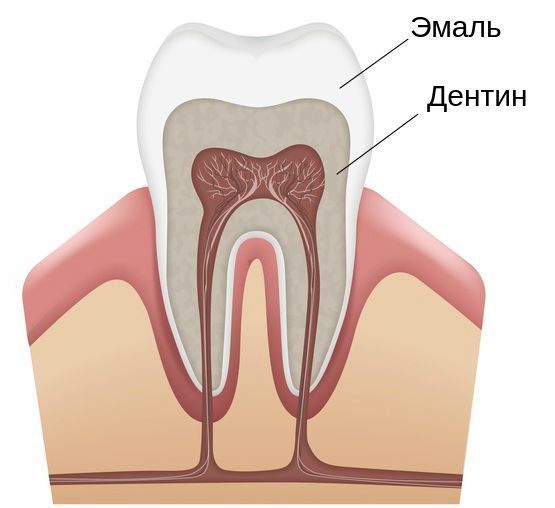
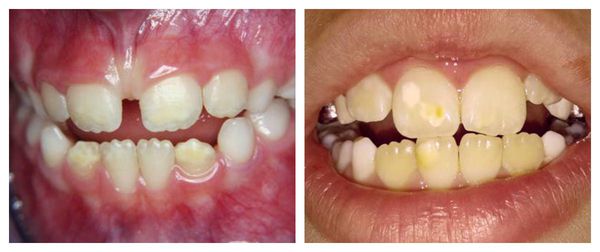
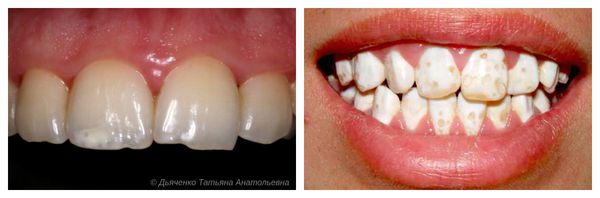
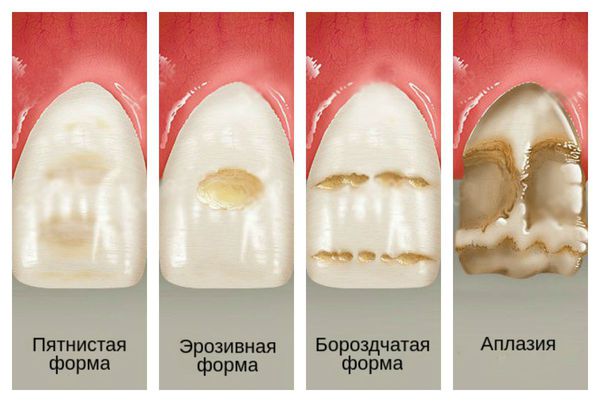
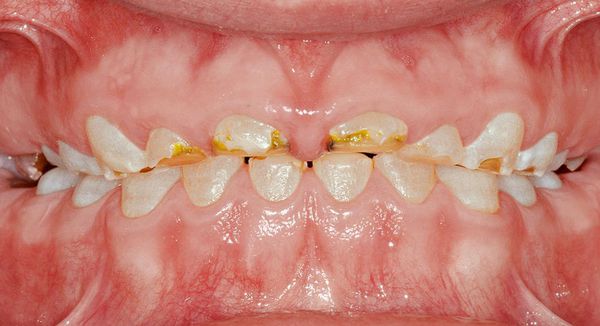
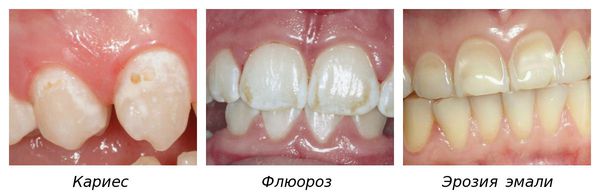
Сопровождается гипоплазия неоднородным цветом эмали, её истончением и изменением рельефа — углублениями различной формы и величины (от точек до бороздок и ямок). При прорезывании зубы сразу отличаются: на их поверхности присутствуют белые, жёлтые или коричневые пятна.
Статистика
Причины и факторы риска
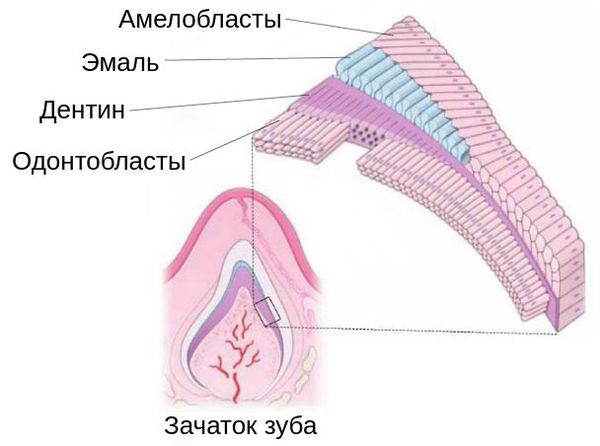
Развитие гипоплазии связывают с нарушениями обмена веществ в момент формирования зачатков зубов. Этому способствуют внешние и внутренние негативные факторы, которые воздействуют на организм будущей мамы или её уже родившегося ребёнка.
К внутриутробным факторам относятся:
Внутренние факторы, связанные с заболеваниями ребёнка:
Если патологические факторы воздействовали на плод — развивается гипоплазия молочных зубов. Если это произошло в раннем детстве — страдают уже зачатки постоянных зубов.
Симптомы гипоплазии зубов
То, как проявит себя гипоплазия, зависит от тяжести причинного фактора:
Чаще пациента с гипоплазией беспокоит неэстетичный вид зубов, особенно когда поражается передняя группа. Это может привести к комплексу неполноценности и психоэмоциональным травмам. Дети перестают улыбаться, прикрывают зубы руками при разговоре, чувствуют себя некомфортно в обществе.
Иногда болезнь сочетается с гипоплазией челюстей. Клинически данное состояние проявляется в виде искривлённого подбородка с асимметрией лица. У больного образуется неправильный прикус.
Проявление таких гипопластических дефектов напрямую связано с возрастом ребёнка, в котором он перенёс болезнь или столкнулся с другой причиной гипоплазии.
Патогенез гипоплазии зубов
Образование эмали — процесс, от которого зависит красота и здоровье зуба. Он начинается на этапе формирования зачатка, т. е. до прорезывания. В нём участвует множество клеток. Одни из них — амелобласты. Это клетки, которые строят эмаль из эмалевых призм, как стену из кирпичиков.
Исходя из особенностей процесса образования зачатка и минерализации эмали, выделяют две гипотезы патогенеза болезни:
Классификация и стадии развития гипоплазии зубов
В зависимости от поражённой группы зубов выделяют две формы гипоплазии:
По количеству поражённых зубов заболевание бывает двух форм:
По клинической картине выделяют пять форм гипоплазии:
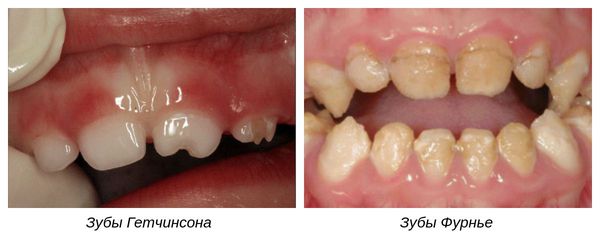
Отдельно рассматривают формы системной гипоплазии, которые затрагивают дентин:
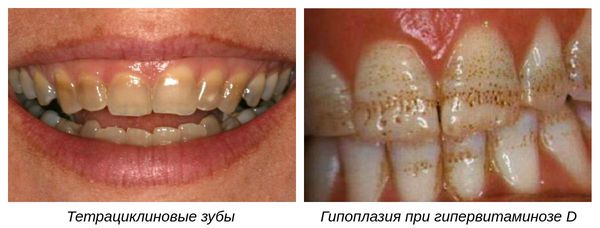
Гипоплазия как результат медикаментозных поражений:
Осложнения гипоплазии зубов
Структура гипоплазированного зуба отличается тонкими, неполноценными тканями. Он слабее и беззащитнее перед микробами по сравнению со здоровыми зубами. Поэтому пациенты с гипоплазией предрасположены к развитию кариеса и его осложнений, особенно при некачественной гигиене полости рта.
При системной гипоплазии, особенно на буграх и режущих поверхностях, зубы быстро и сильно стираются. В результате снижается высота прикуса.
Диагностика гипоплазии зубов
Для постановки диагноза доктор опрашивает пациента, проводит общий осмотр и осмотр полости рта.
Лечение гипоплазии зубов
Характер и вид лечения зависят от степени гипоплазии.
При единичных белых пятнах на 1-2 зубах и отсутствии эстетических жалоб лечебные мероприятия не проводятся. Как правило, в этом случае поражены жевательные зубы.
Когда гипоплазия расположена на центральных зубах, дефекты эмали видны при разговоре и улыбке, вызывают у пациента психологический дискомфорт. В таком случае даже слабовыраженные формы гипоплазии требуют лечения, например с помощью пломбирования поражённых зубов композитным материалом.
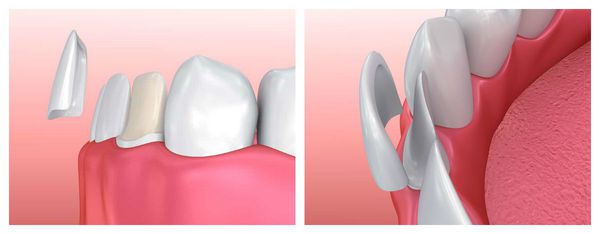
При выраженных пороках развития требуется помощь стоматолога-ортопеда. Доктор восстановит форму и функцию зуба с помощью вкладки, винира, люменира или коронки.
В качестве лечебно-профилактических процедур рекомендуется пройти интенсивные курсы реминерализирующей терапии, особенно при пятнистой форме гипоплазии. Реминерализация снижает повышенную чувствительность, укрепляет ткани зубов, делает их более устойчивыми к кариесу.
Реминерализация включает в себя:
Иногда длительная реминерализация помогает уменьшить размеры пятен. Но полностью устранить дефекты не получится, так как эмаль зуба не способна самовосстанавливаться.
В завершении лечения стоматолог обучает пациента правильной гигиене полости рта, чтобы предотвратить развитие осложнений гипоплазии.
Прогноз. Профилактика
Гипоплазия и дисплазия в чем разница

Не все клеточные изменения, которые возникают в области шейки матки и влагалища, являются злокачественными. Иногда речь идет о дисплазиях, клеточных изменениях в слизистой оболочке маточного зева. Подобные предраковые изменения ограничиваются поверхностным слоем ткани, они еще не проникли в более глубоко расположенную соединительную ткань, и на момент диагностирования не представляют опасности. Может ли из такой предраковой стадии развиться рак, как и где лучше проводить лечение подобных изменений, расскажет доктор Зебастиан Хенш, главный врач Клиники гинекологии, маммологии и сенологии городской Клиники Золинген.
Как можно распознать дисплазии?
Как правило, дисплазии обнаруживаются в рамках профилактического гинекологического обследования. В ходе обследования берется мазок из шейки матки (так называемый мазок Папаниколау, цитологический мазок), который может показать наличие клеточных изменений. Результаты исследования цитологического мазка разделаются на классы. Результат 1-го или 2-го класса является нормальным и требует лишь дальнейшего регулярного участия в программе профилактики. Всем женщинам, результат цитологического исследования которых показал один из других классов, например, класс 3, 3D, 4a, 4б или 5, необходимо пройти компетентное обследование в рамках так называемого врачебного приема по вопросам дисплазии. Как правило, сюда входят дополнительные исследования. В большинстве случаев проводится биопсия и берутся пробы из шейки матки, которые исследуются на наличие дисплазий, а также проводится тест на ВПЧ.
Какие степени дисплазии существуют?
В зависимости от степени выраженности дисплазии разделяются на дисплазии легкой, средней и тяжелой степени. Пробы биопсии, взятые в рамках приема по вопросам лечения дисплазии, направляются патологу для исследования их под микроскопом (гистологического исследования). Результат этого гистологического исследования классифицируется по классификации CIN (от CIN I до CIN III). Аббревиатура CIN обозначает цервикальную внутриэпителиальную неоплазию (CIN, англ.: cervical intraepithelial neoplasia). В области срамных губ обозначение звучит как VIN (вульварная интраэпителиальная неоплазия).
Каким образом проходит лечение дисплазий и когда возникает необходимость в проведении лечения?
Обнаружение предраковых изменений и их тщательный контроль и лечение являются очень важными, так как это может предотвратить развитие рака в будущем. Легкие дисплазии (CIN I) и умеренные дисплазии (CIN II) часто излечиваются сами по себе. Изменения, соответствующие CIN I, в 50-70% случаев регрессируют самопроизвольно.
Мы рекомендуем проводить цитологическое исследование (Пап-тест или тест Папаниколау), а также кольпоскопические контрольные обследования (кольпоскопию) при изменениях легкой и умеренной степени выраженности каждые 3 месяца, так как это поможет избежать хирургического вмешательства. Если изменения сохраняются на протяжении более длительного времени или же переходят в стадию CIN III, необходимо проведение иссечения (удаления). Если же результат исследования сразу показал наличие стадии CIN III, то есть тяжелой дисплазии (также обозначается как «карцинома in situ»), то, как правило, необходимо незамедлительное иссечение (так называемая конизация).
Может ли из дисплазии развиться рак?
При рассмотрении процесса возникновения рака шейки матки, ученые исходят из модели прогрессирования. Это означает, что он развивается из предраковых состояний в течение периода времени до 10 лет. То есть имеется достаточно времени, чтобы без спешки, но компетентно и профессионально диагностировать изменения. Если по результатам обследования обнаруживается стадия CIN III, то дисплазию необходимо удалить хирургическим методом, так как в 20-30% случаев из нее может развиться раковое заболевание. В большинстве случаев вмешательство может проводиться в амбулаторных условиях. Более легкие степени предраковых изменений часто излечиваются сами по себе, так что зачастую в этих случаях нет необходимости непосредственно оперативного вмешательства.
Какие возможности диагностики существуют?
В Германии каждая женщина, достигшая возраста 20 лет, имеет право на ежегодное гинекологическое обследование в рамках ранней диагностики рака. Наряду с другими исследованиями сюда входит так называемый Пап-тест (тест Папаниколау). При этом при помощи ватной палочки или маленькой щеточки берется мазок клеток из слизистой оболочки маточного зева и шейки матки (отсюда и название «цитологический мазок») и исследуется под микроскопом. Оценка клеток (цитологическое исследование) дает информацию о том, имеются ли болезненные изменения клеток и насколько выражены эти изменения. В зависимости от степени изменения клеток проводится классификация (от класса 1 до класса 5).
Проведение Пап-теста является безболезненным, несложным и очень эффективным. Около 80% всех предраковых стадий возможно распознать на раннем этапе путем обнаружения патологических изменений клеток. Часто в рамках приема по вопросам дисплазии в дополнение к цитологическому исследованию проводится также тест на ВПЧ. Вирус папилломы человека (ВПЧ) и является причиной возникновения дисплазий.
Что происходит, если исследование показало патологический результат?
В случае обнаружения патологических особенностей в рамках приема по вопросам дисплазии проводится кольпоскопическое исследование. В этом случае речь идет об эндоскопическом исследовании влагалища (при помощи зеркала), при котором шейка матки и слизистые оболочки исследуются при помощи лупы (с увеличением). Обследование проводится на гинекологическом кресле и обычно является безболезненным. После наведения гинекологического (влагалищного) зеркала на шейку матки на нее, как правило, наносится разведенный уксусный раствор или йод, чтобы лучше рассмотреть возможные изменения. Из подозрительных участков берутся пробы биопсии, которые затем пересылаются врачу-патологу для проведения гистологического исследования.
Как определить дисплазию тазобедренного сустава у ребенка?
Содержание публикации:
Многие родители приходят обследовать ребенка, слышат диагноз и ничего не понимают, но тут же начинают переживать. С одной стороны, это нормально, все-таки человек, который не связан с медициной, не должен углубляться в тему. А с другой, врачам необходимо поучиться на пальцах объяснять, какая патология у ребенка и что с этим делать.
Например, диагноз «дисплазия тазобедренного сустава», с которым рождается до 25% новорожденных малышей, явно поставит в ступор любого взрослого. Сегодня хочу уделить внимание этой патологии, рассказать о ней подробнее и уверить всех родителей, что это лечится. Безусловно, если вовремя обнаружить и назначить правильное лечение.
Нарушение формируется еще внутриутробно, но на УЗИ этого не видно. Важно заметить это уже при рождении.
Что влияет на появление такой патологии у детей?
Причин несколько, воздействие могут оказать как внутренние, так и внешние факторы.
Опять же, не забываем брать в расчет генетическую предрасположенность, рождение ребенка раньше срока и с недостаточной массой тела, заболевания эндокринной системы у беременной.
3 формы врожденной дисплазии тазобедренного сустава
Кроме этого, дисплазия может иметь как легкое, так и тяжелое течение. Поэтому формы еще подразделяются на степени:
Какие симптомы указывают на то, что у ребенка, скорее всего, дисплазия тазобедренного сустава? Как определить?
Еще в роддоме неонатолог или педиатр осматривают ребенка. И если есть видимые изменения, могут назначить дополнительные обследования для постановки диагноза. Никто не исключает такую ситуацию, что сразу очевидных признаков, указывающих на патологию, не было, они появились спустя несколько месяцев.
Поэтому важно посещать специалиста несколько раз в год, чтобы не упустить следующие симптомы:


Чтобы это определить, положите ребенка на спину, выпрямите его ноги, а затем согните в коленях (они должны быть на одном уровне). 1 колено выше или ниже другого? Скорее всего, суставы у малыша расположены на разной высоте.

Определить это можно, если вы положите ребенка на спину, согнете его ноги в коленях и разведете в стороны. Дети до 1 года обладают хорошей гибкостью, даже без применения силы вы сможете развести бедра до такого уровня, что они попросту «лягут». У малыша однозначно дисплазия тазобедренного сустава, если при разведении бедер вы услышали щелчок или амплитуда бедер отличается от другого.
Есть еще несколько вариантов, которые помогут определить дисплазию тазобедренного сустава у ребенка. К ним относятся:
Как лечить?
Чтобы исключить патологию, запишитесь на УЗИ тазобедренных суставов у детей, которое в «ИдеалМед» проводят малышам с первых дней жизни. С помощью диагностики можно оценить суставную поверхность, внутрисуставные и окружающие сухожилия, мышцы и др.
Если же врач поставил диагноз спустя 2-4 недели жизни ребенка, в таком случае можно использовать специальные терапевтические штаны с распорками. Возможно, могут понадобиться дополнительные упражнения для расслабления мышц, физиотерапия.
Ортезы же используют в тех случаях, если наблюдается вывих бедра. За счет этого устройства можно достичь стабильного положения головки бедренной кости и тем самым закрыть выход головки из суставной впадины.
Если вы подозреваете наличие патологии у ребенка, не ждите, что все изменится само собой. Отправляйтесь к специалисту, который сможет своевременно поставить диагноз и назначить лечение.
Автор: Суховей Айла Джалаловна
врач УЗИ первой категории, стаж — более 23 года