Гипоплазия каудальных отделов червя мозжечка что это
| Гипоплазия мозжечка | |
|---|---|
 | |
| Нормальный мозжечок (нижняя часть) | |
| Специальность | Неврология |
СОДЕРЖАНИЕ
Признаки и симптомы
Наиболее частыми проявлениями являются непрогрессирующая атаксия с ранним началом и плохая моторика.
Диагностика
Классификация
Системы классификации пороков развития мозжечка разнообразны и постоянно пересматриваются по мере раскрытия более глубокого понимания генетики и эмбриологии, лежащих в основе этих заболеваний. Классификация, предложенная Patel S в 2002 г., делит пороки развития мозжечка на две большие группы; с гипоплазией мозжечка и; больные с дисплазией мозжечка.
Стандартного курса лечения гипоплазии мозжечка не существует. Лечение зависит от основного заболевания и тяжести симптомов. Обычно лечение симптоматическое и поддерживающее. Методы восстановления равновесия могут быть полезны тем, кто испытывает трудности с равновесием. Лечение зависит от основного заболевания и тяжести симптомов. Терапия включает в себя физическую, профессиональную, речевую / языковую, визуальную, психиатрическую / поведенческую терапию и специальное обучение.
Прогноз
Прогноз этого нарушения развития во многом зависит от основного заболевания. Гипоплазия мозжечка может иметь прогрессирующий или статический характер. Некоторая гипоплазия мозжечка, возникающая в результате врожденных аномалий / пороков развития головного мозга, не прогрессирует. Прогрессирующая гипоплазия мозжечка имеет плохой прогноз, но в случаях, когда это заболевание статично, прогноз лучше.
История
После клинического отчета Крузона в 1929 году Сарруи сообщил о двух парах братьев и сестер с врожденной гипоплазией мозжечка в 1958 году. Однако в этих случаях также были задействованы мосты, пирамидный тракт и мозолистое тело. Wichman et al. в 1985 г. сообщили о трех парах братьев и сестер с врожденной гипоплазией мозжечка. «У всех шестерых детей первых лет жизни наблюдалась задержка моторного и языкового развития. У всех пациентов была выявлена мозжечковая и / или вермальная дисфункция, а при формальном психометрическом тестировании когнитивные способности варьировались от нормальных до умеренно отсталых. На КТ отклонения от нормы варьировались от от выступающей валлекуллы до увеличенной большой цистерны с гипоплазией полушарий мозжечка и червя. Родословные согласуются с аутосомно-рецессивным наследованием ». Мэтьюз К.Д. в 1989 г. также сообщил о двух случаях гипоплазии мозжечка в семье с здоровыми родителями, что наводит на мысль об аутосомно-рецессивном наследовании. Частота и важность оценки задней черепной ямки значительно возросли за последние 20 лет благодаря достижениям в области нейровизуализации с частыми сообщениями о мальформации задней черепной ямки.
Мозжечок и психические расстройства
Кроме того, было показано, что мозжечок участвует в патогенезе многих психических расстройствах, включая расстройство гиперактивности дефицита внимания, расстройства аутистического спектра, шизофрению, биполярное расстройство, большое депрессивное расстройство и тревожные расстройства. Было высказано предположение, что двигательные, когнитивные и эмоциональные аномалии могут быть вызваны повреждением частей мозжечка, взаимодействущих с двигательной областью, префронтальной корой и лимбической системой соответственно. Некоторые авторы предполагают, что роль мозжечка в когнитивном функционировании аналогична его контролю над целенаправленными двигательными навыками во время соверешения движений.
Исследования, касающиеся роли мозжечка в моторных побочных эффектах, наблюдаемых у пациентов с шизофренией, находящихся на терапии антипсихотическими препаратами, ограничены. Например, одно исследование показало снижение активности мозжечка у больных шизофренией с симптомами акатезии во время лечения оланзапином, однако не известно, как изменения функции мозжечка могут привести к этому осложению терапии нейролептиками. Меньший объем мозжечка в ASD можно объяснить уменьшением числа клеток Пуркинье; однако, количество клеток Пуркинье не отличаются у здоровых людей и пациентов с шизофренией. Это означает, что уменьшение объема мозжечка при шизофрении, возможно, связана с уменьшением или отсутствием различных его частей.
Гипоплазия каудальных отделов червя мозжечка что это
б) Лучевая диагностика:
1. Общие сведения:
• Может затрагивать червь, полушария или весь мозжечок УЗИ
• Мозжечок нормально сформирован, но имеет маленький размер:
о Важно различать РБЦ и уменьшение размеров мозжечка
• При изолированном поражении одного полушария мозжечка наблюдается асимметрия
• Киста между полушариями мозжечка обнаруживается только при малом размере его червя
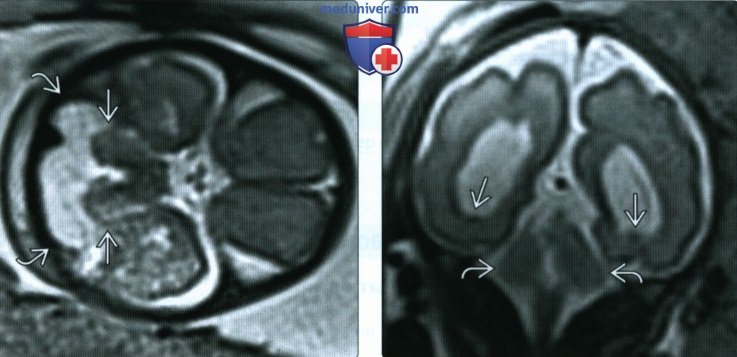
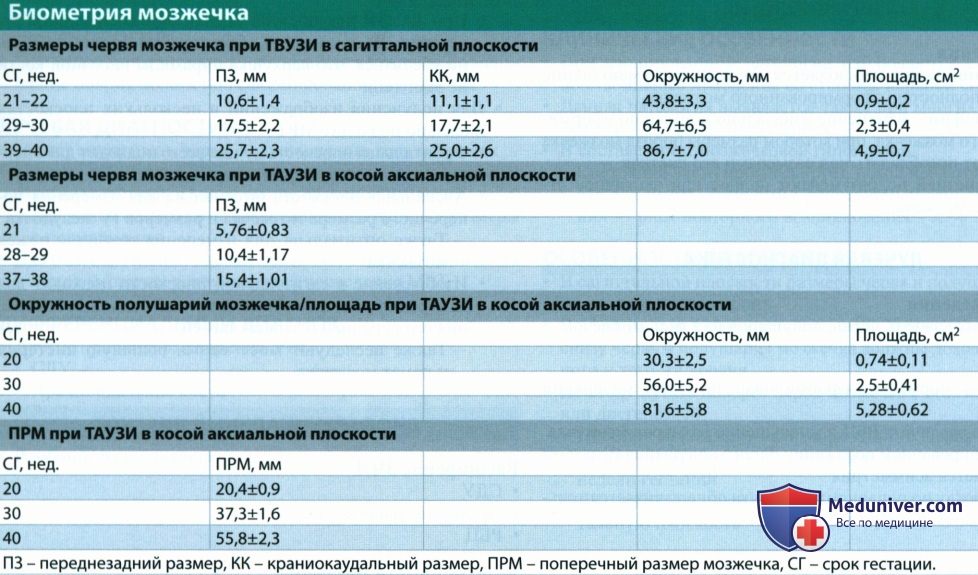
(Справа) При МРТ с использованием импульсной последовательности HASTE на Т2-ВИ во фронтальной плоскости у этого же плода, помимо гипоплазии мозжечка визуализируется незначительная вентрикуломегалия и узловая гетеротопия серого вещества. Проведение МРТ часто дает дополнительные данные о наличии сопутствующих пороков развития.
в) Дифференциальная диагностика гипоплазии мозжечка:
1. Расширение ЗЧЯ:
• СДУ
• Арахноидальная киста
• РБЦ
2. Разрыв намета мозжечка:
• Мозжечок развит нормально, но имеются признаки его инсульта → повреждение/разрушение:
о Инфекция (краснуха, парвовирус, ЦМВ)
о Кровоизлияние/инфаркт
• Чаще всего одностороннее поражение
3. Ромбэнцефалосинапсис:
• Слияние долей мозжечка, отсутствие червя мозжечка
• Горизонтальное расположение листков мозжечка
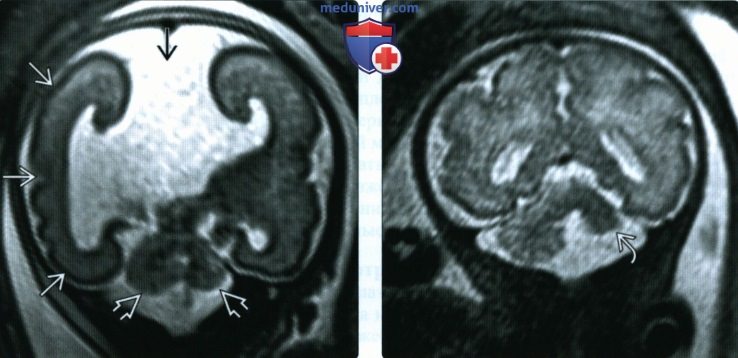
(Справа) При МРТ плода с синдромом PHACES во фронтальной плоскости видно, что левое полушарие мозжечка имеет малый размер. Технически этот случай не является примером гипоплазии мозжечка, так как структура уменьшенного полушария не изменена. Тем не менее термин «гипоплазия» часто используют и в таких случаях. Правильнее было бы назвать данную патологию «односторонним разрывом намета мозжечка».
д) Клинические особенности:
1. Клиническая картина:
• Аномалии ЗЧЯ
е) Особенности диагностики:
1. Признаки, учитываемые при интерпретации результатов:
• Во фронтальной плоскости после 18-20-й недели гестации червь и полушария мозжечка должны доходить до одного и того же нижнего уровня
• В сагиттальной плоскости (при МРТ или УЗИ) червь мозжечка должен быть одного размера с его полушариями:
о Малые размеры червя мозжечка → гипоплазия червя мозжечка, которая может быть и изолированной
• Важно не путать поворот червя и его гипоплазию. Для дифференциальной диагностики этих состояний используют сагиттальную плоскость сканирования:
о Измерение червя мозжечка и угла между червем мозжечка и покрышкой моста
• Важно различать смещенные в медиальном направлении полушария мозжечка и нижнюю часть его червя:
о Обращают внимание на форму IV желудочка и первич-ную/вторичные борозды, выходящие из точки шатра
ж) Список использованной литературы:
1. D’Antonio F et al: Systematic review and meta-analysis of isolated posterior fossa malformations on prenatal ultrasound: Nomenclature, diagnostic accuracy and associated anomalies. Ultrasound Obstet Gynecol. ePub, 2015
2. D’Antonio F et al: Systematic review and meta-analysis of isolated posterior fossa malformations on prenatal imaging (part 2): neurodevelopmental outcome. Ultrasound Obstet Gynecol. ePub, 2015
Видео УЗИ головного мозга плода в норме
Редактор: Искандер Милевски. Дата обновления публикации: 24.9.2021
Гипоплазия каудальных отделов червя мозжечка что это
Введение. Пороки развития нервной системы суммарно занимают второе место в структуре аномалий развития после врожденной патологии сердечно-сосудистой системы, причем около 80 % этих заболеваний представлены гидроцефалией различного генеза.
Аномалия Денди-Уокера (АДУ) объединяет собой триаду симптомов: гипоплазия червя мозга, расширение III желудочка с формированием кисты задней черепной ямки и внутренняя гидроцефалия.[1].
АДУ – врожденная патология с частотой встречаемости 1 случая на 10000-30000 новорожденных. К причинам приводящим к развитию АДУ относятся:внутриутробное инфицирование вирусами герпеса, краснухи, кори, цитомегаловируса, а также сахарный диабет, метаболические расстройства, ионизирующее излучение, прием беременной антибиотиков, внутриутробные травмы. Нельзя исключить и наследственную предрасположенность, из-за дефекта генов может передаваться по наследству как рецессивный признак. Если первая беременность протекала с формированием этой патологии, то риск повторного порока в последующем возрастает до 25%.[2].
Патогенез АДУ до конца не изучен. Существует две версии патогенеза. Первая предложена У. Денди и К. Блекфаном, о частичной или полной окклюзии отверстий Люшки и Мажанди. Отверстия Мажанди, соединяет III и IVжелудочки с большой цистерной головного мозга, в то время как отверстия Люшка, являются сообщением между желудочками и подпаутинным пространством оболочек мозга. Как следствие атрезии данных отверстий происходит патологическое накопление ликвора в желудочках мозга, увеличивается задняя черепная ямка, растет внутричерепное давление, образуется ликворная киста в задней ямке черепа, а так же обструктивная гидроцефалия. Которая является осложнением АДУ, а не проявлением синдрома. Другая версия предложена Е. Гарднером, о нарушении баланса в продукции спинномозговой жидкости в желудочках мозга, приводящем к сдавлению червя мозжечка, его вторичной гипоплазии. Возможна и первичная агенезия червя мозжечка как результат нарушения слияния ромбических губ на ранних стадиях органогенеза.Наличие дефекта червя мозжечка, приводит к увеличению размеров IV желудочка, создаются условия для его пролабирования в подпаутинное пространство и формирования кисты в области большой цистерны.[3].
Выделяют две формы аномалии Денди-Уокера: полную и неполную. Полная характеризуется полной агенезией червя мозжечка и наличием сообщения между IV желудочком и кистой в области большой цистерны. При неполной форме выявляется частичная агенезия червя мозжечка, в связи с чем коммуникация IV желудочка с кистой большой цистерны прослеживается не на всем протяжении червя.
Вариантами АДУ является открытый и закрытый тип. Отличие в наличии или отсутствии окклюзии отверстий Люшке и Мажанди и сообщением желудочка с подпаутинным пространством. Таким образом, две теории патогенеза имеют место быть. Так как в настоящее время, отсутствуют методы дородовой оценки проходимости этих структур головного мозга эти варианты не имеют клинического значения.
Развитие АДУ может быть, как постепенным, так и быстрым. В постнатальном периоде обращение на себя внимание медленное моторное развитие ребенка и прогрессирующее расширение черепа, истончение и выпячивание кости в затылочной части черепа. В раннем детском возрасте проявляется симптомами внутричерепной гипертензии, то есть раздражительность, тошнота, судорожный синдром, нарушение зрения будут характеризовать данное состояние, а также наличием мозжечковой симптоматики (статическая атаксия, нарушение координации движений, нистагм). В 60-75% АДУсочетается с другими аномалиями головного мозга, а также с пороками развития органов и систем плода аномалиями развития сердца, палатосхизом, полидактилией. Развитие умственной отсталости развивается в следствие агенезией мозолистого тела и нарушением миграции нейронов в процессе созревания больших полушарий. Неврологическая симптоматика обуславливает тяжесть состояния. Положение больного с АДУ в постели становится вынужденным, на боку с запрокинутой головой, возможен, крик «мозговой», монотонный, плавающие движения глазных яблок, симптом «заходящего солнца», горизонтальный нистагм. Реакция на звук и свет может отсутствовать. Рефлексы периода новорожденности угнетены.Гиподинамия, спонтанная двигательная активность снижена. Мышечный тонус в конечностях дистоничный, тетрапарез. Физическое развитие негармоничное, часто ребенок пониженного питания, тургор тканей снижен.
Постнатальная диагностики, у детей до 1 года основана на нейросонографии, которая позволяет визуализировать кисту задней черепной ямки. Специфичным методом при АДУ является МРТ и КТ исследования головного мозга пациента.[3,4]
При диагностики повышенного внутричерепного давления(ВЧД) информативна рентгенография черепа. У детей признаки повышения ВЧД проявляются расширением черепных швов зубцы швов удлиняются, расширяются венечный, стреловидный и иногда ламбдовидный швы. У маленьких детей резко задерживается закрытие родничков. При выраженной гипертензии у детей изменяется конфигурация черепа, основание продавливается вниз (особенно средняя черепная яма), расширяются черепные отверстия, истончаются кости свода, изменяется рельеф их внутренней поверхности. Резко изменяется конфигурация турецкого седла. Череп приобретает форму шара, объем его увеличивается, что несколько компенсирует гипертензию.
Лечение: проводится оперативное шунтирование четвертого мозгового желудочка для снижения внутричерепного давления, за счет оттока ликвора. Для коррекции гипертонуса мышц и двигательных нарушений используются препараты и физиотерапевтические методы (гимнастика, массаж). Умственная отсталость практически не поддается терапии.
Целью нашего исследования является изучение клинико-лабораторных особенностей Аномалии Денди-Уокера.
Материалы и методы: Нами описан клинический случай пациента С., в возрасте 5 лет, с аномалией Денди-Уокера, находившегося на лечении в отделении КГП «ОДКБ». Данному ребенку были проведены комплексное обследование, консультация узких специалистов, оперативное лечение.
Приводим клинический случай
Пациент С. 5 лет. Рост 117 см, вес 18,5 кг. С диагнозом: Врожденный порок развития (ВПР) центральной нервной системы (ЦНС). Аномалия Денди Уокера. Внутренняя прогрессирующая окклюзионная гидроцефалия в стадии декомпенсации. Мозжечковая атаксия. Хронический гастродуоденит в стадии ремиссии. ДЖВП по смешанному типу. Гиперметропический астигматизм прямого типа. Остаточное сходящее косоглазие
Anamnesis morbi: Динамику окружности головы (ОГ) не проводили. В возрасте 4 лет, впервые было сделано МРТ головного мозга, в связи с жалобами на частые головные боли, а также жалоб на увеличение окружности головы.
На рентгенографии черепа (2 проекции) от 16.11.2018г. выраженная черепно-мозговая гипертензия.
В ноябре 2018 года консультирован нейрохирургом, на момент осмотра, оперативное лечение не было показано.
04.01.2019г. повторно консультирован нейрохирургом. Заключение: ВПР. ЦНС. Внутренняя гидроцефалия в стадии компенсации; на момент осмотра оперативное лечение не показано. Консультирован невропатологом, диагноз: Резидуальная энцефалопатия. Гипертензионный синдром. Аномалия Денди-Уокера. Назначено лечение: Пантокальцин в дозировке 250 мг., Магний В6, Ноофен. В динамике без улучшения.
Дано направление на оперативное лечение в ОДКБ.
Status praesens: Состояние при поступлении в стационар: Средней степени тяжести, тяжесть обусловлена поражением ЦНС. На осмотр реагирует беспокойством. Кожные покровы бледноватые, чистые от сыпи. Слизистые розовые, влажные. Подкожно-жировой слой удовлетворительный. Периферические лимфоузлы не увеличены. Костно-суставная система без деформации. Носовое дыхание свободное. В легких дыхание проводится по всем полям, пуэрильное, хрипов нет. Область сердца визуально не изменена, сердечные тоны ясные, ритмичные. Живот правильной формы, симметричен, не вздут, при пальпации мягкий, безболезненный. Печень и селезенка не увеличена. Мочеиспускание свободное, безболезненное. Стул был 1 раз, оформленный.
Неврологический статус: сознание ясное, ОГ=54.5 см. ЧМН: Зрачки ОS=OD, фотореакция сохранена. Взгляд не фиксирует. Сухожильные рефлексы вызываются слабо, нижних конечностях. Д=С. мышечный тонус в нижних конечностях снижен, кисти паретичны. Повороты головы в обе стороны. Менингеальные симптомы отрицательные.
30.03.2019 проведена вентрикулостомия. Операцию перенес успешно. Выписан на 10 день.
Неврологический статус при выписке: сознание ясное, ОГ=54.0см. Черепно-мозговые нервы: Зрачки ОS=OD, фотореакция сохранена. Взгляд фиксирует. Сухожильные рефлексы вызываютсяD=S. Мышечный тонус в нижних конечностях с положительной динамикой. Самостоятельно ходит. Выполняет пальценосовую пробу. Повороты головы в обе стороны. Менингеальные симптомы отрицательные.
Результаты и обсуждения: По мнению большинства авторов, гидроцефалия у большинства детей с пороком Денди — Уокера в момент рождения отсутствует и развивается на протяжении первых месяцев жизни [2], что совпадает с данными нашего пациента. В 1 год пациент снят с диспансерного учета невропатологом, следовательно, симптоматика была компенсирована. В раннем детском возрасте до 3 лет клиника гидроцефалии стала прогрессировать, что привело к соответствующим жалобам, запоздалому обращению за медицинской помощью и отсутствие динамического врачебного наблюдения за ребенком на уровне ПМСП.
В 65 % случаев, по данным R. McLaurin (1985), порок сочетается с другими аномалиями головного мозга — агенезией мозолистого тела, энцефалоцеле, полимикрогирией, агирией, гетеротопией серого вещества, а также с поражениями других органов и систем (полидактилией, синдактилией, врожденными пороками сердца, поликистозом почек, расщелинами неба и др.). У нашего пациента видимых пороков развития и стигм дизэмбриогенеза не обнаружено, что свидетельствует о более благоприятном прогнозе для жизни. С целью выявления наследственной отягощенности рекомендуется выполнить кариотипирование данному ребенку.
Прогноз для жизни и здоровья при синдроме Денди — Уокера зависит от наличия сочетанных аномалий развития, хромосомных аномалий и срока диагностики варьирует от практически нормального постнатального развития до тяжелой инвалидности и даже гибели ребенка [4,5]. У нашего пациента необходимо отметить тяжелое поражение мозга и исходом в инвалидность, грубую задержку темпов психомоторного и физического развития.
По данным литературы, показатели постнатальной заболеваемости и смертности выше в тех случаях, когда синдром диагностирован в пренатальном периоде, а не у новорожденного.
Выводы: Пренатальная диагностика гидроцефалии и детальное клинико-лабораторное обследование новорожденных с признаками начинающейся гидроцефалии — залог ранней диагностики синдрома Денди—Уокера, оказания ребенку своевременной медикаментозной помощи, а в дальнейшем – возможной нейрохирургической коррекции врожденного дефекта.
Гипоплазия каудальных отделов червя мозжечка что это
КГБУЗ «Красноярский межрайонный родильный дом №4», Красноярск, Россия
КГБУЗ «Красноярский межрайонный родильный дом №4», Красноярск, Россия
КГБУЗ «Красноярский межрайонный родильный дом №4», Красноярск, Россия
Лечебно-диагностический центр Международного института биологических систем им. С.М. Березина, Красноярск, Россия
Случай мальформации Денди—Уокера с доношенной беременностью и родами
Журнал: Журнал неврологии и психиатрии им. С.С. Корсакова. 2018;118(2): 85-89
Беляева Е. В., Лапшина Л. В., Шапошникова Е. В., Молгачев А. А. Случай мальформации Денди—Уокера с доношенной беременностью и родами. Журнал неврологии и психиатрии им. С.С. Корсакова. 2018;118(2):85-89.
Beliaeva E V, Lapshina L V, Shaposhnikova E V, Molgachev A A. The case of completed pregnancy of the patient with Dandy—Walker malformation. Zhurnal Nevrologii i Psikhiatrii imeni S.S. Korsakova. 2018;118(2):85-89.
https://doi.org/10.17116/jnevro20181182185-89
КГБУЗ «Красноярский межрайонный родильный дом №4», Красноярск, Россия
Синдром Денди—Уокера — редкий вид патологии ЦНС, представляющий собой врожденный порок развития каудального отдела ствола и червя мозжечка, ведущий к неполному раскрытию срединной (Мажанди) и латеральных (Лушка) апертур IV желудочка мозга. Пациенток с мальформацией Денди—Уокера относят к высокой группе риска по развитию осложнений в течении беременности, и их ведение требует высокой квалификации врачей неврологов и акушеров-гинекологов. Представлено клиническое наблюдение случая доношенной беременности у пациентки с синдромом Денди—Уокера.
КГБУЗ «Красноярский межрайонный родильный дом №4», Красноярск, Россия
КГБУЗ «Красноярский межрайонный родильный дом №4», Красноярск, Россия
КГБУЗ «Красноярский межрайонный родильный дом №4», Красноярск, Россия
Лечебно-диагностический центр Международного института биологических систем им. С.М. Березина, Красноярск, Россия
Пороки развития нервной системы занимают ведущее место в структуре аномалий развития, причем около 80% из них представлены гидроцефалией различного генеза. Согласно представленным результатам анализа данных мониторинга врожденных пороков развития в 31 регионе РФ за период 2006—2012 гг., их частота составила 23,04 на 1000 рождений [1].
Синдром Денди—Уокера (Dandy—Walker Malformation) — врожденный порок развития каудального отдела ствола и червя мозжечка, ведущий к неполному раскрытию срединной (Мажанди) и латеральных (Лушка) апертур IV желудочка мозга [2].
Синдром Денди—Уокера — редкий вид патологии ЦНС (порок развития задней черепной ямки) с частотой встречаемости среди живорожденных детей 1 случай на 25 000—35 000, однако среди детей с врожденной гидроцефалией он диагностируется значительно чаще — от 3,5 до 12% случаев [3, 4].
Впервые описание мальформации было представлено в 1914 г. американским нейрохирургом W. Dandy в соавторстве с К. Blackfun [5] в статье, посвященной изучению разных форм гидроцефалии. В 1942 г. J. Taggart и A. Walker предложили вариант хирургической коррекции описанной патологии, а в 1954 г. С. Benda объединил в названии одного синдрома фамилии двух ученых — W. Dandy и A. Walker [6].
Этиология и патогенез болезни до настоящего времени остаются неясными. В большинстве случаев заболевание носит спорадический характер, но встречаются и семейные случаи. В 29—55% случаев синдром Денди—Уокера сочетается с другими мальформациями (синдромы Меккеля, Меккеля—Грубера, Варбурга, Тернера и другие хромосомные аберрации), а также с поражениями отдельных органов и систем (поли-, синдактилия, врожденные пороки сердца, поликистоз почек, расщелины неба и др.) [3, 7, 8]. Предположительно на развитие этой патологии влияют перенесенная в ранние сроки беременности цитомегаловирусная инфекция, коревая краснуха, не исключена связь с наличием сахарного диабета, осложненного диабетической фетопатией, приемом варфарина при беременности [8, 9].
В классической форме синдром включает следующие проявления: внутреннюю гидроцефалию различной степени; расширение III желудочка до формирования кисты задней черепной ямки из-за ее увеличения, связанного со смещением вверх латеральных синусов и мозжечкового намета; гипоплазию червя мозжечка (и полушарий) [2].
Для синдрома Денди—Уокера характерна вариабельность клинических признаков [3, 10]. У некоторых больных выявляют гипоплазию червя мозжечка или небольшие кисты при нормальной заднечерепной ямке (вплоть до полного отсутствия червя мозжечка), с недостаточно развитым стволом мозга. Церебральные аномалии могут включать явления дисплазии (нейрональная гетеротопия, шизэнцефалия, дисгенезия мозолистого тела и голопрозэнцефалия). Степень гидроцефалии варьирует от небольшой дилатации боковых и III желудочков до выраженной окклюзионной водянки. Уровень обструкции сильвиева водопровода и препятствие току цереброспинальной жидкости (ЦСЖ) находятся в месте выходных отверстий IV желудочка.
Выделяют полную и неполную формы синдрома Денди—Уокера. Полная форма характеризуется агенезией червя мозжечка и наличием явной коммуникации между IV желудочком и кистой в области большой цистерны. Неполная форма — это частичная агенезия нижней части червя мозжечка, в связи с чем коммуникация IV желудочка с кистой большой цистерны прослеживается не на всем протяжении червя [3].
Клиническими проявлениями синдрома Денди—Уокера у младенцев являются увеличенный размер головы, истончение и выпячивание кости в затылочной части черепа, гидроцефалия (не всегда), мягкость черепных костей и слишком большие роднички, беспокойное поведение, мышечные спазмы и судороги, слабость крика, нистагм, спонтанные движения рук и ног, спастический тетрапарез, замедление моторного развития. У взрослых — тошнота, рвота, раздражительность, судороги, проблемы со зрением, нарушение координации движений, среди которых размашистость, нечеткость и шаткость походки (вплоть до невозможности передвигаться самостоятельно), интеллектуальное отставание [3, 11].
Диагностика синдрома Денди—Уокера возможна в пренатальный период при проведении скрининговой трансвагинальной эхографии в 13—14 нед беременности. После рождения ребенка постановка диагноза осуществляется на основе сбора анамнеза, неврологического осмотра, нейросонографии и проведения магнитно-резонансной томографии (МРТ) головного мозга с сагиттальным и аксиллярным обзором IV желудочка (с целью выявления аномалии строения мозга и гидроцефалии после закрытия родничков), офтальмологического обследования, консультации нейрохирурга [7, 12—15].
Прогноз для жизни и здоровья при синдроме Денди—Уокера зависит от наличия сочетанных аномалий развития и срока диагностики. По данным литературы [3], показатели постнатальной заболеваемости и смертности выше в случаях, когда синдром диагностирован в пренатальном периоде, а не у новорожденного.
Лечение синдрома Денди—Уокера оперативное. Для снижения внутричерепного давления (ВЧД) за счет оттока ЦСЖ проводится шунтирование IV мозгового желудочка с последующей симптоматической терапией (диуретики в сочетании с препаратами калия, лечебная гимнастика, массаж). В настоящее время широкое применение получило вентрикулоперитонеальное шунтирование, позволившее улучшить прогноз и качество жизни таких пациентов, в том числе девочек, достигающих детородного возраста [16].
В отечественной литературе данных о ведении беременных с синдромом Денди—Уокера с шунтзависимой гидроцефалией нами найдено не было. В зарубежной литературе имеются единичные сообщения о течении беременности, родов у пациенток с гидроцефалией с наличием вентрикулоперитонеальных шунтов, но единые рекомендации по ведению беременности, родов отсутствуют [16—18]. В настоящее время нет убедительных данных об учащении риска осложнений при адекватном функционировании шунта во время беременности. При наступлении беременности проводится тщательное наблюдение за симптомами повышения ВЧД, наблюдающимися более чем у ½ пациенток (особенно с дистальным расположением конца шунта): сонливостью, атаксией, появлением приступов, что может быть обусловлено декомпенсацией работы шунта. Симптомы повышения ВЧД могут выявляться, несмотря на нормальную работу шунта, что может быть вызвано гидратацией мозга или венозным полнокровием во время беременности [16]. Нередко развивающееся осложнение беременности — преэклампсия может иметь сходную симптоматику, требуя проведения дифференциальной диагностики [19]. При любой ситуации, сопровождающейся появлением осложнений, пациентка должна быть госпитализирована для проведения полного объема диагностических и лечебных мероприятий. В III триместре беременности даже при бессимптомном течении и нормальной функции шунта может отмечаться ухудшение. Рост высоты стояния дна матки и нарастающее внутрибрюшное давление, увеличение объема циркулирующей крови и сердечного выброса приводят к увеличению ВЧД [16, 18].
При нарастании гидроцефалии и/или нарушении функции шунта необходимо произвести его ревизию: в I и II триместрах предпочтительным является вентрикулоплевральный шунт, в III — для предотвращения преждевременных родов используются вентрикулоатриальный или вентрикулоплевральный шунты. При отсутствии эффекта от проводимой терапии рекомендуется досрочное родоразрешение с предварительным проведением профилактики респираторного дистресс-синдрома плода дексаметазоном. За 48 ч до родоразрешения профилактически назначаются антибиотики для уменьшения частоты инфицирования шунта [16].
Способ родоразрешения напрямую зависит от состояния пациентки. При отсутствии клинической симптоматики родоразрешение через естественные родовые пути не противопоказано, а процент акушерских осложнений не выше, чем в общей популяции. Положительным является низкий риск возникновения спаек или инфицирования дистального конца шунта. Во втором периоде родов происходит повышение давления ЦСЖ, увеличение ВЧД, поэтому при ведении потужного периода предпочтительно укорочение потуг путем проведения рассечения промежности. Во время родов профилактика антибиотиками должна быть продолжена [16, 18].
Выбор оперативного родоразрешения обусловливается наличием неисправности в работе шунта и повышением ВЧД, приводящим к наличию клинической симптоматики и возможности провоцирования внутричерепного кровоизлияния. После стабилизации состояния больной производится кесарево сечение. По мнению некоторых авторов, более предпочтительно общее обезболивание, так как регионарная анестезия противопоказана при повышенном ВЧД. Теоретически, при регионарной анестезии какое-то количество анестетика вместе с ЦСЖ может оказаться в брюшной полости, являясь причиной неадекватного обезболивания. Однако имеются публикации [20] об успешном применении регионарной анестезии в родах у таких больных. Родоразрешение проводится в условиях многопрофильного стационара, имеющего в структуре отделение нейрореанимации.
Представляем собственное клиническое наблюдение случая доношенной беременности у пациентки с синдромом Денди—Уокера.
Больная И., 33 лет, встала на учет по беременности в женскую консультацию на сроке 7—8 нед. Беременность первая, желанная, наступила спонтанно.
Анамнез: пациентка родилась от первой беременности, родовую травму отрицает. В возрасте 18 мес (1991 г.) у нее были диагностированы гидроцефалия, порок развития глаз, глаукома. В ноябре 1995 г. проведена операция — вентрикулоатриостомия справа, послеоперационный период осложнился инфицированием по ходу шунта, шунт удален на 8-е сутки. В ноябре 1996 г. находилась на стационарном лечении в Российском научно-исследовательском нейрохирургическом институте им. проф. А.Л. Поленова с диагнозом: «тетравентрикулярная сообщающаяся гидроцефалия. Синдром Денди—Уокера. Остаточные явления после вентрикулоатриостомии справа. Глаукома с клинической картиной гипертензивно-гидроцефального синдрома (головная боль, тошнота, рвота), двусторонней пирамидной недостаточностью в виде тетрапареза, статической и динамической атаксией». 04.12.96 больной была проведена операция — вентрикулоперитонеостомия слева.
Пациентка имеет II группу инвалидности. Закончила педагогический институт, работала психологом в школе, но в связи с прогрессирующим снижением зрения с работы уволилась. В поликлинике по месту жительства наблюдалась только офтальмологом, неврологом не осматривалась в течение последних 20 лет.
Больная обратилась за помощью в период беременности; прегравидарная подготовка не проводилась.
При первичном обращении жалобы на периодическую головную боль, не сопровождающуюся тошнотой, временами шаткость при ходьбе, ухудшение памяти. В неврологическом статусе: когнитивные функции сохранные, соответствуют уровню образования. Глазные щели D>S, зрачки неправильной формы, несимметричные, слабо реагируют на свет, движения глазных яблок не ограничены, функции черепных нервов сохранны; парезов нет, рефлексы с рук и ног высокие, симметричные; патологические рефлексы отсутствуют, чувствительность не нарушена, пальценосовую пробу выполняет с легкой интенцией с обеих сторон, в пробе Ромберга легкое пошатывание, менингеальных симптомов нет. Передвигается самостоятельно, без посторонней помощи.
МРТ поведена 02.03.14: на Т1- и Т2-взвешенных МР-изображениях головного мозга в аксиальной, сагиттальной и коронарной проекциях (см. рисунок) 
Дополнительно отмечаются истончение мозолистого тела, атрофические изменения перивентрикулярного белого вещества.
Заключение: МР-картина варианта мальформации Денди—Уокера. Внутренняя тетравентрикулярная гидроцефалия. Послеоперационные изменения в теменно-затылочных областях (см. рисунок).
Рекомендации по ведению беременной были выполнены в полном объеме, пациентка осматривалась неврологом и офтальмологом в динамике — 1 раз в месяц до 30 нед и 1 раз в 2 нед до родоразрешения. Беременность протекала без осложнений.
Данные протоколов ультразвукового исследования плода в I, II и III триместрах беременности в пределах нормы. Гемодинамические нарушения в системе мать—плацента—плод не выявлены. Кардиотокография плода на сроках 32 и 36 нед беременности: базальный ритм 134—139 ударов в 1 мин, нормотип.
При доношенном сроке — 37 нед беременности пациентка родоразрешена в плановом порядке путем операции кесарева сечения в условиях перинатального центра. 10.06.14 родился мальчик массой 2810 г, рост 47 см с оценкой по шкале Апгар 8—9 баллов. Родоразрешение и послеродовой период протекали без осложнений. Пациентка выписана на 8-е сутки домой с ребенком.
При катамнестическом наблюдении в течение 3 лет состояние пациентки стабильное. В настоящее время оперативное лечение не требуется.
Комплексный подход, обсуждение диагноза с привлечением специалистов разного профиля (невролог, нейрохирург, нейрофизиолог, радиолог, акушер-гинеколог, терапевт), оптимальный объем обследования и динамическое наблюдение за течением беременности позволили пролонгировать и благополучно родоразрешить пациентку путем операции кесарева сечения при доношенном сроке.
Авторы заявляют об отсутствии конфликта интересов.