Гипоплазия тазобедренного сустава у детей что это такое
Как определить дисплазию тазобедренного сустава у ребенка?
Содержание публикации:
Многие родители приходят обследовать ребенка, слышат диагноз и ничего не понимают, но тут же начинают переживать. С одной стороны, это нормально, все-таки человек, который не связан с медициной, не должен углубляться в тему. А с другой, врачам необходимо поучиться на пальцах объяснять, какая патология у ребенка и что с этим делать.
Например, диагноз «дисплазия тазобедренного сустава», с которым рождается до 25% новорожденных малышей, явно поставит в ступор любого взрослого. Сегодня хочу уделить внимание этой патологии, рассказать о ней подробнее и уверить всех родителей, что это лечится. Безусловно, если вовремя обнаружить и назначить правильное лечение.
Нарушение формируется еще внутриутробно, но на УЗИ этого не видно. Важно заметить это уже при рождении.
Что влияет на появление такой патологии у детей?
Причин несколько, воздействие могут оказать как внутренние, так и внешние факторы.
Опять же, не забываем брать в расчет генетическую предрасположенность, рождение ребенка раньше срока и с недостаточной массой тела, заболевания эндокринной системы у беременной.
3 формы врожденной дисплазии тазобедренного сустава
Кроме этого, дисплазия может иметь как легкое, так и тяжелое течение. Поэтому формы еще подразделяются на степени:
Какие симптомы указывают на то, что у ребенка, скорее всего, дисплазия тазобедренного сустава? Как определить?
Еще в роддоме неонатолог или педиатр осматривают ребенка. И если есть видимые изменения, могут назначить дополнительные обследования для постановки диагноза. Никто не исключает такую ситуацию, что сразу очевидных признаков, указывающих на патологию, не было, они появились спустя несколько месяцев.
Поэтому важно посещать специалиста несколько раз в год, чтобы не упустить следующие симптомы:


Чтобы это определить, положите ребенка на спину, выпрямите его ноги, а затем согните в коленях (они должны быть на одном уровне). 1 колено выше или ниже другого? Скорее всего, суставы у малыша расположены на разной высоте.

Определить это можно, если вы положите ребенка на спину, согнете его ноги в коленях и разведете в стороны. Дети до 1 года обладают хорошей гибкостью, даже без применения силы вы сможете развести бедра до такого уровня, что они попросту «лягут». У малыша однозначно дисплазия тазобедренного сустава, если при разведении бедер вы услышали щелчок или амплитуда бедер отличается от другого.
Есть еще несколько вариантов, которые помогут определить дисплазию тазобедренного сустава у ребенка. К ним относятся:
Как лечить?
Чтобы исключить патологию, запишитесь на УЗИ тазобедренных суставов у детей, которое в «ИдеалМед» проводят малышам с первых дней жизни. С помощью диагностики можно оценить суставную поверхность, внутрисуставные и окружающие сухожилия, мышцы и др.
Если же врач поставил диагноз спустя 2-4 недели жизни ребенка, в таком случае можно использовать специальные терапевтические штаны с распорками. Возможно, могут понадобиться дополнительные упражнения для расслабления мышц, физиотерапия.
Ортезы же используют в тех случаях, если наблюдается вывих бедра. За счет этого устройства можно достичь стабильного положения головки бедренной кости и тем самым закрыть выход головки из суставной впадины.
Если вы подозреваете наличие патологии у ребенка, не ждите, что все изменится само собой. Отправляйтесь к специалисту, который сможет своевременно поставить диагноз и назначить лечение.
Автор: Суховей Айла Джалаловна
врач УЗИ первой категории, стаж — более 23 года
Дисплазия тазобедренных суставов у детей — передовые методы диагностики и лечения
В НМИЦ детской травматологии и ортопедии им. Г. И. Турнера разрабатывают и применяют современные методики лечения патологий тазобедренных суставов у детей. Специалисты занимаются самыми нестандартными и серьезными случаями, лечат детей не только со всех регионов страны, но и из зарубежных стран.
Хирургическое лечение проводится по федеральным квотам в рамках оказания специализированной и высокотехнологичной медицинской помощи, что является бесплатно для пациентов до 18 лет их любых регионов России.
Сотрудники единственного специализированного отделения патологии тазобедренного сустава НМИЦ ДТО им. Г.И. Турнера успешно применяют современные методики консервативного и хирургического лечения детей с дисплазией тазобедренных суставов различной степени тяжести.
Что такое дисплазия тазобедренного сустава?
Дисплазия тазобедренных суставов – тяжелая патология, характеризующаяся недоразвитием всех элементов тазобедренного сустава (костей, связок, капсулы сустава, мышц, сосудов, нервов).
Современное название этой патологии — Developmental dysplasia of the hip, т.е. дисплазия развития тазобедренного сустава, которая возникает в процессе пре- и постнатального онтогенеза и может включать в себя неонатальную нестабильность, изолированное недоразвитие вертлужной впадины, подвывих и вывих бедра – самую тяжелую степень дисплазии тазобедренных суставов, которая характеризуется полным разобщением контакта суставных поверхностей головки бедренной кости и вертлужной впадины.
Классификация и оценка состояния тазобедренного сустава
Состояние тазобедренных суставов оценивается на основании данных ультразвукового и рентгенологического исследования. УЗИ скрининг проводится по методике R.Graf (1984)
Основные преимущества УЗИ-скринига:
Существует несколько типов строения тазобедренного сустава, согласно критериям оценки R.Graf:
1а тип – зрелый тазобедренный сустав
1б тип – транзитроный – как правило, характерен для недоношенных детей и не требует ортопедического лечения
2а тип – незрелый тазобедренный сустав. У детей до 3х месяцев жизни подобный тип расценивается как функциональная незрелость и не требует ортопедического лечения, у детей старше 3х месяцев подобные изменения считаются патологической незрелостью и требуют лечения, а сам тип является 2б
2в – предподвывих бедра
3 – подвывих бедра
4 – вывих бедра
У детей старше 3х месяцев в дополнение к УЗИ-исследованию выполняется рентгенографическое исследование. До этого возраста лучевые методы исследования не являются информативными, поскольку отсутствует должная оссификация костных структур тазобедренного сустава и проведение их адекватной оценки крайне затруднено.
На сегодняшний день в мировой практике степень дисплазии тазобедренных суставов определяют по данным лучевого исследования согласно классификации, разработанной Международным институтом дисплазии тазобедренных суставов (International Hip Dysplasia Institute), которая основывается на соотношениях между головкой бедренной кости и вертлужной впадиной.
Основные факторы риска возникновения:
Признаки и симптомы дисплазии тазобедренных суставов
Симптоматика тяжелых степеней дисплазии (подвывих и вывих) ярко выражена у малышей. Для исключения диагноза ребенок должен быть осмотрен детским ортопедом в целях профилактики. “Золотой” стандарт установления диагноза – родильный дом! На первом году жизни осмотр ортопедом проводится в 1, 3, 6 и 12 месяцев.
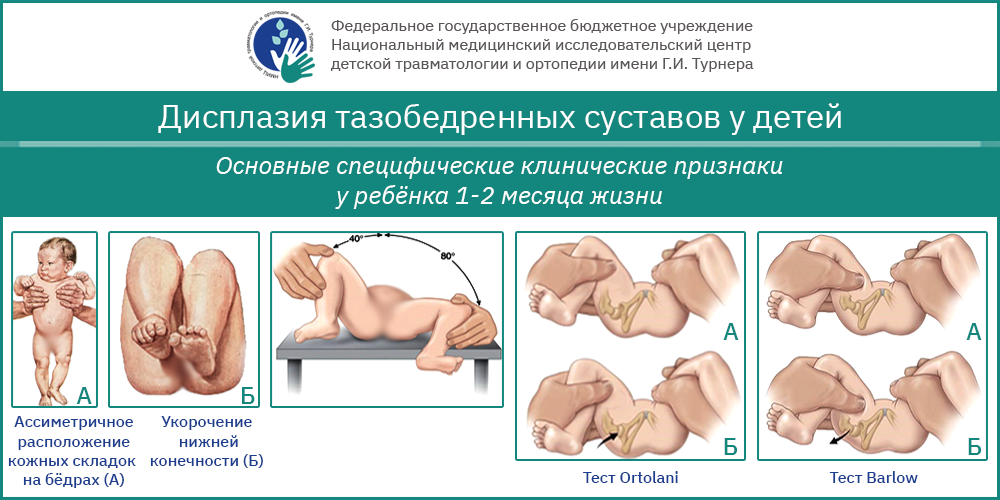
Основные специфические клинические признаки у ребенка 1-2 месяца жизни
Дополнительные (малоспецифические) клинические признаки
Диагностика
Виссарионов Сергей Валентинович (Директор НМИЦ детской травматологии и ортопедии им. Г.И. Турнера Минздрава России, доктор медицинских наук, профессор, член-корреспондент РАН, лауреат премии Правительства РФ)
Мы много внимания уделяем сейчас разработке инновационной системы ранней диагностики дисплазии тазобедренного сустава у младенцев и раннего функционального консервативного лечения. В нашем учреждении разработана функциональная шина для лечения детей с этим патологическим состоянием, которая изготавливается и уже используется в комплексном лечении детей с дисплазией тазобедренного сустава.
Лечением патологий и дисплазии тазобедренных суставов у новорожденных, детей и подростков занимается Клиника патологии тазобедренного сустава нашего центра.
Предварительный диагноз часто выставляют в период пребывания в роддоме. В такой ситуации важно в ближайшие три недели посетить детского ортопеда. Необходимые диагностические процедуры — рентгенография и ультрасонография.
Малышам до 2-3 месяцев рентгенограмма не актуальна, поскольку большая часть сустава образована хрящами, не отображающимися на снимке. Новорожденным следует провести ультразвуковую диагностику, которая отличается повышенной безопасностью и информативностью.
Асимметричность паховой, подколенной и ягодичной кожной складки легче заметить у малышей после двух-трех месячного возраста. Стоит провести тщательный осмотр. Врач обращает внимание на различие в уровне расположения, формы и глубины складок. Двусторонняя дисплазия тяжелой степени не подразумевает асимметричность складок.
В случаях наличия у новорожденного сочетания факторов риска без наличия клинической симптоматики на первом полугодии жизни проводится повторное 2-х кратное обследование (УЗИ, рентгенография ТБС).
Дисплазия тазобедренных суставов
Дисплазия тазобедренного сустава – это врожденное нарушение процесса формирования сустава, которое может стать причиной вывиха или подвывиха головки бедра. Наблюдается либо недоразвитие сустава, либо его повышенная подвижность в комбинации с недостаточностью соединительной ткани. В раннем возрасте проявляется асимметрией кожных складок, укорочением и ограничением отведения бедра. В последующем возможны боли, хромота, повышенная утомляемость конечности. Патология диагностируется на основании характерных признаков, данных УЗИ и рентгенологического исследования. Лечение осуществляется с использованием специальных средств фиксации и упражнения для развития мышц.
МКБ-10
Общие сведения
Дисплазия тазобедренного сустава (от греч. dys — нарушение, plaseo — образую) – врожденная патология, которая может становиться причиной подвывиха или вывиха бедра. Степень недоразвития сустава может сильно различаться – от грубых нарушений до повышенной подвижности в сочетании со слабостью связочного аппарата. Для предотвращения возможных негативных последствий дисплазию тазобедренного сустава необходимо выявлять и лечить в ранние сроки – в первые месяцы и годы жизни малыша.
Дисплазия тазобедренного сустава относится к числу широко распространенных врожденных патологий. По данным специалистов в сфере травматологии и ортопедии, средняя частота составляет 2-3% на тысячу новорожденных. Отмечается зависимость от расы: у афроамериканцев она наблюдается реже, чем у европейцев, а у американских индейцев – чаще, чем у остальных рас. Девочки болеют чаще мальчиков (примерно 80% от всех случаев).
Причины
Возникновение дисплазии обусловлено целым рядом факторов. Отмечается четкая наследственная предрасположенность – данная патология в 10 раз чаще наблюдается у пациентов, родители которых страдали врожденным нарушением развития тазобедренного сустава. Вероятность развития дисплазии в 10 раз увеличивается при тазовом предлежании плода. Кроме того, вероятность возникновения этой патологии увеличивается при токсикозе, медикаментозной коррекции беременности, крупном плоде, маловодии и некоторых гинекологических заболеваниях у матери.
Исследователи также отмечают связь между частотой заболеваемости и неблагоприятной экологической обстановкой. В экологически неблагополучных регионах дисплазия наблюдается в 5-6 раз чаще. На развитие дисплазии влияют и национальные традиции пеленания младенцев. В странах, где новорожденных не пеленают, и ножки ребенка значительную часть времени находятся в положении отведения и сгибания, дисплазия встречается реже, чем в государствах с традициями тугого пеленания.
Патогенез
Тазобедренный сустав образован головкой бедра и вертлужной впадиной. В верхней части к вертлужной впадине крепится хрящевая пластинка – вертлужная губа, которая увеличивает площадь соприкосновения суставных поверхностей и глубину вертлужной впадины. Тазобедренный сустав новорожденного младенца даже в норме отличается от сустава взрослого: вертлужная впадина более плоская, расположена не наклонно, а почти вертикально; связки гораздо эластичнее. Головка бедра удерживается во впадине благодаря круглой связке, суставной капсуле и вертлужной губе.
Выделяют три формы дисплазии тазобедренного сустава: ацетабулярную (нарушение развития вертлужной впадины), дисплазию верхних отделов бедренной кости и ротационные дисплазии, при которых нарушается геометрия костей в горизонтальной плоскости.
При нарушении развития какого-то из отделов тазобедренного сустава вертлужная губа, суставная капсула и связки не могут удерживать головку бедра на положенном месте. В результате она смещается кнаружи и вверх. При этом вертлужная губа также смещается, окончательно теряя способность фиксировать головку бедренной кости. Если суставная поверхность головки частично выходит за пределы впадины, возникает состояние, называемое в травматологии подвывихом.
Если процесс продолжается, головка бедра сдвигается еще выше и полностью утрачивает контакт с суставной впадиной. Вертлужная губа оказывается ниже головки и заворачивается внутрь сустава. Возникает вывих. При отсутствии лечения вертлужная впадина постепенно заполняется соединительной и жировой тканью из-за чего вправление становится затруднительным.
Симптомы дисплазии
Подозрение на дисплазию тазобедренного сустава возникает при наличии укорочения бедра, асимметрии кожных складок, ограничении отведения бедра и симптоме соскальзывания Маркса-Ортолани. Асимметрия паховых, подколенных и ягодичных кожных складок обычно лучше выявляется у детей старше 2-3 месяцев. Во время осмотра обращают на разницу в уровне расположения, формы и глубины складок.
Следует учитывать, что наличия или отсутствия данного признака недостаточно для постановки диагноза. При двухсторонней дисплазии складки могут быть симметричными. Кроме того, симптом отсутствует у половины детей с односторонней патологией. Асимметрия паховых складок у детей от рождения до 2 месяцев малоинформативна, поскольку иногда встречается даже у здоровых младенцев.
Более надежен в диагностическом плане симптом укорочения бедра. Ребенка укладывают на спинку с ногами, согнутыми в тазобедренных и коленных суставах. Расположение одного колена ниже другого свидетельствует о самой тяжелой форме дисплазии – врожденном вывихе бедра.
Но самым важным признаком, свидетельствующим о врожденном вывихе бедра, является симптом «щелчка» или Маркса-Ортолани. Малыш лежит на спине. Врач сгибает его ноги и обхватывает бедра ладонями так, чтобы II-V пальцы располагались по наружной поверхности, а большие пальцы – по внутренней. Затем врач равномерно и постепенно отводит бедра в стороны. При дисплазии на больной стороне чувствуется характерный толчок – момент, когда головка бедренной кости из положения вывиха вправляется в вертлужную впадину. Следует учитывать, что симптом Маркса-Ортолани неинформативен у детей первых недель жизни. Он наблюдается у 40% новорожденных, и в последующем часто бесследно исчезает.
Еще один симптом, свидетельствующий о патологии сустава – ограничение движений. У здоровых новорожденных ножки отводятся до положения 80-90° и свободно укладываются на горизонтальную поверхность стола. При ограничении отведения до 50-60° есть основания заподозрить врожденную патологию. У здорового ребенка 7-8 месяцев каждая ножка отводится на 60-70°, у малыша с врожденным вывихом – на 40-50°.
Осложнения
При незначительных изменениях и отсутствии лечения какие-либо болезненные симптомы в молодом возрасте могут отсутствовать. В последующем, в возрасте 25-55 лет возможно развитие диспластического коксартроза (артроза тазобедренного сустава). Как правило, первые симптомы заболевания появляются на фоне уменьшения двигательной активности или гормональной перестройки во время беременности.
Характерными особенностями диспластического коксартроза являются острое начало и быстрое прогрессирование. Заболевание проявляется неприятными ощущениями, болями и ограничением движений в суставе. На поздних стадиях формируется порочная установка бедра (нога развернута кнаружи, согнута и приведена). Движения в суставе резко ограничены. В начальном периоде болезни наибольший эффект обеспечивается за счет правильно подобранной физической нагрузки. При выраженном болевом синдроме и порочной установке бедра выполняется эндопротезирование.
При невправленном врожденном вывихе бедра со временем образуется новый неполноценный сустав, сочетающийся с укорочением конечности и нарушением функции мышц. В настоящее время данная патология встречается редко.
Диагностика
Предварительный диагноз дисплазия тазобедренного сустава может быть выставлен еще в роддоме. В этом случае нужно в течение 3-х недель обратиться к детскому ортопеду, который проведет необходимое обследование и составит схему лечения. Кроме того, для исключения данной патологии всех детей осматривают в возрасте 1, 3, 6 и 12 месяцев.
Особое внимание обращают на детей, которые входят в группу риска. К данной группе относят всех пациентов, в анамнезе у которых наблюдался токсикоз матери во время беременности, крупный плод, тазовое предлежание, а также тех, чьи родители тоже страдают дисплазией. При выявлении признаков патологии ребенка направляют на дополнительные исследования.
Клинический осмотр малыша проводят после кормления, в теплом помещении, в спокойной тихой обстановке. Для уточнения диагноза применяют такие методики, как рентгенография и ультрасонография. У детей раннего возраста значительная часть сустава образована хрящами, которые не отображаются на рентгенограммах, поэтому до достижения 2-3-месячного возраста этот метод не используется, а в последующем при чтении снимков применяются специальные схемы. Ультразвуковая диагностика является хорошей альтернативой рентгенологического исследования у детей первых месяцев жизни. Эта методика практически безопасна и достаточно информативна.
Следует учитывать, что одних только результатов дополнительных исследований недостаточно для постановки диагноза дисплазия тазобедренного сустава. Диагноз выставляется только при выявлении как клинических признаков, так и характерных изменений на рентгенограммах и/или ультрасонографии.
Лечение дисплазии тазобедренного сустава
Лечение должно начинаться в самые ранние сроки. Используются различные средства для удержания ножек ребенка в положении сгибания и отведения: аппараты, шины, стремена, штанишки и специальные подушки. При лечении детей первых месяцев жизни применяются только мягкие эластичные конструкции, не препятствующие движениям конечностей. Широкое пеленанием применяется при невозможности провести полноценное лечение, а также в ходе терапии малышей из группы риска и пациентов с признаками незрелого сустава, выявленными в ходе ультрасонографии.
Одним из наиболее эффективных способов лечения детей младшего возраста являются стремена Павлика – изделие из мягкой ткани, представляющее собой грудной бандаж, к которому крепится система специальных штрипок, удерживающих ноги ребенка отведенными в стороны и согнутыми в коленных и тазобедренных суставах. Эта мягкая конструкция фиксирует ножки малыша в нужном положении и, одновременно, обеспечивает ребенку достаточную свободу движений.
Большую роль в восстановлении объема движений и стабилизации тазобедренного сустава играют специальные упражнения для укрепления мышц. При этом для каждого этапа (разведение ножек, удержание суставов в правильном положении и реабилитация) составляется отдельный комплекс упражнений. Кроме того, в ходе лечения ребенку назначают массаж ягодичных мышц.
В тяжелых случаях проводят одномоментное закрытое вправление вывиха с последующей иммобилизацией гипсовой повязкой. Данная манипуляция выполняется у детей от 2 до 5-6 лет. По достижении ребенком возраста 5-6 лет вправление становится невозможным. В отдельных случаях при высоких вывихах у пациентов в возрасте 1,5-8 лет используется скелетное вытяжение. При неэффективности консервативной терапии выполняются корригирующие операции: открытое вправление вывиха, хирургические вмешательства на вертлужной впадине и верхней части бедренной кости.
Прогноз и профилактика
При раннем начале лечения и своевременном устранении патологических изменений прогноз благоприятный. В отсутствие лечения или при недостаточной эффективности терапии исход зависит от степени дисплазии тазобедренного сустава, существует высокая вероятность раннего развития тяжелого деформирующего артроза. Профилактика включает осмотры всех детей раннего возраста, своевременное лечение выявленной патологии.
Патология тазобедренных суставов у детей
ПАТОЛОГИЯ ТАЗОБЕДРЕННЫХ СУСТАВОВ
Односторонний вывих встречается чаще двустороннего. При этом, по данным разных авторов, частота двустороннего вывиха колеблется от 20 до 50%. При одностороннем вывихе левосторонний в 1,5-2 раза бывает чаще правостороннего. У девочек врожденный вывих бедра встречается в 5 раз чаще чем у мальчиков.
Этиология и патогенез
По вопросу о причинах развития дисплазии тазобедренных суставов имеется большое количество различных теорий. Многие из них представляют исторический интерес и не могут объяснить всего сложного патологического процесса.
В качестве этиологических факторов, приводящих к отклонению в нормальном развитии тазобедренного сустава и окружающих мышц, называют порок их первичной закладки. Подтверждение этой теории некоторые авторы видят в сочетании врожденного вывиха бедра с прочими врожденными деформациями. Другие авторы причиной возникновения врожденного вывиха бедра считают задержку развития нормального тазобедренного сустава во время внутриутробной жизни плода. Эти нарушения развития иногда пытаются объяснить колебаниями витаминного баланса, гормональными расстройствами и другими причинами.
В зависимости от того, в какой период антенатальной жизни головка бедра и вертлужная впадина начинают развиваться без тесного соприкосновения друг с другом, и проявляется различная степень нарушений. Это предположение не исключает истинного порока развития вертлужной впадины и головки, когда уже с первых дней постнатального периода обнаруживается сформированный вывих. Исключительно редкое возникновение такой аномалии соответствует редкости обнаружения у новорожденных, истинного, сформированного вывиха.
Исследования, проведенные совместно с Всесоюзным институтом акушерства и гинекологии (М.В. Волков, Р.Л. Горбунова, И.П. Елизарова, 1966), показали, что при обследовании матерей у большинства из них имелись либо сердечно-сосудистые заболевания (ревматический порок сердца), либо токсикозы беременности и нефропатия, сопровождающиеся нарушением белкового и солевого обмена как у матери, так и у плода.
У 50% всех обследованных имело место, тазовое предлежание плода. Относительное преобладание тазового предлежания в случаях врожденного вывиха тазобедренных суставов заставляет более тщательно обследовать развитие опорно-двигательного аппарата у детей при этом виде предлежания.
Механизм родового акта и характер акушерского пособия (способ Цовьянова и классическое ручное пособие) не оказывают влияния на возникновение врожденной патологии сустава, так как она наблюдается у 25 детей, рожденных путем кесарева сечения при соблюдении всех правил извлечения плода. Кроме того, вывих наблюдается и при головном предлежании.
Патогенез врожденного вывиха бедра связан с предшествующим предвывихом сустава, характеризующийся гипоплазией вертлужной впадины, ее уплощением, малыми размерами головки бедра и замедленным ее окостенением, поворотом верхнего конца бедра кпереди (антеторсией), аномалиями в развитии нервно-мышечного аппарата области тазобедренного сустава. Эти изменения подтверждаются патологоанатомическими данными: головка бедра в первые месяцы жизни ребенка смещена кнаружи и незначительно кверху. Постепенно с возрастом смещение кверху и кзади по подвздошной кости увеличивается, что сопровождается растяжением суставной сумки. Смещение головки бедра может быть незначительным при подвывихах и более выраженным при вывихах. Изменения наблюдаются со стороны формы и структуры уплощенной впадины, уменьшенной головки и суставных хрящей, суставной сумки, связок и мышц.
Вертлужная впадина обычно не только уплощена, но и вытянута в длину, ее верхнезадний край недоразвит, в результате чего крыша скошена и сверху отсутствует костный упор для головки бедра. Уплощение вертлужной впадины увеличивается еще за счет утолщения хрящевого слоя дна вертлужной впадины и развития на дне ее соединительной ткани. У более старших детей с формированием вывиха эти изменения увеличиваются: верхний свод может совсем исчезнуть, впадина принимает треугольную форму и становится более плоской; шейка бедра, развивающаяся при отсутствии упора, укорочена, ее шеечно-диафизарный угол остается тупым (135° вместо нормального 125°); лишенная упора шейка поворачивается кпереди.
Диагностика и клиника
Значение диагностики дисплазий тазобедренных суставов в первые недели жизни ребенка огромно, но распознавание часто бывает затруднено и требует специального опыта и знаний.
Не случайно последние годы в Чехословакии всем детям до 3-месячного возраста делают рентгеновский снимок тазобедренных суставов, чтобы не пропустить трудно диагностирующийся случай дисплазий в тазобедренном суставе.
Диагностика дисплазий в первые месяцы жизни
В группу дисплазий тазобедренного сустава у детей раннего возраста входят такие заболевания как: врожденный предвывих, врожденный подвывих, врожденный вывих и рентгенологически незрелый тазобедренный сустав.
За последние годы достигнуты значительные успехи в деле раннего выявления и раннего лечения врожденных дисплазий у детей. Хорошей основой для ранней диагностики заболеваний является прочно налаженная связь между ортопедами и акушерами и педиатрами родильных домов.
Наиболее простой организационной формой раннего выявления врожденных дисплазий тазобедренного состава является систематический осмотр всех детей рождающихся в родильном доме. Несмотря на то, что клиника дисплазий в первые дни жизни ребенка крайне бедна симптомами, она вполне достаточна для того, чтобы при известном навыке своевременно диагностировать или заподозрить это заболевание.
Для правильной оценки результатов клинического исследования осмотр новорожденного необходимо проводить по специальной методике.
Эти симптомы необходимо искать и находить, так как они не всегда достаточно ясно выражены и для их выяснения нужны определенные навыки в обследовании ребенка.
Ограничение отведения бедер возможно при спастическом параличе, мышечной контрактуре, наблюдаемой у новорожденных и в других суставах, а также при врожденной варусной деформации шейки бедра. Все эти заболевания должны быть исключены путем изучения состояния всех мышц и с помощью рентгенограммы тазобедренных суставов. Важно отметить, что физиологическая ригидность мышц новорожденного не бывает постоянной. В определенные моменты удается отвести бедра, чего не бывает при дисплазиях до вправления головки.
Следует отметить, что симптом Маркса-Ортолани как правило исчезает к 5-7-му дню жизни ребенка, но у некоторых детей при наличии мышечной гипотонии может сохраниться в течение первых месяцев жизни.
Асимметрия складок на бедре или неравномерное их число может также свидетельствовать о наличии дисплазий. На стороне дисплазии складок больше, они глубже, чем на здоровой стороне, и расположены проксимальнее.
Симптом этот не абсолютный и один, без других данных, не может приниматься к сведению, так как наблюдается лишь у 2/3 больных и может встречаться у здоровых детей. При осмотре сзади ягодичные складки бывают не на одном уровне. Этот симптом характерен для одностороннего вывиха бедра. Кроме того, у здоровых детей между бедрами и туловищем сзади имеются глубокие симметричные складки. Асимметрия этих складок или их отсутствие свидетельствует о наличии одно- или двустороннего вывиха.
Одним из симптомов дисплазий тазобедренного сустава может быть наружная ротация ноги на стороне вывиха.
Все перечисленные симптомы могут наблюдаться вместе либо может иметь место лишь часть симптомов; в последнем случае лучше заподозрить врожденную патологию тазобедренного сустава и предпринять рентгенографию. Заподозренный, но не подтвердившийся вывих бедра укажет лишь на внимательность врача и вреда ребенку не принесет. Просмотренное же заболевание может сделать ребенка тяжелым инвалидом на всю жизнь.
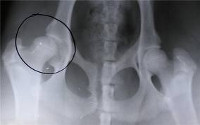
Рентгенологическому методу исследования принадлежит значительная роль в диагностике дисплазий тазобедренного сустава у новорожденных. Во время рентгенографии ребенок лежит на спине с вытянутыми и приведенными ногами в положении некоторой ротации внутрь строго симметрично. Таз должен плотно прилегать к кассете. Необходима защита половых органов свинцовой пластинкой, которая при правильном ее положении не мешает рентгенографии.
При наличии врожденного вывиха бедра отмечается косое расположение верхнего края вертлужной впадины, а верхний конец бедра, в том числе предполагаемая, но еще не видимая на рентгенограмме хрящевая головка бедра, находится более кнаружи, но в некоторых случаях (даже если ребенок еще не стоит) выше, чем на здоровой стороне. Естественно, что при двустороннем вывихе рентгенодиагностика бывает затруднена из-за невозможности провести сравнение со здоровым суставом.
В этих случаях применяются специальные схемы, предложенные Омбреданом, Хильгенрейнером, Эрлахером, Путти, С.А. Рейнбергом и др. Такие схемы определенными линиями устанавливают нормальное расположение элементов тазобедренного сустава и соответственно позволяют определить смещение бедра по отношению к вертлужной впадине и определить степень этого смещения. Ранние рентгенологические симптомы врожденного вывиха бедра были впервые определены выдающимся болонским ортопедом Путти. В 1927г. он предложил классическую «триаду Путти»:
1) повышенная скошенность крыши вертлужной впадины;
2) смещение проксимального конца бедра кнаружи и к верху относительно вертлужной впадины;
3) позднее появление и гипоплазия ядра окостенения.
Эти симптомы были дополнены в дальнейшем другими исследователями. Известный интерес представляет схема Путти для чтения рентгенограмм.
Для дисплазий тазобедренных суставов характерно не столько абсолютное увеличение этого угла, сколько наличие разницы в углах с обеих сторон, ярко свидетельствующее о пороке развития таза.
Наибольшее распространение получила схема Омбредана, где учитывается положение головки по отношению к горизонтальной линии (линии Келлера) и расположение диафиза бедра (линии Омбредана) по отношению к вертикальной линии.
Таким образом, определенные навыки позволяют дать клинико-рентгенологическую оценку состояния тазобедренных суставов у детей первых недель жизни.
Диагностика и клиника врожденного вывиха бедра у детей старше года
Когда ребенок начинает стоять и ходить диагностика врожденного вывиха бедра представляет меньшие затруднения.
Важным классическим признаком сформированного вывиха является положительный симптом Тренделенбурга. В норме при опоре на здоровую ногу ягодица другой стороны приподнимается; в случае же врожденного вывиха при опоре на вывихнутую ногу ягодица другой стороны опускается (независимо от того, имеется вывих на этой стороне или его нет).
Одним из клинических прогностических симптомов у детей старше 1 года является симптом низведения бедра. В горизонтальном положении, лежа на спине, больного потягивают одной рукой за нижнюю треть бедра, второй рукой фиксируют таз и наблюдают за низведением большого вертела. Указанный симптом позволяет судить о степени фиксации головки и суставной сумки у детей, несколько лет не лечившихся и нагружавших вывихнутую ногу, и решить вопрос о выборе метода лечения.
При одностороннем вывихе нормальная головка бедра, находясь во впадине, прощупывается на уровне пульсации бедренной артерии, а на больной стороне головка в этом месте не прощупывается.
Окончательный диагноз и у детей старше 1 года ставится на основании данных рентгенограмм тазобедренных суставов. Снимок не только подтверждает диагноз, но и позволяет более точно судить о степени вывиха и прогнозе лечения, так как дает представление об изменениях, наступивших в головке, шейке, впадине и ее крыше.
Предпринимающаяся некоторыми авторами атрография сустава кислородом или контрастными жидкостями имеет лишь научное значение, так как подтверждает морфологические изменения в растянутой сумке и полости сустава.
Врожденный вывих бедра у грудных детей должен разграничиваться только с врожденным укорочением бедра или какой-либо другой редкой аномалией развития (полное недоразвитие проксимального конца бедренной кости), а так же с физиологической или спастической мышечной гипертонией, которая исчезает или преодолевается после некоторого периода натяжения мышц.
Дифференциальная диагностика у детей старше года проводится со всеми заболеваниями, сопровождающимися симптомом Тренделенбурга, утиной или хромающей походкой. Среди этих заболеваний можно выделить две группы: 1) заболевания, также дающие синдром вывиха (патологические вывихи бедра после детского паралича, остеомиелита и травмы), 2) заболевания, сопровождающиеся варусной деформацией шейки бедра (рахит, хондродистрофия, деформация после болезни Пертеса, врожденная варусная деформация шеек, остеомиелит и опухоли шейки бедра, хондродисплазия и эпифизеолизы головки бедра различной этиологии).