Глубокая инвазия что это такое
Программы лечения рака
Виды рака могут классифицироваться в зависимости от местонахождения опухоли, её размеров, причины возникновения и др. На развитие опухолевого процесса в организме могут влиять различные факторы, от неправильного питания до генетической наследственности. Все виды рака требуют определенной схемы лечения, что позволяет сохранить нормальное течение жизни.
Виды рака характеризуются отличием клеточного строения опухоли, динамикой развития, а также уровнем выживания во время лечения.
Онкологические заболевания могут возникать во всех системах и органах организма. Классификация видов онкологических заболеваний происходит в зависимости от места локализации опухоли и множества других факторов. Так процесс развития злокачественной опухоли может происходить в желудочно-кишечном тракте, мочеполовой системе, верхних дыхательных путях и грудной клетке, коже, скелете и мягких тканях, кровеносной и лимфатической системе, головном и спинном мозге. Рак представляет собой активное прогрессирующее патологическое разрастание атипичных клеток, заменяющих нормальные ткани.
Многие виды рака легко диагностируются на ранних стадиях, что позволяет победить онкологическое заболевание результативно и эффективно. В латентный период, когда симптомы и признаки рака еще не проявились у больного, но размножение раковых клеток уже происходит, выявляется форма и вид онкологического заболевания.
Все виды рака проявляются симптоматикой в зависимости от местонахождения опухоли и ее стадии. Болевые синдромы проявляется в месте роста онкологии, а также ухудшается общее состояние организма, незначительно повышается температура, снижается аппетит. Важным условием в эффективном лечении является ее выявление на ранних стадиях, когда раковые клетки еще не попали в кровь и лимфу.
Стадии развития онкологического заболевания
Что же такое метастазы?
Диагностика заболевания методом компьютерной томографии помогает обнаружить вид онкологического заболевания и образование метастазов в организме и подобрать эффективное лечение для улучшения картины заболевания.
Виды раковых заболеваний
Виды рака определяются в зависимости от множества факторов. Онкологическое заболевание классифицируется по нескольким критериям:
Виды рака разделяются по месту нахождения опухоли. То есть органе или системе, где он развивается.
Также виды онкологических заболеваний разделяются по типу ткани. Раковые клетки активно размножаются в мышечной, эпителиальной, костной, сосудистой, нервной и соединительной ткани. Развитие злокачественного образования в нескольких видах тканей называется сложным.
По строению клеток опухоли различают:
По принципу деления раковых клеток разделяют виды клинического, морфологического и гистологического рака.
Факторы риска
Все виды рака возникают в организме под действием определенных факторов. Развитие онкологического заболевания в основном зависит от образа жизни. Неправильное питание некачественными продуктами с большим содержанием канцерогенов вызывают развитие злокачественных опухолей. Чрезмерное употребление алкоголя и курение также является фактором возникновения рака, а также работа на вредных производствах и предприятиях, где происходит накопление организмом ядовитых веществ.
Также на наличие в организме раковых клеток влияет наследственность. Патологические процессы в клетках могут происходить после их мутации во внутриутробном периоде и во время развития организма. Так некоторые виды рака развиваются у новорожденных детей вместе с ростом тканей организма.
Плохая экология и высокий уровень радиации также являются причинами возникновения рака.
Диагностика онкологических заболеваний
Раннее диагностирование заболевания позволяет подобрать эффективное лечение и повысить шансы на выздоровление и сохранение нормального течения жизни больного. Успешный метод лечения возможен только после обнаружения раковой опухоли и определения вида онкологического заболевания.
Диагностика лечения начинается с консультации специалиста и оценки симптомов заболевания, после чего назначается ряд исследований. Виды рака определяются после ультразвукового исследования и взятия биопсии. Полноценный подход к диагностике заболевания с учетом возраста, сопутствующих недугов и факторов риска помогает исключить ложные симптомы.
Методы лечения онкологических заболеваний
В зависимости от вида онкологического заболевания подбираются методы лечения. Наиболее эффективным является комбинированный или комплексный подход к избавлению от недуга.
От вида онкологического заболевания назначается дополнительное лечение, такое как, лучевая терапия и прием химиопрепаратов.
Успешный исход лечения, может быть достигнут, если пациент настроен на лечение и соблюдение врачебных рекомендаций, профилактическим мерам и наблюдению у врача-онколога. Ранняя диагностика онкологического заболевания позволяет избежать усугубления состояния, восстановлению нормального течения жизни, а также избежанию возможности рецидива.
Профилактика онкологических заболеваний
Виды рака должны контролироваться на протяжении всей жизни с использованием скрининговых исследований. Из-за скрытого течения онкологического заболевания симптомы могут проявиться уже в запущенной стадии, когда лечение может быть малоэффективно. Поэтому профилактические обследования и внимательный подход к опасным симптомам помогут сохранить здоровье на долгие годы, а если болезнь все-таки наступила, особенно, если учтены все факторы риска, то это позволит подобрать правильный метод лечения для любого вида онкологического заболевания.
Злокачественное новообразование: причины появления, виды и стадии развития
Существует более двухсот разновидностей онкологических заболеваний, которые могут развиваться в любой области человеческого организма. Болезнь провоцируется неконтролируемым появлением атипичных мутировавших клеток, что со временем вызывает нарушение работы отдельных органов и систем организма, а также ухудшает общее самочувствие человека.
Проявление симптомов зависит от того, где расположено злокачественное новообразование и какова стадия его развития. Основными симптомами становятся: общая слабость, ухудшение аппетита, резкая потеря веса, субфебрильная температура, чрезмерная потливость, озноб.
Лечение и шансы на полное выздоровление зависят от стадии злокачественных новообразований, их вида и реакции на различные препараты. Чтобы предотвратить появление онкологии или быстро ее обнаружить, важно знать причины болезни и первые симптомы. Если есть подозрения на злокачественное новообразование, рекомендуется обратиться за консультацией опытного врача-онколога. Наилучшую помощь оказывают в иностранных клиниках.
В Турции пациентам обеспечивается максимально эффективное лечение, быструю и точную диагностику, демократичные цены на услуги.
Причины злокачественных новообразований
Ученые определили ряд причин злокачественных новообразований, способных спровоцировать развитие рака. Для удобства их принято разделять на две большие группы: эндогенные и экзогенные.
Рассмотрим подробнее каждую из них.
Эндогенные причины злокачественных новообразований:
Экзогенные причины злокачественных новообразований:
Виды злокачественных новообразований
Злокачественное образование по строению в первую очередь зависит от тканей, в которых оно сформировалось. По этому признаку различают следующие виды злокачественных новообразований:
По принципу деления злокачественных клеток выделяют гистологические, клинические и морфологические виды опухолей.
По сложности строения бывают простые (образование из одного типа ткани) или сложные виды злокачественных новообразований. Также рак различают по органу или системе, в которых он сформировался: костей, кишечника, яичников, кожи, желудка, молочных желез, предстательной железы, шейки матки, легких и т.п.
Виды злокачественных новообразований по строению клеток, на основе которых они развиваются:
Стадии злокачественных новообразований
По степени агрессивности болезни и ее распространению по организму, различают 4 стадии злокачественных новообразований.
Рассмотрим признаки каждой из них:
Стадии злокачественных новообразований определяются после тщательного обследования и консультации врача-онколога.
ИНВАЗИЯ И МЕТАСТАЗИРОВАНИЕ ОПУХОЛЕВЫХ КЛЕТОК
Способность трансформированных клеток к миграции, инвазии и метастазированию – это важнейшее (помимо бесконтрольной клеточной пролиферации) принципиальное отличие злокачественных опухолей от доброкачественных. Инвазия и метастазирование – это главные проявления прогрессии опухоли.
Процесс инвазии и начальный “рак на месте”.
Опухолевая инвазия — процесс, при котором раковые клетки или же агрегаты расходятся из первичного очага опухоли в соседние ткани. В случае злокачественных опухолей, процесс включает проникновение опухолевых клеток через базальную мембрану в результате её разрушения.
“Рак на месте” (carcinoma in situ, CIS) – характеризуется инвазией раковых клеток в пласт эпителия ткани. Возникает в эпителиальных тканях, с вероятным исходом – злокачественной инвазией с развитием раков и метастазированием. Типы дифференцируются в зависимости от локализации CIS, и обозначаются названием типа поврежденного эпителия.
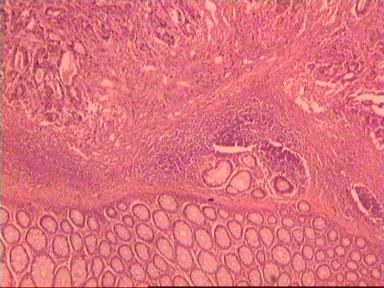
Механизм развития CIS (рис. 1), начинается с поврежденной клетки, которая под действием эндо-и экзогенных канцерогенов, подвергается цитогенному прогрессированию с развитием злокачественной генной трансформации. При этом, новообразованная малигнизированная (опухолевая) клетка, подвергается пролиферации, с образованием однотипных клеток – малигнизированного клона, клетки которой, ввиду отсутствия сосудистой трофики, диффузно питаются веществами из тканевой жидкости.
CIS характеризуется экспансивным ростом, отсутствием сосудов, отсутствием псевдооболочки клеток, отсутствием внедрения в подлежащую эпителию соединительную ткань, следовательно и целостностью базальной мембраны эпителия. Продолжительность развития CIS до злокачественной инвазии, может занимать до 10 лет, в некоторых случаях и гораздо больший период времени.
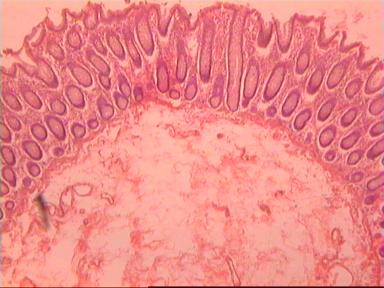
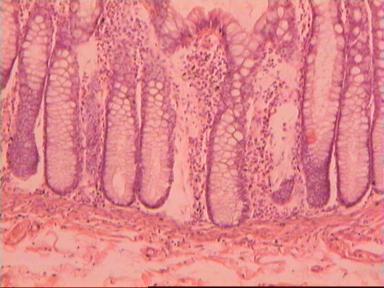
Микроскопически, CIS представлен на примере переходно-клеточного эпителия мочевого пузыря (рис. 2).
На препарате видно, что поверхностный и базальный слои клеток сохранены в гистологической норме. В промежуточном слое, наблюдается резкое увеличение количества слоев клеток, с выраженным тканевым атипизмом. Базальная мембрана, подлежащая соединительная ткань, изменениям не подверглись.
Процесс злокачественного инвазивного роста.
Вторым этапом CIS, является развитие истинной опухоли, с инвазией в соединительную ткань и метастазированием. В основе процессов, лежат несколько этапов реализации. Начинается вторичная инвазия (инфильтративный рост) с дезинтеграции опухолевых клеток (рис. 3). Под действием различной природы мутагенов, происходит трансформация (мутация) в клетках опухоли гена CTNNB1, ответственного за кодирование белка бета-катенина, в следствие чего, появляются “неправильные” белки. Одномоментно, катенины теряют связь с кадгеринами (напр.: белок Е-кадгерин в эпителиальных клетках), и замещение последних менее стабильными плакоглобинами. Соответственно, теряется основная функция белков – контактное торможение, и неподвижные в норме клетки, начинают аттрактивные движения с помощью псевдоподий к хемоаттрактантам.
Утратив способность к контактному торможению, малигнизированные клетки, усиливают экспрессию интегриновых рецепторов, за счет избытка отрицательного заряда и сниженной концентрации ионов кальция. Происходит адгезия к веществам базальной мембраны, их деградация под действием специализированных ферментов. Образовавшиеся продукты деградации, служат хемоаттрактантами для движения в эту зону опухолевых клеток с псевдоподиями (рис. 3).
Внешние формы опухолей.
Узел – в виде полипа, бляшки, цветной капусты, гриба, узла…Экзофитный рост
Язва – с блюдцеобразными краями. Экзофитный рост.
Киста – полость наполненная жидкостью.
Инфильтрат. Эндофитный рост.
Смешанная форма. Инфильтративно-язвенная.
Метастазирование — заключительная стадия морфогенеза опухоли, сопровождающаяся определенными гено- и фенотипическими перестройками. Процесс метастазирования связан с распространением опухолевых клеток из первичной опухоли в другие органы
Метастатический каскад
— Формирование эмболов (из опух.клеток, тромбоцитов и/или лимфоцитов)
— Взаимодействие опухолевых клеток с эндотелием венул, прикрепление и протеолиз базальной мембраны, инвазия в периваскулярную ткань и рост вторичной опухоли
Пути метастазирования
По продолжению — по межтканевым щелям.
Лимфогенные — по лимфатическим сосудам в регионарные лимфоузлы, характерны для опухолей эпителиального происхождения (карцинома); Лимфоузлы поражаются в порядке удаления от основного узла опухоли.
Гематогенные — по кровеносным сосудам в любые органы, характерны для опухолей соединительнотканного происхождения (саркома); Опухоли органов, дренируемых воротной веной (непарные органы брюшной полости), часто дают метастазы в печень. Все опухоли могут метастазировать в легкие, так как большинство эмболов не проходит через легочные капилляры. Для некоторых онкозаболеваний характерна органоспецифичность метастазов, необъяснимая исходя только из законов эмболии.
Имплантационные — по ходу серозных полостей (брюшины, плевры, перикарда), очень редко — по ходу синовиальных влагалищ, нервов и трубчатых органов.
Ликворогенные — распространение опухолевых клеток ликворным путям в пределах ЦНС.
Исходы.
Выводы.
В последние десятилетия в сотни раз выросла вероятность возникновения опухолей, возросло число людей погибающих от злокачественных форм новообразований. Многие статистические данные и специфическая локализация, коррелируют с множественными канцерогенами, преимущественно экзогенной природы. Первая мера профилактики от опухолей, это создание изоляции опасных веществ и факторов, от их воздействия на организм человека. В процессе лечения, в последнее время много благоприятных исходов, однако, состояние некоторых пациентов становится хуже, и апробированная терапия показывает обратный результат. Основная причина таких случаев – поддельные фармакологические препараты, направленные на лечение опухолевых процессов. Устранив эти и другие тормозящие факторы, можно добиться колоссальных успехов в терапии, в свете инновационных технологий сегодняшнего дня.
Литература.
Синельников А. Я. Атлас макроскопической патологии человека. — М.: РИА «Новая волна»: Издатель Умеренков, 2007. — 320 с: ил.
Автор: А.И.Струков, В.В.Серов Издательство: Москва, «Медицина» Год: 1995; Патологическая анатомия.
Особенности внутрикишечной опухолевой инвазии в проксимальном направлении при раке прямой кишки
И.А. Нечай, Г.И. Суханкина
Городская больница № 40
СПбГУ, медицинский факультет, кафедра хирургии
Аннотация. Представлены результаты гистологических исследований распространения «ракового поля» в проксимальном направлении при раке прямой кишки. Необходимость таких исследований обусловлена важностью сохранения дистальных отделов сигмовидной кишки, при выполнении передней резекции прямой кишки, с целью улучшения резервуарной и эвакуаторной функций. В результате определено минимальное расстояние от верхнего края опухоли, которое необходимо отступить при пересечении кишки, не нарушая онкологических принципов оперирования.
Клинические наблюдения о несомненной важности бережного отношения к дистальной части сигмовидной кишки при передних резекциях прямой кишки (ПК), побудили нас изучить распространенность ракового поля в проксимальном направлении от верхнего края раковой опухоли. Знания эти должны лечь в основу рекомендаций, насколько минимально допустимо отступать от верхнего края опухоли при резекции сигмовидной кишки, не нарушая онкологических принципов оперирования. Такая озабоченность связана с тем, что у больных, у которых при резекции ПК для анастомоза использовалась самая дистальная часть низводимой сигмовидной кишки, резервуарно-накопительная и эвакуаторная функции оказывались заметно лучше. Вместе с тем, заботясь об улучшении функциональных результатов операций, мы постоянно имели в виду важность соблюдения онкологических принципов оперирования, поскольку главным при лечении онкологических больных является, конечно, улучшение пятилетней выживаемости.
Распространение ракового процесса внутристеночно от края видимой опухоли ПК в дистальном направлении привлекало внимание ряда авторов. Такие исследования имеют чрезвычайно важное значение при оперативном лечении больных с низкой раковой опухолью ПК. При этой локализации злокачественной опухоли, с позиций функциональных результатов, важен каждый сантиметр сохраненной дистальной части кишки. Использование сшивающих аппаратов при резекции ПК позволяет в техническом плане проводить максимально низкие резекции кишки.
Распространенность инвазии в дистальном направлении при раке прямой кишки.
Распространенность раковой инвазии в дистальном направлении изучалась целенаправленными и тщательными морфологическими исследованиями. R.Willis приводит концепцию «опухолевого поля», в соответствии с которой новообразование развивается мультицентрически с формированием затем единого опухолевого узла. В.Ю.Клур с соавт. проводил серийные гистологические срезы не только в дистальном направлении, но и радиарно. Они установили, что контуры «опухолевого поля» имеют эксцентрическое распространение от основного узла с внутристеночной инвазией, которая в дистальном направлении составляет не менее 3,5-4,0 см при экзофитных опухолях, а при эндофитном росте увеличивается еще на 1,0-1,5 см. Г.И. Воробьев с соавт. исследовал 71 препарат прямой кишки, удаленный при брюшно-промежностной экстирпации. Они установили, что глубина опухолевой инвазии прогрессивно уменьшается в направлении от центра к периферии опухоли. Дистальный внутристеночный рост по подслизистому слою был зарегистрирован лишь в 2,2 % случаев и не превышал 15 мм. Глубина инвазии колоректального рака изучалась также с помощью компьютерного исследования, эндоректоэхографии. В результате была установлена незначительная по протяженности от опухолевого узла внутрикишечная инвазия опухолевого процесса в дистальном направлении. Практически это было претворено в жизнь, и на смену «правила 5 см» пришло «правило 2 см», т. е. достаточно отступить от нижнего края опухоли 2 см с тем, чтобы не нарушить основной онкологический принцип оперирования.
Распространенность опухолевой инвазии в проксимальном направлении в меньшей мере привлекала внимание специалистов. При пересечении кишки выше опухоли не возникает необходимости в строгой экономичности сохранения кишки, примыкающей к опухоли, так как всегда имеется достаточная часть остающегося участка левого фланга ободочной кишки. Вместе с тем наши специальные исследования с анализом длины сигмовидной кишки по дооперационным ирригограммам и размера резецированной части ее после передней резекции ПК показали несомненную важность максимально возможного сохранения для анастомоза дистальной части сигмовидной кишки. К подобному заключению нас подвело изучение функциональных результатов сфинктеросохраняющих резекций ПК. Все это побудило специально изучить распространенность ракового поля в проксимальном направлении от верхнего края видимой опухоли. Результаты таких исследований были нужны для определения минимального расстояния, которое необходимо отступать от верхнего края раковой опухоли при пересечении кишки для соблюдения онкологических принципов оперирования.
После фиксации препарата в проксимальном направлении от видимого верхнего края опухоли последовательно проводились пересечения кишечной стенки с интервалом 5мм (рис. 1).
Результаты исследования. Представляем наблюдение, характеризующее отсутствие опухолевой инвазии по кишечной стенке.
Мужчина 54 года, рак анального канала и ПК, выполнена брюшнопромежностная экстирпация ПК. Гистологическое исследование 31261−31272.
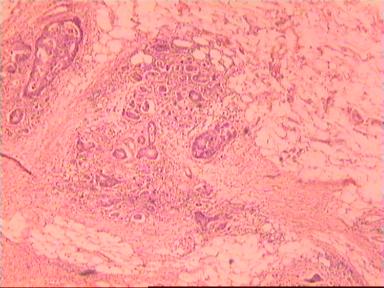
Макропрепарат: блюдцеобразно возвышающееся над поверхностью кишки новообразование диаметром 6 см, прорастает все стенки кишки. От края опухоли в проксимальном направлении макроскопически определяется инфильтрация стенки на протяжении 3,5 см.
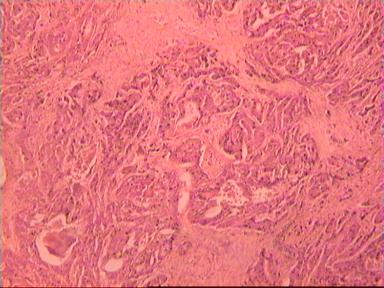
Микроскопическое исследование: высокодифференцированная слизеобразующая аденокарцинома ПК, прорастание всей толщи стенки кишки, врастание опухоли в жировую ткань. В опухоли очаги некроза, выраженная мононуклеарная реакция. От проксимального края видимой инвазии уже в 1 мм внутристеночного роста опухоли нет. (Рис. 2). Метастазов аденокарциномы в лимфатических узлах и жировой ткани не выявлено.
Рис. 2. Микропрепарат слизеобразующей аденокарциномы ПК
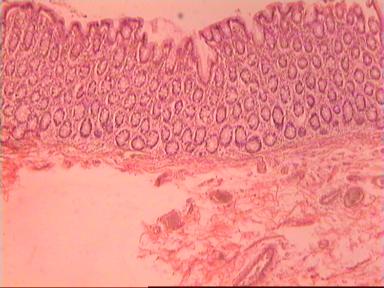
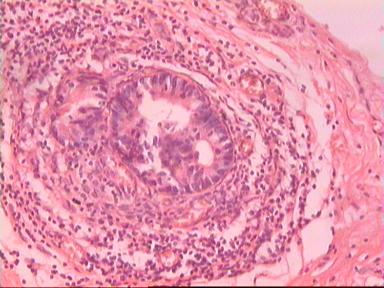
Такие данные были получены и при аденокарциноме, и при плоскоклеточном раке ПК. Приведем наблюдение, свидетельствующее о распространении опухолевого роста по кишке в проксимальном направлении. Мужчина 73 года, рак ПК, выполнена передняя резекция ПК. Гистологическое исследование № 869−870; 871−882. Макропрепарат: опухоль 5 см с кратером, циркулярно охватывающая просвет кишки, прорастание всех слоев кишки и прилежащей жировой ткани, участки абсцедирования.
Микроскопическое исследование: аденокарцинома разной степени дифференцировки. В 5 мм вне видимой опухоли − аденокарцинома в подслизистом, мышечных слоях, в клетчатке, с абсцедированием (рис 3). На срезах через 10 мм от видимого края новообразования опухолевого роста нет.
 |  |
| А | Б |
Рис. 3. Микропрепарат аденокарциномы ПК разной степени дифференцировки
Приведем еще одно наблюдение, свидетельствующее о несомненном распространении опухолевого роста по кишке в проксимальном направлении. Женщина 73 года, рак ПК, выполнена резекция ПК по Гартману. Макропрепарат: экзофитная опухоль 5 х 5 см, прорастание всех слоев кишки, регионарные лимфоузлы не определяются.
 |  |  |
| А | Б | В |
Рис. 4. Микропрепарат аденокарциномы ПК разной степени дифференцировки
Рак прямой кишки. Инвазия опухоли. Обсуждение результатов исследования.
Данные исследования убедительно свидетельствуют, что раковая инвазия в проксимальном направлении от верхнего видимого края раковой опухоли ПК не имеет тенденции к значительному распространению, а в основном ограничена контурами макроскопического «ракового узла» или инвазией по кишечной стенке не более чем на 5мм от него. Лишь в 23,5 % случаев было установлено распространение ракового поля в проксимальном направлении, причем максимально зарегистрированная инвазия была в 20мм от видимого края опухоли ПК.
Вопреки ожиданиям не выявилось повышенной тенденции к внутристеночному росту при низкодифференцированной аденокарциноме, слизистых и плоскоклеточных формах рака ПК. Следовательно, отступление от верхнего края опухоли на 4−5 см в проксимальном направлении с онкологических позиций вполне оправдано и нет необходимости удалять здоровую и функционально полноценную часть кишки. Однако нужно учитывать, что уровень пересечения кишки выше опухоли во многом определяется высотой перевязки основного кровеносного сосуда, которым для этой зоны является нижняя брыжеечная артерия, особенностями кровоснабжения конкретного участка кишки и вовлеченностью в онкопроцесс лимфатического аппарата. Намечая линию пересечения сигмовидной или нисходящей части ободочной кишки, нужно учитывать эти обстоятельства и по возможности бережно, экономно относиться к удалению этого отдела толстой кишки, помня, что инвазия опухоли по стенке кишки незначительна.
Таким образом, внутрикишечная инвазия злокачественного роста в проксимальном направлении от видимого края опухоли ПК наблюдается в 23,5 % случаев и не превышает по протяженности 20 мм. В остальных случаях «раковое поле» ограничивается контурами основного видимого новообразования или распространяется не более чем на 5 мм от него.
Уровень пересечения кишки на 4−5 см выше проксимального края видимой раковой опухоли ПК онкологически оправдан, если учесть распространение «ракового поля» по кишечной стенке. Однако объем операции, конечно, зависит от особенностей кровоснабжения конкретного участка кишки, вовлеченностью в онкопроцесс лимфатических узлов и некоторых других факторов.