лейкоплакия что это такое фото
Лейкоплакия
Лейкоплакия — поражение слизистой оболочки, характеризующееся ороговением покровного эпителия с разными формами выраженности. Лейкоплакия относится к предопухолевым заболеваниям.
Точные причины возникновения лейкоплакии неизвестны, но отмечается влияние на вероятность возникновения заболевания ряда внешних и внутренних факторов.
Внешние факторы возникновения лейкоплакии:
Спровоцировать появление лейкоплакии могут также различные повреждения кожного покрова и слизистой оболочки:
Кроме того, лейкоплакия часто наблюдается на фоне гормональных сбоев.
К группе риска относятся пациенты старше 30 лет, у детей и людей пожилого возраста лейкоплакия встречается крайне редко.
Что такое лейкоплакия
При осмотре пораженные участки можно отличить по характерному для отмерших клеток бледно-розовому или беловато-серому цвету. При этом края пятен четкие, легко различимые. Пораженный участок может быть любых размеров и иметь разные формы.
Абсолютное большинство пациентов, у которых было диагностировано данное заболевание, узнали о нем лишь на приеме у врача, куда пришли совершенно по иному поводу. Лейкоплакия обычно не доставляет дискомфорта, а потому заболевшие не спешат обращаться с подозрительными симптомами к доктору, либо же вообще не подозревают о своем недуге.
Врачи-клиницисты относят лейкоплакию к предраковым заболеваниям, в связи с тем, что при воздействии негативных факторов, может начаться процесс злокачественного перерождения пораженных лейкоплакией тканей. Это явление наблюдается в практически 20% диагностированных случаев. Поэтому чрезвычайно важно вовремя поставить диагноз и начать лечение.
Признаки возможного перерождения лейкоплакии в рак:
Виды лейкоплакии
По формам развития и внешним признакам лейкоплакию делят на 4 вида:
Плоскую лейкоплакию иначе еще называют простой. Внешне она похожа на мутную пленку с четкими краями, которую невозможно удалить механически. Пораженный участок приобретает беловато-серый цвет и имеет сухую и шероховатую поверхность.
Простая лейкоплакия на причиняет больному существенного дискомфорта, однако некоторые пациенты отмечают ощущение стянутости в месте поражения. Если болезнь локализована в уголках рта, то вокруг очага возникновения можно наблюдать гиперемию — покраснение тканей, вызванное переполнением сосудов кровью.
Для веррукозной формы характерно наличие небольших белых бляшек или бородавчатых поражений. Цвет очага отличается серовато-белым оттенком.
Эрозивная лейкоплакия причиняет пациенту некоторые неудобства и боль. Внешне она представляет собой серовато-белый участок с четкими краями. В центре поражения можно заметить трещинки и изъязвления — эрозии.
При волосатой форме лейкоплакии, пораженный участок покрыт ворсинками. Возникает эта форма обычно на фоне иммунодепрессивного состояния организма, поэтому заболевание часто диагностируется у людей, страдающих от вируса иммунодефицита человека (ВИЧ).
Все формы представляют собой последовательные стадии заболевания.
Характерные места возникновения лейкоплакии:
Диагностика лейкоплакии
Диагностика лейкоплакии включает такие методы исследования
Также проводится диагностика ЗППП, если таковые имеются, врач назначает антибактериальную терапию.
Хирургические методы лечения лейкоплакии
Диатермокоагуляция (ДТК)
Этот метод считается достаточно эффективным — в 70% следует полное излечение, однако он довольно болезненный. Кроме того, его нельзя применять у нерожавших женщин, так как в последствии возможно заращение цервикального канала. К недостаткам этого метода относятся: возможность кровотечения и довольно длительный реабилитационный период.
Из плюсов можно отметить только невысокую стоимость и возможность проведения процедуры у любого гинеколога — необходимый аппарат имеется практически в каждой больнице.
Криодеструкция
Длительность процедуры не превышает 10 минут. Лечение эффективно в 94% случаев. Пациентки, прошедшие через криотерапию, отмечают безболезненность и бескровность процедуры. Кроме того, после криодеструкции нет рубцов, поэтому этим способом можно лечить лейкоплакию у нерожавших женщин.
Лазеротерапия
В частных клиниках набирает популярность процедура лечения лейкоплакии при помощи специального лазера.
Радиоволновой метод
Один из самых передовых и популярных методов лечения лейкоплакии шейки матки — воздействие радиоволнами, под воздействием которых происходит испарение внутриклеточной жидкостью. Процедура безболезненна и бескровна. Период восстановления короткий, характеризуется быстрым заживлением и отсутствием рубцов..
При лечении любым из вышеприведенных методов в послеоперационный период врачи рекомендуют соблюдать половой покой не менее 1,5 месяцев, не принимать горячие ванны, не посещать сауны и бани, а также не поднимать тяжести.
В течение 10 дней после проведения манипуляции, возможно появление выделений из влагалища.
Для профилактики лейкоплакии шейки матки в первую очередь нужно тщательно соблюдать личную гигиену, рекомендуется использовать барьерный тип контрацепции, чтобы избежать ЗППП, регулярно проходить консультации врача.
Лейкоплакия мочевого пузыря и уретры
Лейкоплакия мочевого пузыря обычно проходит бессимптомно. Лишь в редких случаях пациенты отмечают, что испытывают неприятные ощущения внизу живота или при мочеиспускании.
Для лечения лейкоплакии мочевого пузыря или уретры обычно применяют радиоволновой или лазерный методы хирургического лечения. Однако, в случае обнаружения перерождения пораженных клеток в злокачественные, врач может назначить радикальную операцию, в ходе которой очаги с лейкоплакией и раковыми клетками будут полностью иссечены.
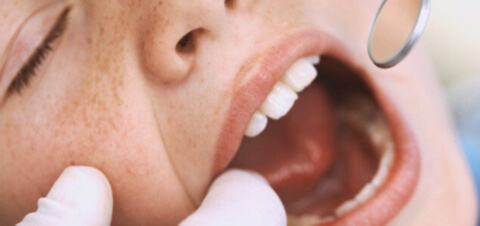
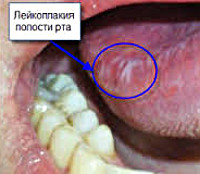
Лейкоплакия полости рта
Полость рта — это еще одна наиболее подверженная лейкоплакии область. Ввиду самой частой травматизации, ко врачам чаще всего обращаются больные с локализацией патологии именно в этой части. Для детей и людей, страдающих от нервного расстройства, характерно частое прикусывание губ, языка и внутренних поверхностей щек. В итоге на травмированной слизистой ротовой полости может начаться воспаление и запуститься процесс отмирания эпителия — образование лейкоплакии.
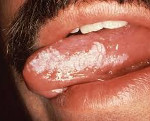
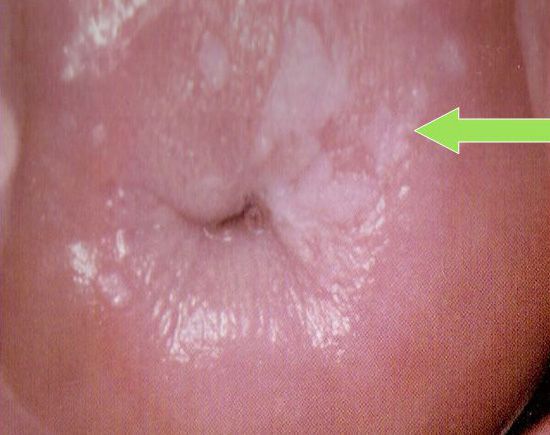
Патология языка внешне в простой форме похожа на мутную пленку. В более сложной форме, из-за ороговения участков слизистой оболочки полости рта, могут образоваться складки или пятна белого цвета.
Также часто лейкоплакия образовывается на деснах — при неправильном уходе, в ротовой полости именно на деснах скапливается большинство бактерий, которые приводят к развитию воспалений и заболеваний.
В полости рта лейкоплакию также лечат при помощи лазера или радиоволнового метода — эти способы хорошо зарекомендовали себя и дают в этом случае хорошие результаты.
Лейкоплакия горла или пищевода
В абсолютном большинстве случаев, когда обнаруживалась лейкоплакия горла или пищевода, причиной ее возникновения становились вредные привычки пациента, например, курение и алкоголь.
В отдельную категорию была выделена лейкоплакия Таппейнера. Это форма заболевания, которая является последствием табакокурения. Вредные вещества, такие как смолы, никотин, кадмий, мышьяк вызывают патологические изменения слизистой оболочки. Еще один фактор риска при курении это термические ожоги полости рта и гортани.
Лейкоплакию, сформировавшуюся в пищеводе и горле также лечат при помощи лазерного или радиоволнового метода. Только в случаях, когда уже обнаружена рак, врачи прибегают к радикальным мерам — хирургической операции.
К сожалению, многие пациенты, имеющие лейкоплакию Таппейнера, в дальнейшем не отказываются от вредных привычек, что вызывает рецидивы заболевания. В тех же немногих случаях, когда пациенты смогли побороть вредную привычку, болезнь полностью излечивается.
Лейкоплакия вульвы
Лейкоплакия вульвы — заболевание, которое в основном поражает женщин в период менопаузы. Это связано с резкими и серьезными гормональными изменениями в организме. По сути, это дистрофическое заболевание, которое сопровождается гиперплазией (увеличением количества клеток) многослойного плоского эпителия. Симптомом лейкоплакии вульвы может стать зуд, который усиливается при движении, мочеиспускании, по ночам или при половых актах.
Проявление симптомов не обязательно, часто о своем состоянии женщина узнает лишь на приеме у врача. Лечение также проводится посредством иссечения патологических участков при помощи радионожа, лазера или жидкого азота.
Лейкоплакия
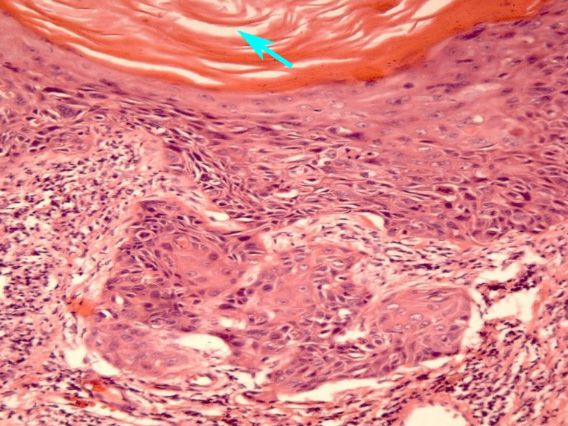
Лейкоплакия — поражение слизистой оболочки, проявляющееся очаговым ороговением многослойного плоского эпителия. Цвет кератина ороговевшего эпителия обуславливает белый или сероватый цвет очагов лейкоплакии. Заболевание встречается на слизистой полости рта, дыхательных путей, моче-половых органов, в области анального отверстия. Лейкоплакия относится к предраковым заболеваниям и может подвергаться злокачественному перерождению. В связи с этим большое диагностическое значение имеет биопсия пораженных участков слизистой с последующим гистологическим и цитологическим исследованием полученного материала. При выявлении в ходе исследования клеточной атипии показано удаление пораженного лейкоплакией участка.
Общие сведения
Лейкоплакия является дискератозам, то есть нарушениям ороговения. Она развивается чаще у людей среднего и пожилого возраста. Так лейкоплакия шейки матки наиболее часто встречается у женщин в возрасте 40 лет. Она занимает 6% от всех заболеваний шейки матки. Лейкоплакия гортани составляет треть всех предраковых состояний гортани. По данным различных наблюдений трансформация лейкоплакии в рак происходит в 3-20% случаев. Однако выделяют случаи простой лейкоплакии, которая не сопровождается атипией клеток и не являются предраковыми состояниям, а относятся к фоновым процессам организма.
Причины возникновения лейкоплакии
Причины и механизм возникновения лейкоплакии до конца не выяснены. Большую роль в развитии заболевания отводят воздействию внешних провоцирующих факторов: механического, химического, термического и др. раздражения слизистых. Например, по наблюдению гинекологов треть женщин с лейкоплакией шейки матки имеют в анамнезе данные про проведение диатермокоагуляции. Это же подтверждают случаи лейкоплакии, связанные с профессиональными вредностями (воздействие на слизистые каменноугольной смолы, пека и др.).
Особенно опасно сочетанное влияние на слизистую сразу нескольких факторов. Так возникновение лейкоплакии слизистой рта часто обусловлено образующимся от разнородных металлических протезов гальваническим током и механической травматизацией слизистой этими протезами. У курильщиков обычно наблюдается лейкоплакия красной каймы губ. Она обусловлена воздействием на слизистую химических веществ табачного дыма и термического фактора (особенно регулярного прижигание губы, происходящего при полном выкуривании сигареты), а также хронического травмирования слизистой сигаретой или мундштуком трубки.
Причиной лейкоплакии могут быть хронические воспалительные и нейродистрофические изменения слизистой оболочки (например, при стоматите, гингивите, вагините, хроническом цистите и др.) Вероятно, определенную роль в развитии лейкоплакии имеют наследственные факторы, поскольку ее возникновение наблюдается у пациентов с врожденными дискератозами.
Не последнюю роль в развитии лейкоплакии играют и внутренние факторы, связанные с состоянием организма человека. Это недостаточность витамина А, гормональные отклонения, инволюционная перестройка слизистой половых органов, гастроэнтерологические заболевания, вызывающие снижение устойчивости слизистых оболочек к внешним раздражающим факторам.
Классификация лейкоплакии
По особенностям морфологических проявлений выделяют следующие формы лейкоплакии:
Каждая последующая форма заболевания развивается на фоне предыдущей и является одним из этапов происходящего патологического процесса.
Симптомы лейкоплакии
Чаще всего лейкоплакия поражает слизистую оболочку полости рта в области щек, углов рта, нижней губы, реже в процесс вовлекается боковая поверхность и спинка языка, слизистая в области альвеолярных отростков. Лейкоплакия мочеполовых органов может располагаться на слизистой клитора, вульвы, влагалища, шейки матки, головки полового члена, уретры и мочевого пузыря. Лейкоплакия дыхательных путей чаще локализуется в области голосовых связок и на надгортаннике, редко в нижнем отделе гортани.
Лейкоплакия представляет собой единичные или множественные белесоватые или бело-серые очаги с четкими контурами. Они могут быть различной формы и размеров. Как правило, изменения слизистой развиваются незаметно, не вызывая никаких негативных ощущений. В связи с этим заболевание часто бывает случайной диагностической находкой при посещении стоматолога, проведении кольпоскопии, операции по обрезанию крайней плоти (циркумцизио) и т. п. Исключениями являются лейкоплакия слизистой ладьевидной ямки мочеиспускательного канала, которая приводить к затруднению мочеиспускания, и лейкоплакия гортани, вызывающая кашель, охриплость голоса и дискомфорт при разговоре.
Процесс развития лейкоплакии состоит из нескольких переходящих один в другой этапов. Он начинается с появления на участке слизистой оболочки небольшого, неярко выраженного воспаления. В дальнейшем происходит ороговение эпителия воспаленного участка с формированием характерного белого очага плоской лейкоплакии. Часто белый цвет измененной слизистой напоминает налет или пленку. Однако попытка снять «налет» шпателем не удается.
Со временем на фоне плоской лейкоплакии развивается веррукозная. При этом очаг поражения уплотняется и немного приподнимается над поверхностью слизистой. Формируется белесоватая бугристая бляшка с бородавчатыми разрастаниями высотой 2-3 мм. На фоне очагов ороговения могут возникать эрозии и болезненные трещины, характерные для эрозивной формы лейкоплакии.
Основной опасностью лейкоплакии является возможность ее злокачественной трансформации. Период времени, через который начинается злокачественное перерождение, очень индивидуален и зависит от формы заболевания. Лейкоплакия может существовать десятилетиями, не превращаясь в злокачественное новообразование. Наиболее склонны к переходу в рак веррукозная и язвенная формы, а самый высокий процент озлокачествления наблюдается при лейкоплакии языка.
Существует ряд признаков, по которым можно заподозрить злокачественную трансформацию той или иной формы лейкоплакии. К таким признакам относится внезапное появление уплотнений или эрозий в очаге плоской лейкоплакии, ее неравномерное уплотнение, захватывающее лишь один край очага. Для эрозивной формы признаками озлокачествления являются: появление в центре эрозии уплотнений, изъязвление поверхности, образование сосочковых разрастаний, резкое увеличение размеров эрозии. Следует отметить, что отсутствие перечисленных признаков не является гарантией доброкачественности процесса и может наблюдаться на ранних стадиях злокачественного перерождения лейкоплакии.
Диагностика лейкоплакии
При локализации лейкоплакии в доступных осмотру местах (ротовая полость, головка полового члена, клитор) диагноз обычно не вызывает затруднений. Окончательный диагноз устанавливается на основании цитологии и гистологического изучения материала, полученного во время биопсии участка измененной слизистой оболочки.
Цитологическое исследование является обязательным в диагностике лейкоплакии. Оно позволяет выявить характерную для предраковых заболеваний клеточную атипию. В ходе цитологического исследования мазков с пораженного участка слизистой обнаруживают большое количество клеток многослойного эпителия с признаками ороговения. Однако в мазок обычно не попадают клетки из ниже расположенных слоев слизистой, где могут располагаться атипичные клетки. Поэтому при лейкоплакии важно проведение цитологического исследования не мазка, а биопсийного материала.
При гистологии биопсийного материала выявляется ороговевающий эпителий, не имеющий поверхностного функционального слоя, так как верхние слои эпителия находятся в состоянии паракератоза или гиперкератоза. Может быть обнаружена различная степень атипии базальных клеток и базально-клеточная гиперактивность, свидетельствующие о возможности злокачественной трансформации образования. Выраженная атипия является показанием для консультации у онколога.
Лейкоплакия шейки матки диагностируется гинекологом при осмотре в зеркалах и в ходе кольпоскопии. Проведение Шиллер теста выявляет участки слизистой, не подверженные окрашиванию йодом. При подозрении на лейкоплакию шейки матки проводят не только биопсию подозрительных участков, но и выскабливание цервикального канала. Цель такого исследования — исключение предраковых и раковых изменений эндоцервикса.
При подозрении на лейкоплакию гортани проводят ларингоскопию, выявляющую участки белого плотно спаянного с подлежащими тканями налета. Исследование дополняют биопсией. Диагностику лейкоплакии уретры или мочевого пузыря осуществляют при помощи уретро- и цистоскопии с биопсией пораженного участка.
Лечение лейкоплакии
Лейкоплакия любой формы и локализации требует комплексного лечения. Оно заключается в устранении факторов, спровоцировавших развитие лейкоплакии, и сопутствующих нарушений. Сюда относится: освобождение полости рта от металлических протезов, отказ от курения, устранение гиповитаминоза А, терапия патологии желудочно-кишечного тракта, лечение эндокринных и соматических заболеваний, а также инфекционных и воспалительных процессов.
Простая лейкоплакия без клеточной атипии часто не требует радикальных лечебных мероприятий. Но такие пациенты должны наблюдаться и периодически проходить обследование. Выявление в ходе гистологического исследования базально-клеточной гиперактивности и клеточной атипии является показанием для удаления очага лейкоплакии в ближайшее время.
Удаление пораженных участков слизистой может проводиться при помощи лазера или радиоволнового метода, путем диатермокоагуляции и электроэкзиции (иссечение электроножом). Нежелательно применение криодеструкции, поскольку после воздействия жидкого азота на слизистой остаются грубые рубцы. В отдельных случаях требуется хирургическое иссечение не только слизистой, но и участка пораженного органа (уретры, влагалища, мочевого пузыря), что влечет за собой проведение реконструктивно-пластической операции. Признаки злокачественной транформации лейкоплакии являются показанием для радикальных операций с последующей рентгентерапией.
Локализация лейкоплакии на слизистой гортани требует проведения микроларингохирургической операции. Коагуляция пораженных участков слизистой мочевого пузыря возможна в ходе цистоскопии. В лечении лейкоплакии мочевого пузыря успешно применяют введение в мочевой пузырь озонированного масла или жидкости, а также газообразного озона. Однако в случае упорного течения заболевания требуется резекция мочевого пузыря.
Своевременное и адекватное лечение лейкоплакии дает положительный результат. Однако нельзя исключить возникновение рецидивов заболевания. Поэтому в дальнейшем пациенту необходимо наблюдение. С осторожностью следует относиться к народным методам лечения и тепловым процедурам. Они могут способствовать злокачественной трансформации лейкоплакии и усугубить течение заболевания.
Что такое лейкоплакия шейки матки? Причины возникновения, диагностику и методы лечения разберем в статье доктора Игнатенко Т. А., гинеколога со стажем в 13 лет.
Определение болезни. Причины заболевания
Лейкоплакия шейки матки — это утолщение и ороговение плоского эпителия слизистой оболочки шейки матки.
Термин «лейкоплакия» (в переводе с греческого — «белая бляшка») был предложен Швиммером в 1887 году для описания белесоватых участков слизистых оболочек щёк, которые расценивались как предраковые изменения. В отечественной литературе и клинической практике термин остаётся общепринятым до настоящего времени. За рубежом же предпочителен термин «дискератоз». [2]
Очаг лейкоплакии может располагаться на слизистой оболочке нижней губы, угла рта, дна полости рта, щёк, в аногенитальной области, на вульве, клиторе, во влагалище, на шейке матки, реже — в области головки полового члена, в окружности заднепроходного отверстия. [11]
Согласно статистике, частота лейкоплакии шейки матки составляет всего 0.7 на 100 000 случаев гинекологической заболеваемости, среди заболеваний шейки матки — 5.2%. [11]
Лейкоплакия шейки матки наиболее часто встречается в возрастной группе 17-39 лет. [9]
В большинстве стран Европы и США, где проводится организованный скрининг рака шейки матки, лейкоплакия шейки матки не попадает в активный поиск, пока цитологические мазки не выявят начальные степени дисплазии (предрака) шейки матки. В нашей стране тактика наблюдения и ведения лейкоплакии шейки матки более активная.
Причины развития лейкоплакии шейки матки делят на:
Под нарушением гормонального фона чаще подразумевают хроническое отсутствие овуляции, что приводит к дисбалансу эстрогена и прогестерона в организме с преобладанием первого. Относительно повышенные концентрации эстрогена, в свою очередь, действуют на органы-мишени (молочные железы, тело и шейка матки), приводя к гиперпластическим процессам (бесконтрольному увеличению числа клеток). [4] Часто у пациенток с лейкоплакией шейки матки диагностируют повышение уровня пролактина. Иммунные нарушения зачастую проявляются воспалительными процессами матки и ее придатков (вагиниты, сальпингоофориты, цервициты). [9] Отечественным исследованием выявлено повышение концентрации секреторного иммуноглобулина А (SIgA) у пациенток с такими фоновыми заболеваниями шейки матки, как эктопия цилиндрического эпителия и лейкоплакия шейки матки. [8]
Под химическими и травматическими воздействиями зачастую подразумевают интенсивное и неадекватное лечение по поводу «псевдоэрозии» шейки матки: приблизительно трети пациенток с лейкоплакией ранее проводилась диатермокоагуляция и другие деструктивные вмешательства на шейке матки. Немаловажным фактором развития лейкоплакии шейки матки является опущение и выпадение матки/шейки матки, которое сопровождается неизбежным нарушением влагалищной флоры и, при выраженных степенях, постоянным контрактом шейки матки с внешней средой. [5]
Симптомы лейкоплакии шейки матки
Зачастую заболевание протекает бессимптомно. Лишь около трети пациенток предъявляют жалобы на обильные бели и контактные кровяные выделения (после полового акта, использования тампонов, гинекологических осмотров).
Симптомы перерождения лейкоплакии в рак
Патогенез лейкоплакии шейки матки
Механизм развития лейкоплакии в точности не выяснен. Считается, что под влиянием причинных факторов включаются механизмы ороговения в норме неороговевающего многослойного плоского эпителия шейки матки. На поверхности шейки матки формируются роговые чешуйки, клетки с деформированным ядром и внутриклеточными компонентами. [2]
Классификация и стадии развития лейкоплакии шейки матки
Согласно классификации Я.Б. Бохмана (1976), лейкоплакия, наряду с псевдоэрозией, эктропионом, полипом, эндометриозом шейки матки, цервицитами, истинной эрозией шейки матки, входит в группу фоновых заболеваний шейки матки, при которых не обнаруживается клеток с атипичными признаками, но длительное существование которых может послужить фактором риска развития предрака.
За рубежом лейкоплакию шейки матки с клеточным атипизмом относят к группе предраковой патологии шейки матки — ЦИН (цервикальной интраэпителиальной неоплазии, или дисплазии, шейки матки). [2]
Осложнения лейкоплакии шейки матки
Чем опасна лейкоплакия шейки матки
Лейкоплакия может распространяться с шейки матки на своды влагалища. Злокачественное перерождение клеток лейкоплакии наблюдается у 31,6% больных по данным отечественных авторов, 4,9-9% — по зарубежным данным. [11]
Диагностика лейкоплакии шейки матки
Комплексное обследование при лейкоплакии включает:
Кольпоскопия
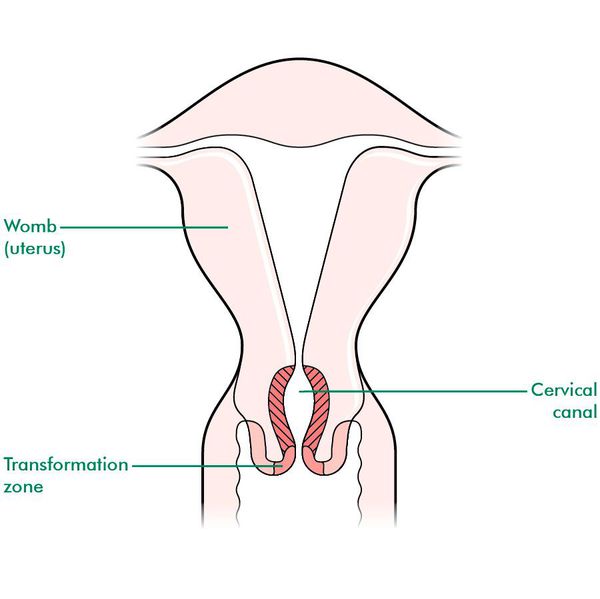
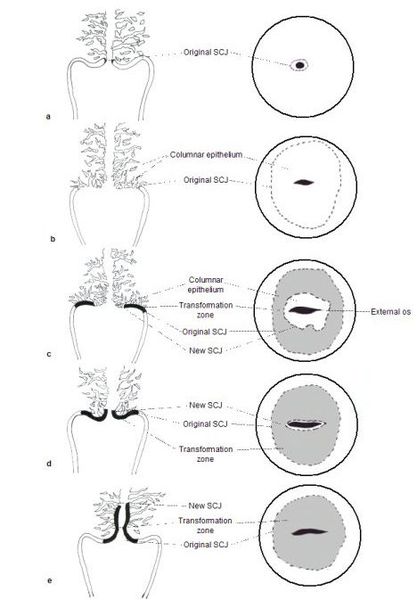
При кольпоскопии устанавливается тип зоны трансформации (переходной зоны стыка двух видов покровного эпителия шейки матки — многослойного плоского и цилиндрического), место расположения лейкоплакии.
Влагалищная часть шейки матки (экзоцервикс) покрыта многослойным плоским эпителием. В канале шейки матки (цервикальном канале, эндоцервиксе) — цилиндрический эпителий. Место перехода цилиндрического эпителия цервикального канала в многослойный плоский эпителий поверхности шейки матки носит название зоны трансформации. Эта область имеет большое клиническое значение, поскольку именно в ней возникает более 80% случаев дисплазии и рака шейки матки.
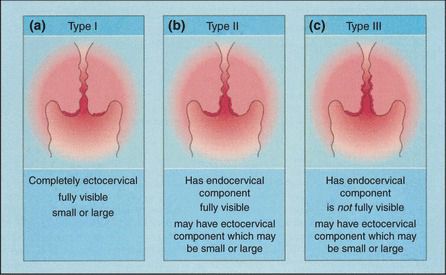
Зона трансформации 1 типа — переходная зона видна полностью. Это самый оптимальный и прогностически «благоприятный» вариант кольпоскопического заключения.
Зона трансформации 2 типа — переходная зона частично скрыта в канале шейки матки. Адекватно оценить такую картину сложно, так как наиболее измененные участки могут быть не видны и пропущены.
Зона трансформации 3 типа — переходная зона находится глубоко в канале шейки матки и оценить её кольпоскопически невозможно. Кольпоскопия в этом случае считается неинформативной, поскольку глубина залегания патологического очага остается неизвестной.
Цитологическое и гистологическое исследование
Сложность диагностики лейкоплакии при помощи простого цитологического соскоба с шейки матки заключается в невозможности оценки полноценного клеточного состава, так как из-за плотных роговых чешуек на поверхности многослойного плоского эпителия шейки матки в соскоб могут не попасть клетки из глубоких слоев. Таким образом может быть пропущена предраковая трансформация или даже рак шейки матки. [3] Именно поэтому основным методом диагностики лейкоплакии шейки матки является исследование ткани шейки матки, полученной при обязательно прицельной биопсии на фоне кольпоскопии. Зона трансформации 2 и 3 типа, определенные при кольпоскопии, могут послужить поводом для проведения не только биопсии, но и выскабливания слизистой канала шейки матки. Более щадящий метод оценки состояния слизистой канала шейки матки возможен при помощи микрокольпогистероскопии (офисная гистероскопия). Преимущество метода заключается в возможности нетравматичного прохождения канала шейки матки (цервикального канала) под визуальным контролем без анестезии. В процессе процедуры можно провести прицельную биопсию. При гистологическом исследовании лейкоплакия характеризуется терминами: кератоз, паракератоз, акантоз.
Бактериологическое исследование
Включает анализ влагалищного мазка и бактериальных посевов на флору и половые инфекции. Исследования важны тем, что при наличии воспаления шейки матки результаты цитологического и гистологического анализов могут быть искажены.
Анализ на ВПЧ
Исследование ДНК ВПЧ высокого онкогенного риска в соскобе с шейки матки и цервикального канала
В настоящее время изучают влияние вирусной инфекции на развитие лейкоплакии. Некоторые авторы считают, что процессы ороговения можно рассматривать как косвенный маркер папилломавирусной инфекции. Лейкоплакия, существующая вне инфицирования ВПЧ, зачастую не озлокачествляется. При сочетании с вирусом вероятность озлокачествления есть, но серьезных подтверждений этому факту пока нет. [12] [13]
Иммунограмма
Контроль уровня гормонов
Лечение лейкоплакии шейки матки
Консервативное лечение
Медикаментозное лечение при лейкоплакии включает:
В нашей стране лейкоплакию обычно подвергают деструкции — разрушению патологической ткани. Это обосновано, так как со временем лейкоплакия может трансформироваться, пациентка может заразиться ВПЧ и произойдёт перерождение ткани, что потребует новых биопсий и лишних визитов к врачу.
Хирургическое лечение
Наиболее часто применяемыми методами лечения лейкоплакии шейки матки являются:
Подготовка к операции включает:
Как проходят гинекологические операции
Манипуляции производят в первой половине менструального цикла (4-7 день от начала менструации). Для более точного определения патологической ткани процедура контролируется проведением кольпоскопии, а шейку матки обрабатывают раствором Люголя. Полное заживление и возвращение пациентки к привычной жизни (возможность половой жизни, использования вагинальных тампонов, посещение бассейна и прочее) зачастую ожидается через 28-40 дней после проведения процедуры. Коррекция гормональных нарушений и адекватная гормонотерапия, по некоторым данным, позволяет ускорить сроки заживления послеоперационной раны и снизить частоту повторного возникновения доброкачественных заболеваний шейки матки. [10]
При сочетании лейкоплакии с деформацией и гипертрофией шейки матки целесообразно проведение реконструктивно-пластических операций (пластика шейки матки) с целью восстановления анатомии цервикального канала. [14] [15]
Современные зарубежные исследователи расценивают лейкоплакию как доброкачественный физиологический процесс и в большинстве ситуаций рекомендуют профилактическое наблюдение.
Криодеструкция
Химическая коагуляция
Химическими коагулянтами, например Солковагином, лейкоплакию лечили в 90-х годах ХХ века. Эффективность лечения простой лейкоплакии шейки матки у молодых нерожавших женщин составляла около 70 %. Сейчас этот метод не применяют.
Антибиотикотерапия
Физиотерапия
Физиопроцедуры после операций на шейке матки, в том числе и при лейкоплакии, не проводятся.
Народные способы лечения
Беременность и лейкоплакия
При обнаружении лейкоплакии шейки матки у беременных обязательно лечат урогенитальную инфекцию, бактериальный вагиноз и восстанавливают микробиоценоз влагалища.
Реабилитация
Сразу после процедуры пациентку могут беспокоить тянущие боли внизу живота, однако они быстро проходят. Выделения чаще всего светлые слизистые или водянистые, редко с прожилками крови.
Кровянистые выделения после операции возникают редко. Но если они появились, беспокоят дольше 5–10 дней и/или менструации становятся обильнее и выделяются кровяные сгустки, то следует немедленно обратиться к врачу.
Также должна насторожить температуры тела свыше 37,5 °C, сильные боли внизу живота и гноевидные выделения из половых путей с резким неприятным запахом.
После операции в течение месяца рекомендуется:
Через две недели после операции врач проводит гинекологический осмотр, чтобы удостовериться, что пациентка восстанавливается. Слизистая полностью приходит в норму за 4–6 недель.
Наблюдение после лечения
Частота посещения доктора зависит от формы заболевания, эффективности лечения и наличия факторов риска, которые могут осложнить выздоровление: курение, ВИЧ-инфекция, заболевания, передаваемые половым путём, носительство онкогенных типов ВПЧ и т. п.
Диета
После лечения лейкоплакии следует придерживаться принципов правильного питания, специфическая диета не требуется.
Прогноз. Профилактика
При лейкоплакии шейки матки прогноз, как правило, благоприятный.
Принципы профилактики развития лейкоплакии шейки матки включают: