лихорадочный синдром что это такое
Лихорадка
Причины повышения температуры
Cимптомы лихорадки
Иногда повышение температуры тела может сопровождаться другими симптомами, связанными с обострением хронических заболеваний.
Следует вызвать врача, если у детей младше 3 месяцев температура поднялась выше 37.5, если температура повышена более 24 ч.
У детей в возрасте от 6 месяцев до 6 лет при высокой температуре иногда наблюдаются судороги. Если у вашего ребенка такие судороги, следите за тем, чтобы он не поранился, уберите все опасные предметы рядом с ним и удостоверьтесь, что он свободно дышит.
Если у детей повышенная температура сопровождается судорогами, ригидностью затылочных мышц, сыпью, если при повышенной температуре отмечаются боли в животе, то следует немедленно обратиться за медицинской помощью.
Если температура сопровождается отеком и болями в суставах; а также сыпью, особенно темно-красного цвета или в виде больших волдырей, то следует срочно обратиться к врачу. При возникновении сопутствующих симптомов: кашель с желтоватой или зеленоватой мокротой, сильная головная боль, боль в ушах, спутанность сознания, сильная раздражительность, сухость во рту, боль в животе, сыпь, сильная жажда, сильная боль в горле, болезненное мочеиспускание и рвота, следует также вызвать врача. При повышении температуры тела у беременной женщины, также следует обратиться к врачу.
Что можете сделать Вы
Постарайтесь отдохнуть, лучше всего соблюдать постельный режим, не в коем случае не кутайтесь и не одевайтесь слишком тепло, пейте больше жидкости. Обязательно ешьте, но лучше легкую и хорошо усваиваемую пищу. Измеряйте температуру каждые 4-6 ч. Примите жаропонижающее лекарство, если у вас болит голова или температура выше 38 градусов.
Что может сделать врач
Врач должен установить причину повышенной температуры тела и назначить соответствующую терапию. При необходимости назначить дополнительное обследование, а при подозрении на серьезное заболевание направить на госпитализацию.
Что такое геморрагическая лихорадка с почечным синдромом (ГЛПС)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 13 лет.
Определение болезни. Причины заболевания
Геморрагическая лихорадка с почечным синдромом (ГЛПС) — это группа острых инфекционных заболеваний, вызываемых хантавирусами из семейства Bunyaviridae, которые поражают мелкие сосуды всего организма, вызывают расстройства свёртывающей системы, нарушают кровообращение и работу почек. Клинически проявляется в виде общей инфекционной интоксикации, воспаления соединительной ткани почек, не поддающегося лечению антибиотиками, и геморрагического диатеза (повышенной кровоточивости тканей). В зависимости от формы заболевания летальность колеблется от 1 % до 15 %.
Синонимы: дальневосточная или корейская геморрагическая лихорадка, геморрагический нефрозонефрит, скандинавская эпидемическая нефропатия и др.
Этиология
Таксономия возбудителя болезни:
Определение ГЛПС как вирусной болезни было предложено советским бактериологом, вирусологом и иммунологом А. А. Смородинцевым в 1944 году. Сам вирус был выделен от животных южно-корейским учёным Н. W. Lee в 1976 году, от человека — в 1978 году.
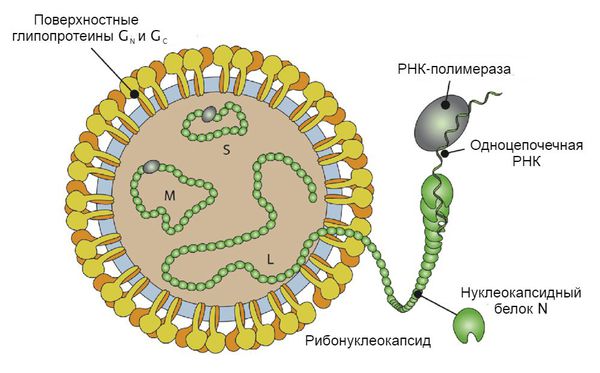
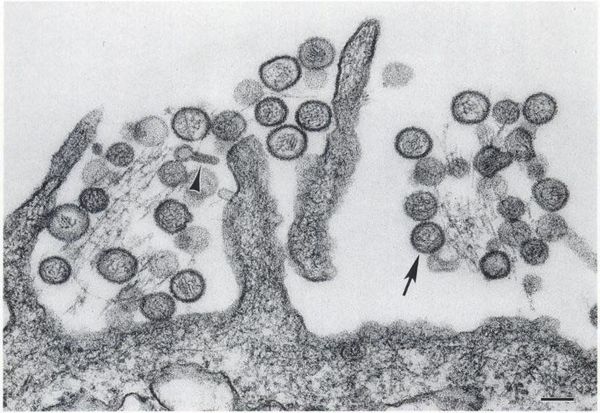
Вирусные частицы представляют собой образования округлой формы диаметром 90-130 нм. Они имеют липидную оболочку с выступами (гликопротеиновыми шипами), содержат одноцепочечную РНК. Геномом кодируются: РНК-зависимая РНК-полимераза, нуклеокапсидный белок N, поверхностные глипопротеины GN GC. В зависимости от вида вируса имеется различное количество открытых рамок считывания, кодирующих неструктурные белки. Проникновение вируса в клетку хозяина осуществляется путём прикрепления к её поверхности с помощью специфических белков G.
Интересен тот факт, что мутации хантавирусов при репликации проходят параллельно с эволюционными изменениями их природных носителей (грызунов).
Эпидемиология
Все перечисленные возбудители также могут циркулировать повсеместно в незначительной концентрации.
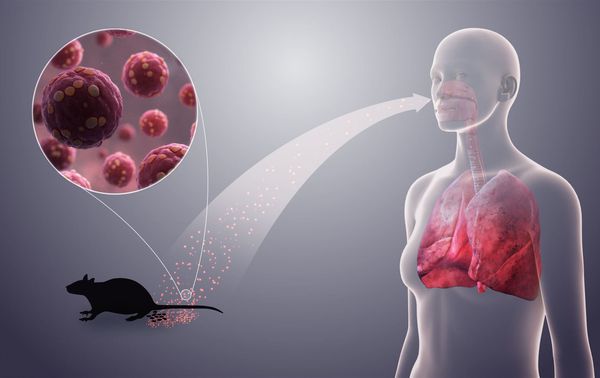
Заболевание является природно-очаговым зоонозом, т. е. встречается на определённых территориях, где есть основной источник инфекции — дикие мышевидные грызуны:
В городах незначительная роль отводится домовым мышам и крысам. Сами грызуны, как правило, являются бессимптомными вирусоносителями (вирусные частицы выявляются у них во всех средах организма, но больше — в лёгких).
Заражение грызунов происходит при контакте между собой, в основном через слюну воздушно-капельным путём. Человек в основном заражается через мочу и фекалии грызунов, содержащие вирус.
Механизмы передачи вируса :
Человек обычно не является источником инфекции, для окружающих не заразен (случаи заражения крайне редки и наблюдаются только в лаборатории).
К заболеванию восприимчивы все люди, чаще всего болеют мужчины активного возраста, связанные с определёнными профессиями или образом жизни (фермеры, ассенизаторы, трактористы, лесники, геологи, дачники, работники промышленных предприятий). Дети, женщины и пожилые люди болеют значительно реже в связи с меньшим контактом с источниками вируса в природной среде и особенностями иммунитета (если человек уже контактировал с вирусом).
Сезонность — летне-осенняя, раз в 3-4 года заболеваемость увеличивается из-за активизация грызунов, обитающих рядом с людьми.
Симптомы геморрагической лихорадки с почечным синдромом
Инкубационный период составляет от 4 до 49 дней. В среднем он длится 2-3 недели. Его продолжительность зависит от вида возбудителя, дозы попавшего в организм патогена, места проникновения, иммунореактивности организма и др.
Подавляющее большинство случаев протекает под маской лёгкого и среднетяжёлого ОРЗ в виде непродолжительной остролихорадочной формы и, как правило, не распознаются.
Начало заболевания (лихорадочный период) обычно острое, иногда наблюдается небольшая продрома в виде познабливания, ломоты в теле, повышения температуры тела до 37,5-38°С. Появляется лихорадка с быстрым нарастанием температурной реакции до максимальных цифр (38-40°С), которые держатся в течение 5-11 дней. Колебания температурной кривой не имеют каких-либо особенностей. Больных беспокоит озноб, выраженная головная боль, ломота и боли в мышцах и суставах, сухость во рту и жажда. Быстро нарастает слабость, потливость, адинамия. Может возникнуть небольшой кашель.
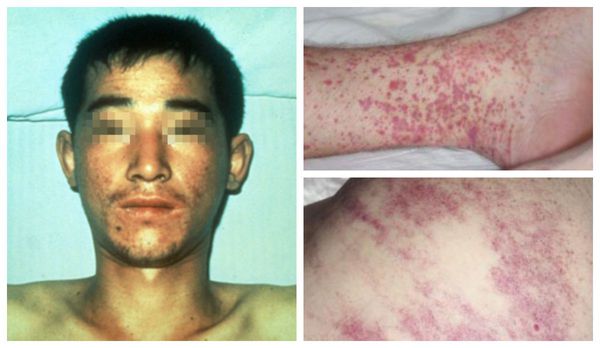
Внешний вид больных : гиперемированная (покрасневшая) верхняя половина тела, инъецированные красноватые склеры (белки глаз), возможна пятнистая энантема мягкого нёба (появление мелких пятен). При прогрессировании болезни появляется петехиальная сыпь (мелкие кровоизлияния) в области туловища, внутренней поверхности плеч и местах уколов, возможны небольшие носовые кровотечения. При сдавливании тканей и щипках в этих местах появляется геморрагическая сыпь.
Со стороны сердца отмечается относительная брадикардия, артериальное давление немного снижено. У чувствительных людей может возникнуть дискомфорт в поясничной области. К концу лихорадочного периода начинает снижаться количество отделяемой мочи (диурез) и частота мочеиспускания.
Внешний вид пациента изменяется : гиперемия лица и верхней части туловища сменяется бледностью, нарастает геморрагический синдром: возникают массивные кровоизлияния в склеры, длительные носовые кровотечения, любое прижатие ткани вызывает выраженную геморрагическую сыпь. Возможно развитие кишечного кровотечения.
Ведущим расстройством олигурической стадии является прогрессирующее снижение количества отделяемой мочи вплоть до анурии (полного её отсутствия). В это время наиболее часто развиваются осложнения и летальные исходы.
Признаки потенциального развития тяжёлой формы болезни :
ГЛПС у беременных
Заболевание протекает несколько тяжелее, чаще переходит в тяжёлую стадию и повышает риск осложнений. Оно способно привести к развитию дистресс-синдрома лёгких, тромбоцитопении и повышению уровня печёночных трансаминаз.
Патогенез геморрагической лихорадки с почечным синдромом
Входные ворота — эпителий дыхательных путей, желудочно-кишечный тракт и повреждённая кожа. В месте проникновения вируса никаких изменений не наблюдается. По кровеносным сосудам патоген распространяется в организме, накапливаясь в клетках макрофагальной ткани, не вызывая при этом никаких симптомов.
По истечению скрытого периода заболевания происходит массивная вирусемия — выход и циркуляция вируса в крови. Она сопровождается активацией иммунной и гормональной систем, которые запускают синтез провоспалительных цитокинов. В результате прямого повреждающего воздействия вируса и иммунопатологических сдвигов повреждается внутренний слой мелких сосудов («излюбленное» место поражения вируса), развивается повышенное слипание тромбоцитов и клеточных элементов, вследствие чего нарушается текучесть крови. Такие изменения приводят к нарушению микроциркуляции, спазму мелких сосудов и нарушению работы органов. Одновременно с этим начинается образование патологических иммунных клеток (аутоиммунная агрессия).
При прогрессировании болезни расстройства микроциркуляции усиливаются, что приводит к системному расстройству гемодинамики, нарушается кровоснабжение органов, нарастает гипоксия, увеличивается кислотность (ацидоз), повреждается структура и функции жизненно важных органов (отёки, кровоизлияния, дистрофия, некроз).
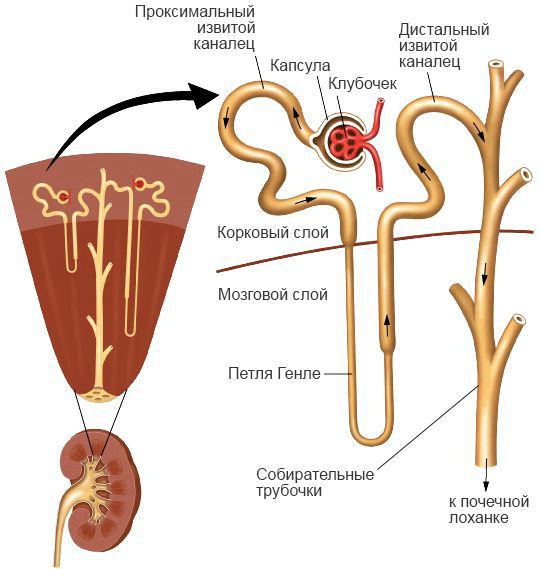
Наиболее выраженные поражения наблюдаются в почках — нарушается микроциркуляция, повышается проницаемость стенки сосудов, на базальной мембране клубочков осаждаются патологические иммунные комплексы. Это ведёт к отёку промежуточного вещества, дистрофии, пропотеванию фибрина и белка в просвет канальцев почек и их обтурацией (закупоркой) — нарушается фильтрация, нарастает ишемия ткани почек и возникает некроз. Это приводит к уменьшению количества отделяемой мочи, нарушению водно-электролитного баланса, уремической интоксикации и ацидозу. Чем тяжелее процесс, тем больше объёмы поражения, что может привести к летальному исходу.
Классификация и стадии развития геморрагической лихорадки с почечным синдромом
В Международной классификации болезней (МКБ-10), заболеванию присвоен код A 98.5.
Выделяют три степени тяжести:
Осложнения геморрагической лихорадки с почечным синдромом
Специфические осложнения ГЛПС :
Неспецифические осложнения ГЛПС — воспалительно-гнойные процессы:
Диагностика геморрагической лихорадки с почечным синдромом
К методам диагностики ГЛПС относятся:
Дифференциальная диагностика
Большинство случаев болезни проходят в лёгкой и среднетяжёлой форме, поэтому, как правило, не распознаются, ошибочно принимаясь за начальный период ОРЗ. Также ГЛПС можно спутать с другими заболеваниями:
Лечение геморрагической лихорадки с почечным синдромом
Лёгкие и многие формы среднетяжёлых случаев болезни лечат дома или в отделении ОРЗ стационаров как нераспознанные случаи. Часть среднетяжёлых и тяжёлых случаев подлежат госпитализации в инфекционные стационары с наличием отделения реанимации и интенсивной терапии (ОРИТ), при отсутствии инфекционного стационара — в общетерапевтический. Транспортировка должна осуществляться без тряски, так как есть риск разрыва почек.
Режим — постельный, до прекращения выраженной полиурии:
Показана механически и химически щадящая диета с достаточным количеством соли. Наиболее подходит диета № 4 по Певзнеру. Необходимо контролировать уровень потребляемой жидкости. В начале болезни, когда функция почек сохранена, показано обильное питьё. В фазу олигоанурии нужно строго следить, чтобы количество потреблённой жидкости не превышало объёма выведенной более чем на 700 мл. В разгар болезни нужно исключить продукты, богатые белком (мясо, рыбу, бобовые) и калием (овощи, фрукты, сухофрукты, картофель). В период выздоровления их нужно включить в рацион. Голодать нельзя, так как оно усиливает распада белка и увеличивает уровень мочевины в крови (азотемия).
Специфической противовирусной терапии прямого действия на сегодняшний день нет. В ранние сроки болезни при среднетяжёлых и тяжёлых формах возможно применение препарата общевирусного действия ( рибавирина ) коротким курсом.
В период выздоровления показано использование общеукрепляющих средств и адаптогенов: минеральных препаратов (например глюконат кальция ), витаминных комплексов и растительных экстрактов (например элеутерококка ).
Сроки выписки пациентов :
Прогноз. Профилактика
При лёгких формах и большей части среднетяжёлых форм прогноз благоприятный: через 3-6 недель наблюдается полное выздоровление. При части среднетяжёлых и тяжёлых формах процесс восстановления может занять месяцы, иногда годы, возможно стойкое нарушение функции некоторых органов (в основном почек). При развитии осложнений нередки летальные исходы (в основном при ГЛПС, вызванной вирусом Хантаан).
Профилактика ГЛПС на современном этапе включает в основном неспецифические мероприятия:
МИГ® 400. Лихорадочный синдром
Медицинская статистика утверждает, что хотя бы раз в год каждый из нас сталкивается с повышением температуры тела – это самый частый повод для обращения в поликлинику или вызова врача на дом.
Но что же считать физиологичным повышением температуры, надо ли бить тревогу, когда градусник показывает 37 градусов?
Что же такое «лихорадка»?
Возможные проявления:
Необходимо помнить, что повышение температуры тела имеет приспособительное значение – наш организм активирует комплекс различных защитных, приспособительных и восстановительных реакций, направленных на уничтожение или ослабление патогенных агентов.
Именно поэтому терапевты часто не рекомендуют сбивать невысокую температуру – «организм борется с инфекцией». Но это верно лишь до определенного момента.
С повышением температуры тела до 40 °С и выше защитная функция лихорадки уменьшается и возникает обратный эффект: организм испытывает повреждающее действие чрезмерно высокой температуры, что приводит к функциональной перегрузке органов и систем и расстройству их биологических функций.
И тут уж меры необходимо принимать безотлагательно.
Жаропонижающая терапия необходима тогда, когда уже наблюдается или возможно повреждающее воздействие высокой температуры на организм:
Лихорадки неясного генеза
Под лихорадкой неясного генеза (ЛНГ) понимаются клинические случаи, характеризующиеся стойким (более 3 недель) повышение температуры тела выше 38°С, которое является главным или даже единственным симптомом, при этом причины заболевания остаются неясными, несмотря на интенсивное обследование (обычными и дополнительными лабораторными методиками). Лихорадки неясного генеза могут быть обусловлены инфекционно-воспалительными процессами, онкологическими заболеваниями, болезнями обмена веществ, наследственной патологией, системными болезнями соединительной ткани. Диагностическая задача состоит в выявлении причины повышения температуры тела и установлении точного диагноза. С этой целью проводят расширенное и всестороннее обследование пациента.
МКБ-10
Общие сведения
Под лихорадкой неясного генеза (ЛНГ) понимаются клинические случаи, характеризующиеся стойким (более 3 недель) повышение температуры тела выше 38°С, которое является главным или даже единственным симптомом, при этом причины заболевания остаются неясными, несмотря на интенсивное обследование (обычными и дополнительными лабораторными методиками).
Причины и механизм развития лихорадки
В основе лихорадки неясного генеза могут лежать следующие состояния:
Механизм повышения температуры тела при заболеваниях, сопровождающихся лихорадкой, следующий: экзогенные пирогены (бактериальной и небактериальной природы) воздействуют на центр терморегуляции в гипоталамусе посредством эндогенного (лейкоцитарного, вторичного) пирогена – низкомолекулярного белка, вырабатываемого в организме. Эндогенный пироген оказывает влияние на термочувствительные нейроны гипоталамуса, приводя к резкому повышению теплопродукции в мышцах, что проявляется ознобом и снижением теплоотдачи за счет сужения сосудов кожи. Также экспериментально доказано, что различные опухоли (лимфопролиферативные опухоли, опухоли печени, почек) могут сами вырабатывать эндогенный пироген. Нарушения терморегуляции иногда могут наблюдаться при повреждениях ЦНС: кровоизлияниях, гипоталамическом синдроме, органических поражениях головного мозга.
Классификация лихорадки неясного генеза
Выделяют несколько вариантов течения лихорадки неясного генеза:
По уровню повышения различают температуру тела:
По длительности лихорадка может быть:
По характеру изменений температурной кривой во времени различают лихорадки:
Симптомы лихорадки неясного генеза
Основной (иногда единственный) клинический симптом лихорадки неясного генеза – подъем температуры тела. В течение долгого времени лихорадка может протекать малосимптомно или сопровождаться ознобами, повышенной потливостью, сердечными болями, удушьем.
Диагностика лихорадки неясного генеза
Необходимо точно соблюдать следующие критерии в постановке диагноза лихорадки неясного генеза:
Пациенты с лихорадкой являются сложными для постановки диагноза. Диагностика причин лихорадки включает в себя:
Для выявления истинных причин лихорадки одновременно с общепринятыми лабораторными анализами применяются дополнительные исследования. С этой целью назначаются:
Для постановки верного диагноза лихорадки могут быть повторно проведены сбор анамнеза, лабораторные исследования, которые на первом этапе могли быть ошибочными или неправильно оцененными.
Лечение лихорадки неясного генеза
В том случае, если состояние пациента с лихорадкой стабильное, в большинстве случаев следует воздержаться от лечения. Иногда обсуждается вопрос о проведении пробного лечения пациенту с лихорадкой (туберкулостатическими препаратами при подозрении на туберкулез, гепарином при подозрении на тромбофлебит глубоких вен, легочную эмболию; антибиотиками, закрепляющимися в костной ткани, при подозрении на остеомиелит). Назначение глюкокортикоидных гормонов в качестве пробного лечения оправдано в том случае, когда эффект от их применения может помочь в диагностике (при подозрении на подострый тиреодит, болезнь Стилла, ревматическую полимиалгию).
Крайне важно при лечении пациентов с лихорадкой иметь информацию о возможном ранее приеме лекарственных препаратов. Реакция на прием медикаментов в 3-5% случаев может проявляться повышением температуры тела, причем быть единственным или главным клиническим симптомом повышенной чувствительности к лекарствам. Лекарственная лихорадка может появиться не сразу, а через некоторый промежуток времени после приема препарата, и ничем не отличаться от лихорадок другого генеза. Если есть подозрение на лекарственную лихорадку, требуется отмена данного препарата и наблюдение за пациентом. При исчезновении лихорадки в течение нескольких дней причина считается выясненной, а при сохранении повышенной температуры тела (в течении 1 недели после отмены медикамента) лекарственная природа лихорадки не подтверждается.
Существуют различные группы препаратов, способных вызвать лекарственную лихорадку:
Лихорадка
К лихорадочному относится состояние пациента, температура тела которого повысилась выше 37,2°С. Такое состояние не является самостоятельным заболеванием, а расценивается как признак серьезной патологии – воспалительного процесса, инфицирования, онкологии. Реже температура тела повышается при приеме некоторых лекарственных препаратов и при тепловом ударе. Также температура может колебаться вокруг указанного значения в течение суток – снижаться ночью во время сна и повышаться ближе к вечеру из-за интенсивной нагрузки. Для здорового человека диапазон суточных колебаний обычно не превышает 0,6°С.
Классификация лихорадки
В зависимости от уровня температуры тела используют следующий способ классификации лихорадки:
Попытки справиться с повышением температуры выбираются в зависимости от ее уровня. Для субфебрильной температуры вмешательство не рекомендовано. Исключение – патологии, когда даже незначительный рост температуры доставляет пациенту ощутимые неудобства. По мере повышения параметра необходимо принять меры для его стабилизации. Тем более что в подавляющем большинстве случаев симптомы лихорадки указывают на серьезную проблему в организме, на которую он реагирует попыткой уничтожить причину за счет высокой температуры или победить ее за счет выработки антител. Даже если температуру удалось снизить, необходимо обратиться за медицинской помощью и пройти рекомендованную диагностику, чтобы уточнить причину лихорадки и ответной иммунной реакции.
Симптомы
При незначительном повышении температуры человек не ощущает неудобств и продолжает вести привычный образ жизни. Редко может возникать чувство дискомфорта из-за разницы температур и чувство тяжести в области головы. При повышении температуры до 38,0 °С и более появляются характерные «лихорадочные» симптомы:
У детей может наблюдаться различное течение лихорадочного процесса. Для «красной» лихорадки характерно незначительное ухудшение состояния, сохранение комфортной температуры конечностей и относительно стабильное самочувствие. При «белой» лихорадке ребенок становится вялым, его кожа бледнеет и приобретает синюшный оттенок, пульс становится чаще, а артериальное давление — выше.
Диагностика
Уточнить уровень температуры тела можно с помощью измерения медицинским термометром ртутного или электронного вида. Его располагают в подмышечной впадине таким образом, чтобы плечо плотно прилегало к груди, и внутри впадины сохранялось герметичное пространство. У детей и ослабленных пациентов руку с градусником следует придерживать. Продолжительность измерения составляет около 10 минут. Оценивая фактический показатель, следует ориентироваться на уровень 36,4—37,2°С – температура в указанном диапазоне считается вариантом нормы.

Установление факта лихорадочного состояния – лишь часть диагностических мероприятий. Врачу необходимо выяснить, что вызвало повышение температуры тела. Для уточненной диагностики лихорадки пациента направляют на:
Способы лечения лихорадки
Стабилизация температуры тела и лечение при лихорадке осуществляется следующими методами:
При повышении температуры после теплового удара следует принять меры по ее снижению. Для этого пациента обтирают прохладной водой, дают пить большое количество чистой воды, обкладывают пузырями со льдом и делают обертывания.
Диагностика и лечение лихорадки в клинике АО «Медицина» в Москве
Если признаки лихорадки наблюдаются в течение нескольких дней без других видимых симптомов, рекомендуется отказаться от самолечения и обратиться за медицинской помощью. Получить ее можно в клинике АО «Медицина» в ЦАО Москвы, где имеется собственный диагностический центр и амбулатория для прохождения назначенных процедур. Пациенты клиники неизменно получают внимательное отношение, возможность сэкономить время и деньги на прохождение исследований, а также – гарантию безопасности и конфиденциальности личной информации. Запись на прием осуществляется по телефону или на сайте центра.
Вопросы и ответы
Как проявляется лихорадка?
Основной признак лихорадочного состояния – повышение температуры тела выше отметки в 37,2°С, если ее измерение выполнено в подмышечной впадине. Это указывает на активную реакцию организма на одно из опасных состояний – попадание внутрь возбудителя инфекции, отравление и последующую интоксикацию, переохлаждение или перегрев. Прочие симптомы заболевания проявляются в зависимости от причины лихорадки. Патология не является «самостоятельным» состоянием, а лишь сопровождает течение заболевания, указывая на иммунный ответ организма.
Чем опасна лихорадка?
Длительное повышение температуры тела при отсутствии медицинской помощи может вызвать целый набор серьезных осложнений. Это перегрев, обезвоживание организма, нарушения в работе дыхательной системы и сердечной мышцы, изменения в составе крови, сбои в системе ЖКТ. Нередко возникают фебрильные судороги и появляются признаки токсического поражения мозга. Также у пациента наблюдается слабость, нарушение координации, сильная головная боль и прочие признаки, указывающие на необходимость экстренного медицинского вмешательства.
Как быстро справиться с лихорадкой?
Снизить температуру тела до нормального состояния без вреда для организма помогают постельный режим, прием жаропонижающих препаратов, обильное питье и обтирания. Прочие медикаментозные средства и манипуляции назначаются в зависимости от вида лихорадки и причин, вызвавших болезненное состояние. Считается, что температуру ниже уровня 38°С сбивать не следует, чтобы не нарушить процесс формирования антител и иммунную реакцию организма.