лимфоидные элементы разной степени зрелости что это значит
Лимфоидные элементы разной степени зрелости что это значит
KILL: центробластно-центроцитарная; WF: фолликулярная преимущественно из маленьких клеток, из больших клеток и смешанная из маленьких и больших клеток.
Неопухолевыми аналогами опухолевых клеток при этой лимфоме являются клетки реактивных центров лимфоидных фолликулов: клетки с расщепленными (центроциты) и нерасщепленными (центробласты) ядрами. Первые небольшие, несколько крупнее малого лимфоцита, с мелкогранулярным хроматином, мелкими, плохо различимыми ядрышками и тонким ободком светлой цитоплазмы. Благодаря глубокой расщелине (выемке) ядра центроциты выглядят в гистологических препаратах угловатыми, вытянутыми.
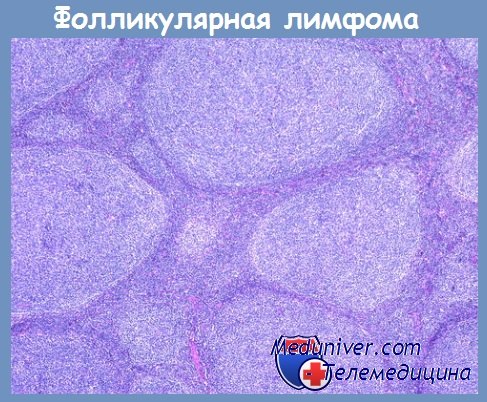
Центробласты — крупные клетки, похожие на бласты. Ядра округло-овальные, светлые, ядрышки (2—3) локализуются у ядерной мембраны. Ободок цитоплазмы умеренно выраженный или широкий пиронинофильный и базофильный. Опухолевые клетки сохраняют способность к формированию фолликулоподобных (нодулярных) структур. Последние либо лишены зоны мантии, либо она узкая. Межфолликулярные прослойки различной ширины, чаще узкие. В них наблюдается «конденсация» ретикулиновых волокон, что особенно хорошо видно при импрегнации срезов серебром. По мере прогрессирования опухолевого роста фолликулоподобные очаги тесно прилежат друг к другу и, сливаясь, образуют поля диффузного роста.
Существует точка зрения, что диффузный рост является прогностически неблагоприятным фактором. Предлагают оценивать характер роста при фолликулярной лимфоме исходя из следующих критериев: если количество опухолевых фолликулов превышает 75 % от площади лимфатического узла, рост считать фолликулярным, при 25—75 % фолликулярным и диффузным; если фолликулы занимают менее 25 % от площади лимфатического узла, рост следует оценивать как преимущественно диффузный.
При диагностике фолликулярных лимфом учитывают клеточный состав опухолевых инфильтратов. Принято деление на лимфомы из преимущественно маленьких клеток (I цитологический тип), на смешанные — из маленьких и больших клеток (II цитологический тип) и из больших клеток (III цитологический тип). Это деление основывается на количественной оценке центробластов в опухолевых фолликулах в 10—20 полях зрения при большом увеличении микроскопа (х400).
При цитологическом типе I количество центробластов не должно превышать пяти в поле зрения, при II типе составляет от 6 до 15 центробластов и при III типе количество центробластов в поле зрения превышает 15. Клиническая целесообразность такого деления сомнительна, так как только фолликулярная лимфома с III типом клеточного состава прогностически неблагоприятна.
В фолликулярных лимфомах нередки очаги фиброза. Фолликулярная лимфома может иметь диффузный характер роста. Это наблюдается при различном клеточном составе. Наиболее часто встречается диффузная лимфома из маленьких клеток с расщепленными ядрами (центроцитарная). Высказываются сомнения в возможности существования в качестве самостоятельного варианта диффузной лимфомы смешанно-клеточного состава (из центроцитов и центробластов).
Не исключено, что диффузный рост — это результат опухолевой прогрессии фолликулярной лимфомы. Возможно, биопсии лимфатических узлов в других анатомических областях выявят фолликулярную форму роста.
Точка зрения о менее благоприятном течении диффузных лимфом из центрофолликулярных клеток нашла отражение в классификации WF, в которой они отнесены к опухолям промежуточной степени злокачественности.
Иммунофенотип фолликулярной лимфомы: CD5-, CD10+, CD19+, CD20+, CD22+, CD43-, CD79a+, BCL-2+, BCL-6+-, sIg (IgM+/-), ФДК CD21+ и CD23+ в виде четко организованной сети.
Цитологическая характеристика фолликулярной лимфомы. Клеточный состав представлен различными клетками:
1) прежде всего клетками с расщепленными ядрами — центроцитами (7—13 мкм). Центроцит — это клетка с неправильным светлым ядром, имеющим глубокую выемку, комковатую структуру хроматина без отчетливых ядрышек, с умеренно выраженной светлой или светло-базофильной цитоплазмой. Встречаются клетки с угловатыми ядрами, ядрами в виде гребешка, с «волнистыми» краями ядерной мембраны;
2) клетками с округло-овальными ядрами типа малых лимфоцитов;
3) бластными клетками с цитоморфологическими признаками центробластов.
При фолликулярной лимфоме I цитологического типа центробласты могут составлять до 20 % от всей опухолевой клеточной популяции, при II цитологическом типе — до 50 %, при III цитологическом типе — более 50 % опухолевых клеток.
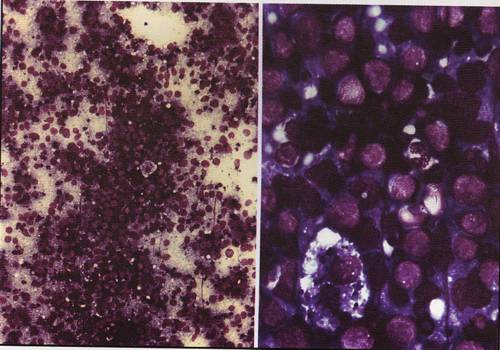
Одним из характерных цитологических признаков фолликулярной лимфомы является присутствие в цитограмме пунктатов и мазков-отпечатков фолликулоподобных структур, что является отражением участков нодулярного характера роста. Фолликулоподобные структуры сформированы опухолевыми клетками, в их основе — «каркасные» фолликулярные дендритические клетки (ФДК).
ФДК визуализируется в пункционном цитологическом материале и мазках-отпечатках биопсированного лимфатического узла как одно- и двуядерные клетки с округло-овальными ядрами, имеющими нежную разреженную структуру хроматина, часто — отчетливое ядрышко и борозду в ядре, создающую впечатление «кофейного зерна», и широкую полигональную, реже — веретенообразную цитоплазму.
При фолликулярной лимфоме в цитограммах нередко встречаются многоядерные ФДК. В качестве «фона» препарата характерны цитоплазматические глобулы.
Дифференциальную диагностику проводят с другими вариантами мелкоклеточных В-клеточных лимфом и фолликулярной гиперплазией. При фолликулярной гиперплазии отмечаются лимфоидные элементы разной степени зрелости с наличием молодых форм, митозы в отдельных клетках; присутствуют макрофаги с признаками фагоцитоза, в том числе в фолликулоподобных структурах.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Опухолевые заболевания лимфатических узлов
Лимфомы отличаются друг от друга по клиническим проявлениям, по течению, по ответу на терапию, по тому, как опухолевые клетки выглядят под микроскопом, по молекулярным признакам. Самое главное, что лимфомы лечатся совершенно по-разному. Поэтому слово «лимфома» ни о чем не говорит: это название группы болезней. Чтобы лечить, надо знать конкретный вариант лимфомы.
Исторически лимфомы подразделяются на два главных типа: лимфома Ходжкина и неходжкинские лимфомы.
Раньше было принято говорить лимфогранулематоз (по ведущему признаку, который виден под микроскопом). В 2000-х годах было доказано, что эта болезнь возникает из В-лимфоцитов, для нее характерны крупные и часто многоядерные клетки – клетки Березовского-Рид-Штернберга (по фамилиям ученых впервые их описавших). Поэтому в современной классификации эта болезнь называется лимфома Ходжкина.
Лимфома Ходжкина может развиваться в любом возрасте, но чаще всего ей заболевают молодые люди в возрасте от 15 до 30 лет. Она чаще выявляется у мужчин, чем у женщин и причины этого не ясны. Некоторые считают, что лимфогранулематоз ассоциирован с вирусом Эпштейн-Барра. Подавляющее большинство пациентов с лимфомой Ходжкина сегодня излечиваются с помощью химиотерапии. Лимфогранулематоз отличает строгое распространение процесса от одной группы лимфатических узлов к другой (неходжкенские лимфомы мультицентричны с самых ранних стадий развития).
Неходжкинские лимфомы
Какими симптомами проявляются лимфомы? Чаще всего, это увеличение лимфоузлов. Однако, практически невозможно назвать симптома, которого не бывает у пациентов с лимфомами: эти опухоли могут расти в любом органе и поэтому их клинические проявления очень разнообразны.
Течение неходжкинских лимфом также бывает разным. Некоторые текут длительно, годами и десятилетиями, и даже не требуют лечения. Другие характеризуются более агрессивным течением. По клиническому течению неходжкинские лимфомы подразделяются на три категории: высоко-агрессивные, агрессивные и вялотекущие.
Несмотря на большое разнообразие лимфом, у них есть главный общий признак: все они возникают из клеток иммунной системы и поражают лимфоидные органы. По сути дела, это опухоли из клеток иммунной системы. Клетки иммунной системы постоянно циркулируют по организму. Поэтому возникающие из этих клеток лимфомы обычно уже на момент установления диагноза распространены по организму.
у людей, родственники которых болели или болеют лимфомами;
у людей, страдающих аутоиммунными заболеваниями;
у пациентов, которым когда-то была произведена трансплантация органов (почки, костный мозг);
у лиц, работающих с химикатами (пестициды, различные удобрения, растворители);
у лиц, инфицированных вирусом Эпштейна-Барр, вирусом СПИДа, Т-лимфотропным вирусом человека, вирусом гепатита С и вирусом герпеса 8 типа;
у лиц, инфицированных определенными бактериями, такими как Helicobacter pylori (лимфома желудка)
Таким образом, профессиональная деятельность, инфекция определенными вирусами и бактериями предрасполагает к развитию лимфом. Некоторые вирусы, например, Т-лимфотропный вирус человека, непосредственно вызывает лимфому. Возможно, что большое значение в развитии лимфомы имеет вирус Эпштейн-Бар, который вызывает инфекционный иммунноклеоз. Риск развития лимфом повышен у людей с ослабленной иммунной системой в результате врожденного или приобретенного ее дефекта.
Некоторые ученые говорят, что в развитии лимфом имеют значение факторы экологии. Например, лимфомы чаще выявляются у работников сельскохозяйственной отрасли, у лиц, контактирующих с пестицидами. Возможно, развитие лимфом может провоцироваться фенолом и другими растворителями.
Другие симптомы лимфом:
Лихорадка, которая не объясняется инфекцией или другими причинами и которую не удается устранить с помощью антибиотиков
Потливость, особенно по ночам
Необъяснимая потеря веса
Необычная утомляемость и слабость
Кашель
Кожный зуд
У больных лимфомой Ходжкина часто возникают боли в увеличенных лимфоузлах после приема алкоголя
Симптомы связанные с увеличенными лимфоузлами
У большинства людей имеющих эти неспецифические жалобы лимфомы нет. Распространенные инфекции, ОРЗ, приводят к этим симптомам, но это обычно кратковременно. Серьезные болезни не уходят сами по себе. Поэтому, если у Вас длительное время сохраняются эти неспецифические жалобы, надо обратиться к доктору и пройти обследование.
ОПРЕДЕЛЕНИЕ СТАДИИ ЛИМФОМ
Стадия – это термин, который используется для того, чтобы описать распространенность болезни в организме. Лимфомы обычно подразделяются на четыре стадии: на первой и второй стадии болезнь еще локальна, в то время как третья и четвертая стадии считаются распространенными. Определение стадии предоставляет важную информацию, позволяющую предсказывать прогноз и выбирать вариант лечения. С другой стороны, сам по себе вариант лимфомы может оказаться важнее, чем стадия. При лимфомах прогноз гораздо больше зависит от диагноза, чем от стадии, но людей чаще всего пугают именно стадии.
Стадия I: опухоль обнаруживается только в одной группе лимфоузлов (например, в шейной). Если поражен один нелимфоидный орган (например, желудок), то это считается первой стадией и обозначается буквой E. Стадия устанавливается как I E.
Стадия III: вовлечены группы лимфоузлов по обеим сторонам от диафрагмы.
Буква «Е» говорит о том, что поражен экстранодальный орган (вне лимфатического узла) при локальной стадии.
Точный диагноз сегодня имеет принципиальное значение. Во-первых, потому, что две опухоли, даже очень похожие по клинике и гистологии, могут сильно отличаться по прогнозу. Во-вторых, если раньше, еще 10 лет назад, выбор вариантов лечения, имевщийся в распоряжении докторов, был относительно не велик, то сегодня арсенал способов воздействия на лимфомы значительно расширен.
Лимфомы можно подразделить на 2 большие группы: агрессивные и вялотекущие. Почему одни лимфомы имеют агрессивное, а другие спокойное длительное течение? Это определяется уровнем созревания лимфоцита, из которого возникла опухоль и характером генетических повреждений в нем. Так же как дети в раннем возрасте растут быстрее, чем в подростковом, клетки на разных этапах развития делятся с разной скоростью. Если клетка превращается в опухолевую, она «замораживается» на определенной стадии развития и «наследует» поведение своего нормального аналога: то есть способность быстро или медленно делиться, устойчивость к запрограммированной смерти. Поэтому некоторые лимфомы делятся очень быстро и характеризуются агрессивным течением, а другие почти не делятся, но не могут умереть (нарушен апоптоз). Вялотекущие лимфомы, возникшие из за нарушения апоптоза растут очень медленно, годами и часто не требуют лечения. Бессмертие опухолевых клеток можно представить себе как бесконечную семью, в которой никто не умирает: представьте себе родителей, которые живут бесконечно долго и продолжают рожать детей. Дети вырастают, тоже живут вечно, рожают своих детей и так далее. Таким образом, дом переполнен родителями и детьми. Однако у них не получается хорошо ухаживать за домом, поскольку свои профессиональные качества они утратили.
Информация, которая поступает после биопсии, говорит нам о типе лимфомы и имеет ключевое значение в диагностике. Если результат биопсии не определен, то препарат нужно пересмотреть у другого гистолога, эксперта в области лимфом. Нередко требуется повторная биопсия. Иногда выполняется пункция лимфоузла. При этом после местной анестезии иглу вводят в лимфоузел и насасывают его содержимое. Пунктат лимфоузла выливают на стекло и делают несколько мазков. Пункционная диагностика может применяться для диагностики лимфом у детей. Это связано с тем, что дети болеют преимущественно четырьмя видами лимфом, клетки которых имеют очень характерный вид под микроскопом. У взрослых по пункции лимфоузла также можно диагностировать некоторые болезни. Однако, пункция лимфоузла совершенно не может применяться для диагностики лимфом. Диагноз лимфомы у взрослого человека устанавливается только и исключительно по биопсии. В большинстве случаев у детей также выполняется именно биопсия лимфоузла.
Методы, которые позволяют оценить распространенность болезни.
После установления диагноза лимфомы необходимо определение стадии болезни, то есть выяснение того, какие еще органы вовлечены. Большинство этих исследований абсолютно безболезненны, никаких анестетиков не требуется. Многие из перечисленных ниже исследований могут быть Вам не нужны. Это решается индивидуально врачом.
1. Ультразвуковое исследование
Используется очень часто, назначается всем пациентам. Исследование основано на регистрации отраженных ультразвуковых волн. Оно применяется для того, что бы узнать если увеличенные лимфоузлы в брюшной полости, в средостении, узнать о состоянии органов.
С помощью рентгеновских лучей можно получить картину отражающую состояние грудной клетки и других частей тела. Количество радиации, которое человек получает во время одного рентгеновского исследования, настолько мало, что об этом можно даже и не думать.
3. Компьютерная томография или аксиальная компьютерная томография
При компьютерной томографии также используются рентгеновские лучи. Однако снимки делают под разными углами, как бы вокруг тела. Затем, полученные результаты суммируются в одну общую картину и компьютер показывает детализированный снимок, с каждого »среза» тела. Пациентам с лимфомами часто назначают компьютерную томографию грудной клетки, брюшной полости и таза. Это исследование очень важно, оно показывает увеличенные лимфоузлы, состояние внутренних органов.
4. Магниторезонансная томография
Магниторезонансная томография похожа на компьютерную томографию. Прибор делает множество снимков под разными углами вокруг тела, но вместо рентгеновских лучей он использует магнитное поле. Магниторезонансная томография точнее, чем компьютерная томография. Она позволяет получить более детализированную картину внутренних органов, особенно нервной системы. Не существует более точного способа диагностики очагов в головном и особенно спинном мозге. Она так же важна в диагностике поражений костей. Магниторезонансная томография заказывается, если хотят узнать, есть ли очаги поражения в костях, в головном мозге и в спинном мозге.
5. Радиоизотопное сканирование с галлием
6. Позитронно-эмиссионная томография (ПЭТ)
Позитронно-эмиссионная томография в ведущих зарубежных клиниках практически полностью заместила сканирование с галлием, поскольку эта методика гораздо точнее. Что бы выполнить тест внутривенно вводится дезоксифлюороглюкоза. Многие неходжкинские лимфомы накапливают это вещество. Затем с помощью позитронной камеры производят сканирование всего тела. Как и сканирование с галлием, ПЭТ очень важна в определении ответа на лечение. Если компьютерная томография показывает только размеры лимфоузлов (мы судим об активности на основании размеров), то сканирование с галлием и позитронно-эмиссионная томография показывает активны ли лимфатические узлы, сохраняется ли в них болезнь.
Прогноз – термин, под которым понимается характер течения болезни, вероятность выздоровления. Простых решений почти не бывает, прогноз зависит от многих факторов. Сказать о прогнозе может только лечащий врач.
Кроме диагноза ответ на лечение зависит от множества других факторов. Наибольшее важное значение имеют:
1. Возраст. Пожилые люди обычно хуже переносят лечение. У молодых пациентов меньше осложнений терапии, потому что у них как правило меньше сопутствующих заболеваний. Сопутствующие заболевания приводят к необходимости снижать дозы химиопрепаратов, увеличивать интервалы между введениями, что в итоге приводит к худшим результатам лечения у пожилых пациентов.
2. Предшествующая терапия. Чем больше курсов предшествующей терапии было у пациента, тем менее вероятен успех лечения.
3. Общее состояние. Общее состояние показывает насколько выражено влияние болезни на пациента. У пациентов без так называемых В-симптомов (слабость, похудание, повышение температуры), сохраняющих обычную повседневную активность, результаты лечения лучше.
5. Наличие экстранодальных очагов болезни. Под экстранодальными понимаются очаги болезни вне лимфатических узлов. Если лимфома проникает в другие органы, такие как костный мозг, она хуже поддается лечению.
6. Стадия болезни. Стадии 1 и 2 считаются локальными, в то время как стадии 3 и 4 считаются распространенными или генерализованными. У пациентов с 3 и 4 стадиями болезни в общем виде прогноз хуже.
Лимфомы из зрелых В-клеток
Лимфомы из зрелых В-клеток с быстрым ростом представлены В-крупноклеточной диффузной лимфомой и лимфомой Беркитта.
— В-крупноклеточная диффузная лимфома объединяет группу лимфом, характеризующихся общими признаками: крупным размером опухолевых клеток и диффузным (то есть не формирующих никаких специфических структур) типом роста. Этот вид лимфом составляет 30-40% неходжкинских лимфом у взрослых, причём может как возникать как первичная опухоль, так и трансформироваться из других В-клеточных лимфом. Этот вид лимфомы может встречаться у детей. При диффузной В-крупноклеточной лимфоме могут поражаться лимфатические узлы (60%) и внутренние органы, в том числе лёгкие, желудочно-кишечный тракт, головной мозг. Отдельный вид В-крупноклеточной диффузной лимфомы развивается в средостении и проявляется нарушениями дыхания, глотания, сердечно-сосудистыми проблемами. Диффузная В-клеточная крупноклеточная лимфома может развиваться на фоне врождённых и приобретенных иммунодефицитов, а также вирусной (вызванной вирусом Эпштейна-Барр) инфекции.
— Лимфома Беркитта – один из наиболее часто встречающихся видов лимфом у детей и молодых людей. Лимфома Беркитта подразделяется на три типа, общими для которых является наличие одинаковой гистологической и цитологической картины, а также нарушений в генетическом аппарате опухолевых клеток (транслокация t(8;14)).
При спорадической форме лимфомы Беркитта, которая является самой частой (до 50%) в развитых странах неходжкинской лимфомой среди детей до 15 лет. При ней преимущественно поражается илеоцекальная область кишки (место перехода тонкой кишки в толстую), причём внутрибрюшная опухоль характеризуется очень быстрым ростом (время удвоения объёма опухоли составляет от 12 часов до нескольких суток). Кроме того, могут поражаться лимфоидная ткань носо- и ротоглотки, почки, яичники, молочные железы.
Третий тип лимфомы Беркитта поражает людей с иммунодефицитом (чаще больных СПИДом).
Диагностика лимфаденопатий
Общая информация
Краткое описание
Национальное гематологическое общество
НАЦИОНАЛЬНЫЕ КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ДИАГНОСТИКЕ ЛИМФАДЕНОПАТИЙ
2018
Анализ публикаций отечественных [1—5,8] и зарубежных [12—14] авторов, посвященных алгоритмам диагностики ЛАП, а также многолетний опыт работы «НМИЦ гематологии» [5] позволили разработать и внедрить протокол дифференциальной диагностики лимфаденопатий [15—17].
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Этиология и патогенез
Эпидемиология
Диагностика
Первый этап заключается в сборе жалоб, данных анамнеза жизни и анамнеза заболевания, эпидемиологического анамнеза и физикального исследования (рис.1) (II A).
Рисунок 1. Алгоритм первичной диагностики пациентов с ЛАП 
Жалобы и анамнез:
Таблица 1. Эпидемиологические данные, профессиональные факторы, важные в диагностике лимфаденопатий. 
Таблица 3. Географическое распространение основных эндемичных инфекционных заболеваний, сопровождающихся лимфаденопатией.
Таблица 4. Локализация лимфатических узлов, зоны дренирования лимфы и наиболее частые причины увеличения. 

Таблица 5. Значение клинических признаков при лимфаденопатии. 

Уровень убедительности рекомендаций В (уровень достоверности доказательств – IIВ).
Уровень убедительности рекомендаций В (уровень достоверности доказательств – II).
3. Правила выбора лимфатического узла и выполнения его биопсии:

Алгоритм дифференциальной диагностики после проведения биопсии лимфатического узла представлен на рисунке 2 и основан на выявленных морфологических изменениях. В случаях с морфологической картиной опухолевого поражения (лимфома или нелимфоидная опухоль) проводиться ряд дополнительных исследований (иммуногистохимическое и/или молекулярно-генетическое исследование) для уточнения нозологической формы согласно ВОЗ классификации. При отсутствии опухолевого поражения, устанавливается гистологический вариант ЛАП согласно дифференциально-диагностическим группам (таблица 6), в зависимости от которого проводятся/непроводятся дополнительные исследования – повторный сбор жалоб, данных анамнеза жизни, заболевания, объективного осмотра, лабораторное и инструментальное исследования (рисунок 2).
Рисунок 2. Алгоритм постбиопсийной диагностики ЛАП 
Лечение
Вид терапии зависит от окончательного диагноза, установленного после обследования, единого стандарта лечения лимфаденопатии не существует. Проводить консервативное лечение следует в случае доказанной неопухолевой природы ЛАП:
Уровень убедительности рекомендаций В (уровень достоверности доказательств – III).
Медицинская реабилитация
Профилактика
Информация
Источники и литература
Информация
Они предназначены для врачей-гематологов, онкологов, терапевтов, инфекционистов, хирургов, педиатров, работающих в амбулаторно-поликлинических условиях, организаторов здравоохранения.
Поспелова Татьяна Ивановна, д.м.н., профессор, заведующая кафедрой терапии, гематологии и трансфузиологии Федерального государственного бюджетного образовательного учреждения высшего образования «Новосибирский государственный медицинский университет» Министерства здравоохранения Российской Федерации.