липофиброза поджелудочной железы что это такое
Липофиброза поджелудочной железы что это такое
а) Определение:
• Увеличение поджелудочной железы вследствие замещения жировой тканью на фоне атрофии нормальной экзокринной паренхимы
1. Общая характеристика:
• Лучший диагностический критерий:
о Диффузное увеличение поджелудочной железы (ПЖ) и замещение ее жиром
о Отсутствие лучевых/клинических признаков муковисцидоза
• Локализация:
о Очаговое (хвост, тело, головка)/диффузное поражение (более распространенный вариант)
• Размер:
о Обычно в 2-4 раза больше, чем в норме
• Морфология:
о Однородное замещение железы жировой тканью
2. Рекомендации по визуализации:
• Лучший диагностический метод:
о КТ или МРТ
3. КТ признаки липоматозной псевдогипертрофии поджелудочной железы:
• Однородное, очаговое или диффузное увеличение ПЖ с замещением пораженной паренхимы жировой тканью:
о Лучевые/кпинические признаки муковисцидоза отсутствуют
• Признаки обструкции желчных протоков/протоков поджелудочной железы (ПЖ) или дискретного объемного образования обычно не обнаруживаются
• Увеличенная поджелудочная железа (ПЖ) часто обусловливает объемное воздействие на структуры, расположенные поблизости
4. МРТ признаки липоматозной псевдогипертрофии поджелудочной железы:
• Сигнал от поджелудочной железы аналогичен сигналу от жира во всех последовательностях
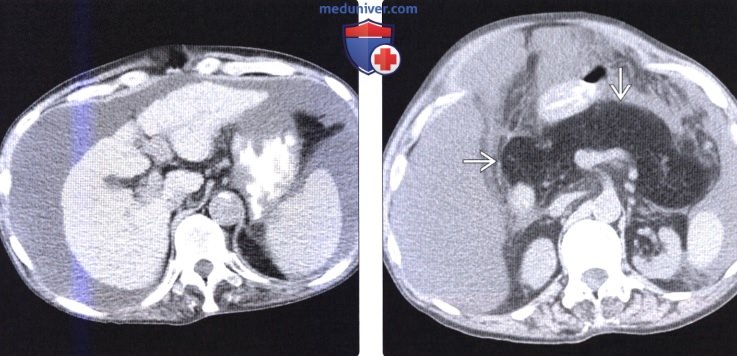
(Справа) На аксиальной КТ без контрастного усиления у этой же пациентки определяется увеличение поджелудочной железы и ее диффузное замещение жиром, что может имитировать изменения при муковисцидозе.
в) Дифференциальная диагностика липоматозной псевдогипертрофии поджелудочной железы:
1. Муковисцидоз:
• Поджелудочная железа при муковисцидозе выглядит так же, как при липоматозной псевдогипертрофии
• У пациентов с муковисцидозом может возникать цирроз
• Клинические проявления заболевания уникальны и возникают в детском возрасте:
о Хронические инфекции легких, нарушение развития, обструкция кишечника и т.д.
2. Возрастные изменения поджелудочной железы:
• Липоматоз, фиброз и патологические изменения эпителия протоков
• Атрофия поджелудочной железы редко имеет клиническое значение или как-то проявляет себя:
о Обычно наблюдается более неравномерное замещение поджелудочной железы жировой тканью
• Изменения также ассоциированы с ожирением, сахарным диабетом и использованием стероидов
4. Синдром Швахмана-Даймонда:
• Редкое врожденное заболевание, проявляющееся недостаточностью поджелудочной железы, дисфункцией костного мозга; пациенты, страдающие этим заболеванием, имеют маленький рост
5. Забрюшинная липосаркома:
• Изменения при липоматозной псевдогипертрофии могут напоминать таковые при липосаркоме из-за массивной жировой гипертрофии забрюшинной клетчатки и объемного воздействия на расположенные поблизости структуры
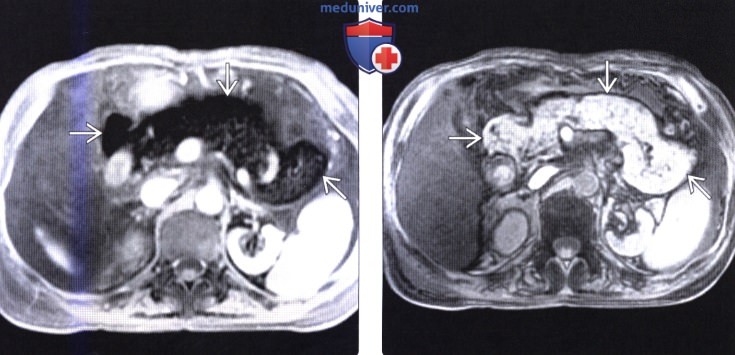
(Справа) На аксиальной Т1-взвешенной томограмме в «противофазе» у этого же пациента определяется сигнал высокой интенсивности во всех отделах поджелудочной железы.
1. Общая характеристика:
• Этиология:
о Неизвестна
о Липоматозная псевдогипертрофия, скорее всего, является врожденным состоянием, однако требует наличия инициирующего фактора (цирроз, вирусная инфекция, нарушения метаболизма)
• Сопутствующие патологические изменения:
о Хроническое поражение печени на поздних стадиях, паркинсонизм, ХОБЛ
2. Макроскопические и хирургические особенности:
• Увеличение поджелудочной железы и очаговое или диффузное замещение ее нормальной паренхимы жировой тканью
• Отсутствие капсулы
3. Микроскопия:
• Выраженная атрофия и исчезновение экзокринных железистых элементов
• Замещение зрелой жировой тканью
• Протоки и островки Лангерганса остаются сохранными
• Признаки жирового некроза или панкреатита отсутствуют
д) Клинические особенности:
1. Проявления:
• Наиболее частые признаки/симптомы:
о Бессимптомное течение
о Редко-экзокринная дисфункция поджелудочной железы
• Другие признаки/симптомы:
о Объемное воздействие (часто), обструкция желчных протоков (редко)
2. Демография:
• Эпидемиология:
о Редкое состояние: в литературе имеется лишь небольшое количество сообщений о липоматозной псевдогипертрофии
о Половая предрасположенность отсутствует
о Обычно возникает у молодых людей, но наблюдается повышение встречаемости и в старшем возрасте
3. Течение и прогноз:
• Характеризуется доброкачественным течением
• Обычно является случайной находкой на КТ или при аутопсии
• Редко (при экзокринной недостаточности ПЖ) возникает необходимость в терапии панкреатическими ферментами
е) Диагностическая памятка. Советы по интерпретации изображений:
• Необходимо оценить наличие клинических и лучевых признаков муковисцидоза (альтернативный диагноз)
ж) Список использованной литературы:
1. Izumi S et al: A minute pancreatic ductal adenocarcinoma with lipomatous pseudohypertrophy of the pancreas. JOP. 12(5):464-8, 2011
Редактор: Искандер Милевски. Дата публикации: 10.3.2020
Доброкачественные опухоли поджелудочной железы
Введение
Подробнее о строении и функциях поджелудочной железы см. в материале «Панкреатит»
Прежде всего, вспомним основные различия между доброкачественными и злокачественными, раковыми опухолями. Доброкачественные неоплазии (новообразования) и гиперплазии (разрастания) сохраняют определенное гистологическое сродство с тканью, в которой начинается аномальный рост; увеличиваются в размерах сравнительно медленно, иногда десятками лет; не обнаруживают тенденций к метастазированию и прорастанию в окружающие ткани; в большинстве случаев рост доброкачественной опухоли не сопровождается неоваскуляризацией (образованием собственной системы кровоснабжения). Злокачественные неоплазии, соответственно, характеризуются противоположным набором свойств.
К сожалению, в гастроэнтерологической, эндокринологической, онкологической практике рак поджелудочной железы встречается на порядки чаще, чем доброкачественные опухоли той же локализации; в общем объеме учитываемой онкопатологии поджелудочной железы доля доброкачественных неоплазий не превышает одной десятой процента (по другим оценкам, еще меньше). Однако такие опухоли составляют значимую проблему, – не только потому, что наблюдаются достаточно редко, но и вследствие весьма своеобразной, в некоторых случаях, симптоматики (см. ниже), что в совокупности может приводить к диагностическим затруднениям и ошибкам.
Причины
Этиопатогенез доброкачественных панкреатических неоплазий на сегодняшний день неизвестен. Насколько можно судить по имеющейся статистике, от пола заболеваемость не зависит. Подтвержденными факторами риска выступают табакокурение и систематическое употребление спиртосодержащих напитков; наличие хронического панкреатита и метаболических расстройств; увлечение жирными, пряными, острыми блюдами с преобладанием мяса и дефицитом богатой витаминами растительной пищи; иррегулярность питания; вредоносные экологические факторы.
Активно изучается степень значимости наследственного фактора в структуре возможных причин и провокаторов.
Симптоматика
Поджелудочная железа относится к железам смешанной секреции. Экзокринные ткани находятся в области более объемной головки, прилегающей к двенадцатиперстной кишке, – куда через специальные протоки и выводятся панкреатические пищеварительные ферменты. Эндокринные островки Лангерганса сосредоточены преимущественно в хвостовой части железы; поджелудочная железа секретирует в системный кровоток инсулин, глюкагон, грелин, панкреатический пептид, соматостатин, гастрин и, возможно, некоторые другие биоактивные вещества-регуляторы. В целом, этот орган играет одну из ключевых ролей в жизнедеятельности организма и выполняет множество функций, любая из которых может пострадать в зависимости от локализации и характера неоплазии.
Опухоли в экзокринных отделах, вспомогательных тканях или строме (ткани-каркасе для функциональных клеток) обычно развиваются бессимптомно, – по крайней мере, до тех пор, пока не достигнут достаточно больших размеров и не начнут оказывать ощутимое, а иногда и весьма болезненное механическое давление на смежные структуры и органы. К такого рода неоплазиям относятся гемангиомы, липомы, невриномы, лейомиомы, фибромы, – растущие, соответственно, из сосудистых стенок, жировой ткани, оболочек нейронов, мышечных волокон, соединительной ткани.
Крупная (свыше пяти сантиметров) доброкачественная опухоль поджелудочной железы может вызывать неспецифические боли опоясывающего или иррадиирующего характера; в редких случаях механическое сдавление желчевыводящих протоков или других просветов ЖКТ может стать причиной желтушности, диспепсии или даже кишечной непроходимости.
Иная картина наблюдается в тех случаях, когда доброкачественная опухоль развивается в эндокринных структурах железы и вырабатывает гормоны. Такая гормонпродуцирующая нейроэндокринная неоплазия называется в зависимости от того, какие именно клетки составляют ее основу и какой гормон они секретируют. В частности, встречаются инсуломы, глюкагономы, гастриномы и пр. Около трех четвертей всех подобных случаев приходится на инсуломы и сопровождается повышенной секрецией инсулина, – что вызывает каскадный гормональный дисбаланс с преобладающей симптоматикой гипогликемии: гипергидроз, тотальная слабость, тахикардия, эмоциональная неустойчивость, раздражительность, чувства голода, тревоги, страха. Для пациентов с такими опухолями характерно быстрое «беспричинное» нарастание массы тела. В наиболее тяжелых случаях гипогликемия может вылиться в коматозное состояние.
Соответственно, при глюкагономе наблюдается обратная, гипергликемическая симптоматика: больные худеют, на шелушащейся коже появляется эритематозная сыпь, воспаляются слизистые, – в целом, развивается клиника сахарного диабета.
Гастриномы форсируют секреторную активность желудка и характеризуются терапевтически резистентными изъязвлениями тонкого кишечника, болевым синдромом, диспепсией, нарушениями кишечной перистальтики и всасывающей функции.
Диагностика
Бессимптомные опухоли поджелудочной железы обычно обнаруживаются случайно (например, при профилактическом УЗИ органов брюшной полости) и требуют уточняющей диагностики. Гормонпродуцирующие неоплазии, как показано выше, могут вызывать весьма специфические симптомокомплексы, что зачастую становится поводом для консультаций у различных профильных специалистов, прежде чем будет идентифицирована истинная причина.
Обязательно назначаются клинический и биохимический анализы крови, анализ на онкомаркеры, анализ концентрации гормонов и т.д.
Из инструментальных методов наиболее информативны томографические исследования (КТ и МРТ). Ультразвуковое исследование безопасней, но и разрешающая способность существенно ниже, что делает УЗИ практически бесполезным в диагностике опухолей малого или микроскопического размера. В некоторых случаях назначается сцинтиграфия или ангиография, ЭРХПГ (эндоскопическая ретроградная холангиопанкреатография), диагностическая лапароскопия. В целях дифференциации со злокачественной аденокарциномой может быть отобран биоптат для гистологического анализа.
Лечение
Случайно обнаруженная небольшая доброкачественная опухоль поджелудочной железы может и не потребовать никакого медицинского вмешательства, – если она не является гормонпродуцирующей и растет очень медленно, не вызывая ни субъективного дискомфорта, ни физиологических расстройств. В этих случаях ограничиваются периодическим наблюдением и визуальным контролем (УЗИ или томография). Злокачественное перерождение (малигнизация) для таких новообразований является скорее исключением, чем распространенной тенденцией.
В более сложных и тяжелых ситуациях (например, множественные гормонально активные неоплазии, крупные опухоли с механическим нарушением циркуляции желчи и ферментов, угроза малигнизации) производится то или иное хирургическое вмешательство: частичная резекция поджелудочной железы (в отдельных случаях – вместе с двенадцатиперстной кишкой), вылущивание опухоли (энуклеация), селективная эмболизация, деструкция с помощью киберножа и т.д. Если операция по каким-либо причинам противопоказана, подбирается и назначается паллиативное лечение с целью поддержания нормального гормонального и ферментного баланса.
Прогноз, как правило, благоприятный.
Другие уточненные болезни поджелудочной железы (K86.8)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
К данной подрубрике отнесены состояния, различающиеся как по морфологическим признакам, так и по этиологии и патогенезу. Чаще всего они связаны с острым или хроническим панкреатитом (включая алкогольный хронический панкреатит), но не ограничиваются ими.
* Образный термин, введенный в 1887 г. по визуальной аналогии поражения поджелудочной железы с циррозом печени.
** Термин «панкреатонекроз» является скорее патологоанатомическим, нежели клиническим, ввиду чего использовать его в качестве клинического диагноза не совсем верно. Под термином «тотально-субтотальный панкреонекроз» понимается деструкция поджелудочной железы с поражением всех отделов (головка, тело, хвост). Абсолютно тотальный панкреонекроз не встречается.
Этиология и патогенез
Атрофия поджелудочной железы является следствием (стадией) хронического панкреатита (в том числе обструктивного, некалькулезного и калькулезного хронического панкреатита). Атрофия может сочетаться с фиброзом ПЖ.
Также атрофия или фиброз ПЖ могут возникать вследствие следующих причин:
— атеросклероз;
— старческие изменения ПЖ;
— сахарный диабет;
— оперативные вмешательства на ПЖ;
— нарушения питания.
Патологическая и физиологическая атрофия отличаются по этиологии и качественным особенностям. В основе атрофии лежит преобладание процессов диссимиляции над процессами ассимиляции, что связано со снижением активности цитоплазматических ферментов.
Недоразвитие (инфантилизм) поджелудочной железы (клинический синдром Кларка-Хэдфилда) является врожденной формой недостаточности секреции гормонов ПЖ, включая инсулин. Этиология доподлинно неизвестна. Страдают дети младшего возраста.
Панкреонекроз протекает в нескольких видах:
Хронический панкреатит: диагностика и лечение
Хронический панкреатит — это группа заболеваний, для которых характерны различные этиологические факторы, наличие в поджелудочной железе очаговых некрозов на фоне сегментарного фиброза с развитием функциональной недостаточности различной степени выраженно
Хронический панкреатит — это группа заболеваний (вариантов хронического панкреатита), для которых характерны различные этиологические факторы, наличие в поджелудочной железе очаговых некрозов на фоне сегментарного фиброза с развитием функциональной недостаточности различной степени выраженности [1]. Прогрессирование хронического панкреатита приводит к появлению и развитию атрофии железистой ткани, фиброзу и замещению соединительной тканью клеточных элементов паренхимы поджелудочной железы. В литературе последних лет представлены публикации, в которых приводятся мнения некоторых исследователей о стадиях течения (прогрессирования) хронического панкреатита. Согласно одной из них [6], выделяются начальный период заболевания, стадия внешнесекреторной (экзокринной) недостаточности поджелудочной железы и осложненный вариант течения хронического панкреатита — опухоли этого органа; однако, по-видимому, возможны и другие варианты течения хронического панкреатита.
Клинические проявления хронического панкреатита
Анализ медицинских документов больных, направляемых из амбулаторно-поликлинических учреждений в стационар для дальнейшего обследования и лечения с предварительным диагнозом «панкреатит» («обострение хронического панкреатита»), и историй болезни больных, которым в результате проведенного обследования в качестве основного был поставлен диагноз «обострение хронического панкреатита», показал, что нередко оба диагноза не соответствуют истине. Установлено, что в одних случаях данных, свидетельствующих о наличии хронического панкреатита, вообще не было, а в других — речь шла о хроническом панкреатите в стадии ремиссии. Обратиться к врачу за медицинской помощью, как показало обследование, пациентов вынудили обострение язвенной болезни, обострение хронического гастрита, рефлюкс-эзофагита или других заболеваний, изучению сочетания которых с хроническим панкреатитом посвящены лишь единичные исследования [2, 11].
Анализ историй болезни пациентов с заболеваниями поджелудочной железы показал, что и сегодня, несмотря на появление новых методов диагностики, тщательное выяснение жалоб больных и анамнеза заболевания, а также физикальное обследование остаются важнейшей частью первоначального обследования. От них в значительной степени зависит выбор наиболее важных для конкретного больного лабораторно-инструментальных методов, позволяющих выявить или исключить хронический панкреатит, а также возможные основные или сопутствующие заболевания.
Основные симптомы обострения хронического панкреатита: более или менее выраженные (иногда интенсивные) приступы болей, локализующиеся наиболее часто в левом подреберье и/или в эпигастральной области, связанные или нет с приемом пищи, нередко возникающие после еды; различные диспепсические расстройства, включая метеоризм, появление мальабсорбции с возникновением стеатореи и с последующим уменьшением массы тела (не всегда различные симптомы, в том числе частота их появления и интенсивность, рассматриваемые в качестве возможных признаков хронического панкреатита, сочетаются друг с другом).
При осмотре больных хроническим панкреатитом (в период обострения) у части из них можно выявить обложенность языка беловатым налетом, снижение массы тела и тургора кожи, а также признаки гиповитаминоза («заеды» в области угла рта, сухость и шелушение кожи, ломкость волос, ногтей и т. д.), «рубиновые капельки» на коже груди и живота [5]. Возможно появление на коже груди, живота и спины красноватых пятен, остающихся при надавливании. При пальпации живота отмечается болезненность в подложечной области и левом подреберье, в том числе и в области проекции поджелудочной железы. У многих больных (в период обострения) удается выявить положительный симптом Мейо–Робсона (болезненность в области левого реберно-позвоночного угла), симптом Грея–Тернера (подкожные кровоизлияния на боковых поверхностях живота цианоз в области боковых поверхностей живота, или вокруг пупка — симптом Куллена), симптом Воскресенского (пальпируется плотноватое болезненное образование, расположенное в области поджелудочной железы, возникающее за счет отека ее и окружающих тканей, закрывающее пульсирующую аорту; по мере исчезновения отека поджелудочной железы на фоне адекватного лечения больных пульсация аорты появляется вновь), симптом Грота (атрофия подкожно-жировой клетчатки передней брюшной стенки, слева от пупка в проекции поджелудочной железы), симптом Грюнвальда (экхимозы и петехии вокруг пупка и в ягодичных областях как следствие поражения периферических сосудов), симптом Кача (нарушение мышечной защиты, что обычно заметно при пальпации живота), реже — болезненность в точке Дежардена и/или в точке Шафара.
При обострении хронического панкреатита возможно также появление болезненных при пальпации узелков, по внешнему виду похожих на эритему, что связано с подкожным поражением клетчатки на ногах, а также возникновением тромбоза верхней брыжеечной, селезеночной и воротной вен. Появление жировых некрозов может привести впоследствии к травматизации протоков поджелудочной железы с появлением в этих участках псевдокист поджелудочной железы. Нередко лишь при увеличении последних в размерах возможно появление клинической симптоматики (чаще всего болей в верхней половине живота).
При прогрессировании хронического панкреатита, кроме симптомов внешнесекреторной недостаточности поджелудочной железы, возможно также развитие внутрисекреторной недостаточности поджелудочной железы с клиническими проявлениями, считающимися характерными для диабета.
Диагностика. В принципе для диагностики обострений хронического панкреатита, в том числе и возможных осложнений этого заболевания, обычно рекомендуется использовать также следующие методы:
Невольно возникает вопрос о доступности некоторых из этих методов. Вполне понятно, что ряд указанных выше обследований может быть проведен (ввиду различных причин) лишь в условиях специализированных стационаров. Однако всегда ли нужно использовать все вышеперечисленные методики, когда возникает подозрение на обострение хронического панкреатита (в том числе и с целью исключения или выявления хронического панкреатита в стадии ремиссии) и его осложнений? Очевидно, что на практике необходимо использовать прежде всего те методы, которые доступны в конкретном медицинском учреждении. В сомнительных случаях следует направлять больных в специализированные стационары.
Основные клинические симптомы, считающиеся характерными для внешнесекреторной недостаточности поджелудочной железы: различные диспепсические расстройства, включая метеоризм, боли, возникающие чаще в верхней половине живота, снижение массы веса, стеаторея. При оценке уровня амилазы необходимо учитывать, что уровень амилазы повышается в начале обострения хронического панкреатита, достигая максимума к концу первых суток, на 2–4-е сутки уровень амилазы снижается, на 4–5-е — нормализуется. (Возможен «перекрест» уровней амилазы и липазы — снижение первого при нарастании второго.) В отличие от уровня амилазы уровень липазы чаще возрастает с конца 4–5-х суток и остается повышенным около 10–13 дней, затем снижается.
Внешнесекреторная недостаточность поджелудочной железы, как известно, возникает и прогрессирует вследствие нарушения гидролиза белков, жиров и углеводов ферментами поджелудочной железы в просвете двенадцатиперстной кишки. Поэтому очень важно своевременно оценивать внешний вид кала, его консистенцию, окраску и объем. Нередко о первых признаках появления внешнесекреторной недостаточности поджелудочной железы можно судить лишь на основании данных микроскопического исследования кала больных. При наличии внешнесекреторной недостаточности поджелудочной железы в кале больных можно выявить признаки нарушения переваривания (стеаторея, креаторея, амилорея).
Известно, что стеаторея (появление в кале значительного количества непереваренных триглицеридов вследствие недостаточного поступления в двенадцатиперстную кишку липазы) возникает, когда секреция панкреатической липазы ниже 10% по сравнению с нормой. Однако у части больных появление клинических симптомов возможно и при значительно меньшем уровне секреции липазы (15–20%), что в значительной степени зависит от состава пищи, его объема и других факторов, в том числе и от лечения некоторыми медикаментозными препаратами, а также от наличия у некоторых больных «внепанкреатического» заболевания. При этом отмечается увеличение объема кала, последний становится мягким («жидковатым»); из-за появления жировых «включений» кал приобретает белесовато-белую окраску (иногда становится «блестящим»). При спуске кала водой на дне унитаза остается «жирное» пятно.
Креаторея (появление в кале значительного количества непереваренных мышечных волокон, т. е. белков) возможна при недостаточном поступлении в двенадцатиперстную кишку различных протеаз (прежде всего трипсина и хемотрипсина).
Появление крахмала в кале больных, обусловленное нарушением его гидролиза, отмечается при дефиците амилазы поджелудочной железы, что обычно рассматривается в качестве типичного признака амилореи.
Одним из доступных, эффективных, не обременительных для больных методов обследования в настоящее время считается УЗИ. О наличии хронического панкреатита, по данным УЗИ, обычно судят при выявлении неоднородности паренхимы поджелудочной железы, диффузном повышении эхогенности, нечеткости и неровности контуров этого органа.
При проведении дифференциальной диагностики необходимо учитывать, что, в отличие от хронического панкреатита, острый панкреатит чаще всего имеет умеренное, непрогрессирующее течение (после устранения острого «приступа»). Возникновение внешнесекреторной и/или внутрисекреторной недостаточности поджелудочной железы возможно в 10–15% случаев при тяжелом остром некротическом панкреатите [8]. Необходимо также помнить, что наиболее частые причины развития острого панкреатита — заболевания желчных протоков (38%) и злоупотребление алкоголем [12, 17].
Внешнесекреторная недостаточность поджелудочной железы может появиться не только у больных хроническим панкреатитом (наиболее часто) и муковисцидозом (кистозным фиброзом), но и после резекции желудка по поводу рака и резекции поджелудочной железы по поводу стойкой гиперинсулинемической гипогликемии новорожденных, при воспалительных заболеваниях кишечника, при целиакии (глютеновой энтеропатии, спру), сахарном диабете, синдроме приобретенного иммунодефицита (СПИД), синдроме Шегрена, недостаточности энтерокиназы, при так называемом синдроме «избыточного бактериального роста в тонкой кишке», при различных заболеваниях, в результате которых возникает блокада протоков панкреатодуоденальной зоны конкрементами, а также нарушениях, появляющихся после гастрэктомии, что следует учитывать при проведении дифференциальной диагностики.
Наблюдения показывают, что речь может идти и о других заболеваниях, выходящих на первый план, ухудшающих состояние и сокращающих сроки жизни больных. Своевременное выявление этих заболеваний и адекватное лечение имеют немаловажное значение. Известны случаи, когда за медицинской помощью обращаются больные, у которых хронический панкреатит находится в стадии ремиссии, в то время как ухудшение их состояния в тот или иной период может быть обусловлено другим заболеванием, что необходимо также учитывать при обследовании.
Терапия хронического панкреатита. Лечение больных хроническим панкреатитом в значительной степени зависит от выраженности его обострения (в том числе и от наличия или отсутствия различных осложнений), проявляющегося различной, более или менее выраженной симптоматикой в болевом, диспепсическом, гипогликемическом, так называемых «метаболическом» и/или «желтушном» вариантах. Нередко достаточно точно определить тот или иной клинический вариант не удается.
Основной подход к лечению больных хроническим панкреатитом с целью улучшения их состояния предполагает проведение, если в этом есть необходимость, следующих лечебных мероприятий:
Появление осложнений хронического панкреатита в значительной степени определяет, по мере прогрессирования болезни, и нередко существенно изменяет (усиливает) клинические проявления хронического панкреатита.
При выраженном обострении хронического панкреатита, как известно, в первые 2–3 дня больным рекомендуется воздерживаться от приема пищи, принимать гидрокарбонатно-хлоридные воды (боржоми и некоторые другие) по 200–250 мл до 5–7 раз в день (с целью ингибирования сокоотделения поджелудочной железой). В дальнейшем целесообразно в лечении больных использовать диету, разработанную для 5П стола. В случае необходимости в лечении больных применяются средства, предназначенные для энтерального и парентерального питания. Лишь при выраженном гастро- и дуоденостазе через тонкий резиновый зонд проводится непрерывная аспирация содержимого желудка. По мере улучшения состояния рацион больных постепенно расширяется (до 4–5 раз в сутки), прежде всего увеличивается количество белков. Больным не рекомендуется употреблять жирную и острую пищу, кислые сорта яблок и фруктовых соков, алкогольные и газированные напитки, а также продукты, способствующие или усиливающие явление метеоризма.
В принципе в лечении больных хроническим панкреатитом, в зависимости от их состояния, используются различные лекарственные средства: уменьшающие секрецию поджелудочной железы, чаще всего антацидные препараты (фосфалюгель, маалокс, алмагель и др.); антагонисты Н2-гистаминовых рецепторов (зантак, квамател, гастросидин и др.); ингибиторы протонного насоса (омепразол, рабепразол, эзомепразол, лансопразол и др.); холинолитики (гастроцепин, атропин, платифиллин и др.); ферментные препараты (при обострении хронического панкреатита), при отсутствии внешнесекреторной недостаточности поджелудочной железы — панцитрат 20 000 или креон 25 000 по одной капсуле через каждые 3 ч или по 2 капсулы 4 раза в день в период голодания (в первые 3 дня) и по одной капсуле в начале и в конце приема пищи после возобновления приема пищи. В эквивалентных дозировках могут применяться и другие ферментные препараты, не содержащие в своем составе желчные кислоты [3]: сандостатин и др.; средства, подавляющие активность панкреатических ферментов (контрикал, гордокс, трасилол и др.); спазмолитические препараты (но-шпа, бускопан и др.), прокинетики (мотилиум, церукал и др.), обезболивающие средства (баралгин, нестероидные противовоспалительные препараты и др.), антибиотики, плазмозамещающие растворы (гемодез, реополиглюкин, 5–10% раствор глюкозы и др.) и др.
Ферментные препараты широко используются в лечении больных хроническим панкреатитом с целью торможения секреции поджелудочной железы по принципу так называемой «обратной связи» — повышенная концентрация ферментных (энзимных) препаратов (прежде всего трипсина) в двенадцатиперстной кишке и других отделах тонкого кишечника ведет к снижению выделения холецистокинина, которому в последнее время отводится значительная роль в стимуляции внешнесекреторной функции поджелудочной железы (продукции ферментов). Замечено, что использование ферментных препаратов в лечении больных хроническим панкреатитом у части из них дает возможность уменьшить частоту возникновения и интенсивность болевого синдрома [15]: ингибирование (торможение) секреторной функции поджелудочной железы позволяет снизить внутрипротоковое давление и соответственно уменьшить интенсивность болевого синдрома. Использование ферментов поджелудочной железы до настоящего времени остается основным методом устранения и мальабсорбции.
Для лечения больных с внешнесекреторной недостаточностью поджелудочной железы разработан ряд медикаментозных препаратов, среди которых значительное место отводится ферментным (для проведения заместительной терапии), содержащим значительное количество липазы (до 30 000 ЕД на однократный прием пищи с целью улучшения прежде всего всасывания жиров). Они покрыты специальной оболочкой (внутри которой находятся небольшие по размерам микротаблетки или гранулы), предохраняющей ферменты, прежде всего липазу и трипсин, от разрушения желудочным соком. Эта оболочка быстро разрушается в двенадцатиперстной кишке, а в начальном отделе тощей кишки происходит быстрое «освобождение» ферментов и активация их в щелочной среде. Для этих ферментных препаратов характерно отсутствие желчных кислот, которые способны усиливать секрецию поджелудочной железы и даже могут способствовать появлению диареи.
Заместительная терапия показана при выделении с калом более 1,5 г жира в сутки, а также при наличии стеатореи у больных с диспепсическими проявлениями (поносами) и/или с потерей (снижением) массы тела. При лечении больных с резко выраженной стеатореей (обильный «блестящий» кал) начальная (разовая) доза липазы должна быть не менее 6000 ЕД, при необходимости ее увеличивают до 30 000 ЕД в сутки [3].
В последнее время наиболее часто в лечении больных хроническим панкреатитом с внешнесекреторной недостаточностью поджелудочной железы в России используются панцитрат и креон.
В принципе доза ферментного препарата определяется с учетом степени выраженности внешнесекреторной недостаточности поджелудочной железы, нозологической формы заболевания. Суточная доза ферментного препарата для взрослых больных чаще всего составляет в среднем от 30 000 до 150 000 ЕД. Однако при полной недостаточности внешнесекреторной функции поджелудочной железы доза ферментного препарата увеличивается в зависимости от суточной потребности, что в определенной степени зависит и от массы тела больного. Продолжительность лечения ферментными препаратами определяется лечащим врачом и зависит от состояния больных. Некоторые исследователи [10, 12, 13] рекомендуют назначать ферментные препараты курсом на 2–3 мес с последующим проведением поддерживающей терапии еще в течение 1–2 мес до полного исчезновения симптомов. Очевидно, что для повышения эффективности ферментных препаратов больным целесообразно рекомендовать принимать и препараты, ингибирующие кислотообразование в желудке (см. ниже).
К сожалению, 5–10% больных хроническим панкреатитом с внешнесекреторной недостаточностью поджелудочной железы не реагируют или слабо реагируют на лечение ферментными препаратами [7]. Известно, что при обострении хронического панкреатита возможно более или менее выраженное снижение продукции бикарбонатов, следствием которого является нарушение «защелачивания» в двенадцатиперстной кишке. Именно поэтому в лечении больных со внешнесекреторной недостаточностью поджелудочной железы используются антацидные препараты (алмагель, фосфалюгель, маалокс, гастал, гелусил лак) для нейтрализации кислоты, выделенной обкладочными клетками слизистой оболочки в полость желудка, антагонисты Н2-гистаминовых рецепторов (ранитидин, фамотидин) и ингибиторы протонного насоса (омепразол, лансопразол, рабепразол, эзомепразол) в терапевтических дозировках для ингибирования соляной кислоты (предупреждение инактивации ферментов в двенадцатиперстной кишке). Назначение этих препаратов позволяет повысить эффективность ферментной терапии, в том числе и усилить действие липазы. Снижение желудочной кислотности увеличивает процент жиров, находящихся в эмульгированном состоянии и становящихся более доступными для воздействия липазы.
При решении вопроса о целесообразности/нецелесообразности использования антацидных препаратов в лечении больных, страдающих внешнесекреторной недостаточностью поджелудочной железы, необходимо учитывать следующий факт: антацидные комбинированные средства, содержащие в своем составе магний или кальций, уменьшают эффективность действия ферментных препаратов.
С целью компенсации так называемой «питательной» недостаточности целесообразно использовать среднецепочечные триглицериды, в частности трикарбон, а также витамины группы В и жирорастворимые витамины А, D, E, K.
Для лечения недостаточности внешнесекреторной функции поджелудочной железы многие врачи продолжают применять и панкреатин. Стандартное лечение панкреатином в дозе до 8 таблеток, принимаемых во время еды, позволяет остановить азоторею и уменьшить (но не полностью прекратить) стеаторею [16]. У большей части больных при такой терапии достигается вполне удовлетворительное состояние питания и относительно асимптомное «течение» внешнесекреторной недостаточности поджелудочной железы. В подобных случаях дополнительное включение в лечение больных антагонистов Н2-гистаминовых рецепторов (зантак, квамател, гастросидин) или ингибиторов протонного насоса (к стандартному лечению панкреатином) у большинства больных быстро устраняет (значительно снижает) стеаторею и облегчает мучительную диарею. Аналогичных результатов позволяет достичь использование в лечении больных гидрокарбонатов.
Следует отметить, что при прогрессировании хронического панкреатита с внешнесекреторной недостаточностью поджелудочной железы постепенно может развиться и внутрисекреторная недостаточность поджелудочной железы. Такие факторы, как нарушение питания, включая белковую недостаточность, вызывающие непосредственно прямое или косвенное повреждающее действие на поджелудочную железу, могут поражать и эндокринную часть этого органа [9]. Это объясняется тем, что внешнесекреторная и внутрисекреторная части поджелудочной железы тесно связаны и влияют друг на друга в процессе жизнедеятельности органа в целом.
В терапии эндокринных нарушений, возникающих у части больных хроническим панкреатитом, необходимо учитывать вероятность возникновения гипогликемии и «калорийной» недостаточности, что свидетельствует о нецелесообразности ограничения в рационе больных количества углеводов. Необходимо также помнить, что употребление алкогольных напитков повышает вероятность развития гипогликемии — это следует учитывать при подборе дозировок инсулина.
Ю. В. Васильев, доктор медицинских наук, профессор
ЦНИИ гастроэнтерологии, Москва
По вопросам литературы обращайтесь в редакцию.