миастения это что такое симптомы у женщин лечение и причины
Как распознать миастению? Все о диагностике и лечении
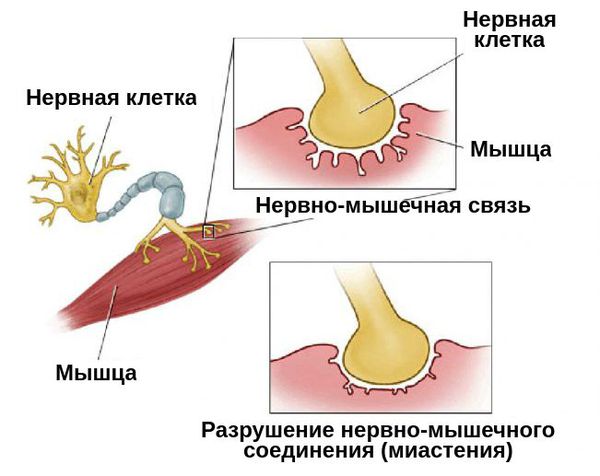
Миастения – это болезнь, которая характеризуется нарушением нервно-мышечной передачи (то есть нарушением процесса сокращения мышцы, возникающим в ответ на импульс, идущий по нервному волокну). Причиной миастении зачастую является аутоиммунный процесс, в результате которого в организме вырабатываются антитела к структурам нервно-мышечного синапса. Согласно статистике, миастения встречается у каждого 5-го из 100 тысяч человек. Это хроническое заболевание с острым или постепенным началом. Основным проявлением является преходящая мышечная слабость, так же может возникать птоз (опущение) верхних век, нарушение глотания, «гнусавость» голоса. В тяжелых случаях и при прогрессировании заболевания может возникнуть слабость дыхательных мышц, вплоть до остановки дыхания.
Опасный недуг быстро прогрессирует, клинические проявления могут утихать и вновь обостряться. Диагностируют патологическую мышечную утомляемость чаще у женщин, чем у мужчин, много реже у детей. Средний возраст пациентов от 15 до 45 лет, таким образом, максимальное количество случаев регистрируется у самой активной части населения.
О причинах
В настоящее время причины развития миастении изучены не до конца. Иногда нельзя однозначно сказать, почему у того или иного пациента возникло заболевание. Принято считать, что весомую роль играют следующие факторы:
При появлении злокачественных новообразований в яичниках, в органах дыхания или в молочных железах говорят о миастеническом синдроме Ламберта-Итона. Мышечная слабость, иногда принимаемая за миастению, возникает при болезни Шарко-Мари, при дерматомиозите (разрушении соединительной ткани), различных формах миопатий, синдроме БАС (боковой амиотрофический склероз) и многих других патологиях.
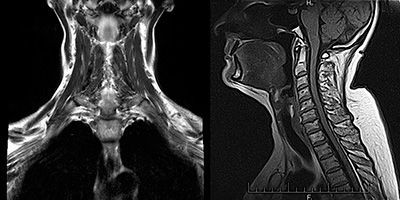
Сложность диагностики состоит в том, что у пациентов с миастенией в начале заболевания может не быть каких-либо четких жалоб и симптоматики. При нейровизуализации (КТ или МРТ) нет значимых отклонений в структурах центральной нервной системы. Только у 30% заболевших тимус увеличивается, либо в нем выявляются новообразования. Мышцы при осмотре так же никак не изменены, патология может выявляться только при микроскопическом исследовании.
Классификация
Врожденная миастения может быть обусловлена генетическими мутациями. Так же плод может получить антитела к рецепторам постсинаптической мембраны от матери, в этом случае речь идет о неонатальной миастении.
Приобретенная миастения может развиться у пациентов любого возраста. Данный диагноз ставят подросткам, молодым людям и пенсионерам. Наиболее часто недуг встречается в активном возрасте, от 20 до 30 лет. Причины могут быть внешними (инфекционные агенты) и внутренними (хронические заболевания, наследственность).
Условно, по распространенности мышечной слабости, миастения подразделяется на следующие виды:
Данное деление относительно, так как при углубленном исследовании чаще всего выявляется поражение всех мышц, но клинические проявления миастении могут возникать только в отдельных группах мышц определенной локализации.
По характеру течения различают:
Симптомы
Клинические проявления миастении зависят от формы заболевания.
Симптомы, характерные для генерализованной формы:
Симптомы, характерные для глазной формы:
Сложность диагностики миастении связана с тем, что вышеперечисленные симптомы могут появляться и пропадать. Наиболее выражено они проявляются, когда человек занимается спортом, длительно читает или работает за компьютером. То есть в те моменты, когда поперечнополосатые мышцы задействованы больше всего. Ведь даже поддержание определенной позы или чтение требуют постоянного напряжения определенных групп мышц.
При отсутствии адекватного лечения существует риск не только инвалидизации, но и смерти. В то время, когда уровень развития медицины не позволял проводить длительную искусственную вентиляцию легких, от миастении умирали 8 из 10 заболевших. При обнаружении тревожных симптомов миастении, необходимо записаться на прием к неврологу. При необходимости специалист направит на обследование и подберет эффективную терапию.
Диагностика
Врач-невролог ставит диагноз миастения на основе жалоб, данных анамнеза, осмотра и исследований. Специалист сравнивает жалобы пациента с симптомами, характерными для этой болезни. Для подтверждения диагноза проводят диагностические исследования.
Электронейромиография при миастении является «золотым стандартом» и обязательным исследованием. Используется специальный режим ЭНМГ – «декремент-тест». При проведении обследования с помощью электрической стимуляции исследуемую мышцу заставляют сокращаться с высокой частотой. В результате при миастении или миастеническом синдроме регистрируется уменьшение интенсивности мышечного сокращения.
Прозериновая проба. Выполняется самостоятельно или после проведения декремент-теста. Прозерин — вещество, улучшающее нервно-мышечную передачу. Подкожно вводится небольшое его количество, через 30 минут после этого пациент вновь осматривается врачом или проводится повторная ЭНМГ. Проба считается положительной, если отмечается клиническое улучшение или позитивная динамика при выполнении декремент-теста.
Лабораторная диагностика. Анализ крови на содержание специфических антител к рецепторам, мышцам. Антитела выявляются далеко не во всех случаях миастении.
Как правило, этих методов в сочетании с консультацией невролога бывает достаточно для установления диагноза.
Во время осмотра врач может провести пробы на повышенную мышечную утомляемость. Сначала на определенную группу мышц дается нагрузка, затем оценивается их состояние. При глазной форме миастении нагружают глазодвигательные мышцы, для этого больного просят в течение 30 секунд смотреть в одну точку. При жалобах на патологическую усталость мышц шеи, пациента укладывают на спину и просят держать голову поднятой в течение 1 минуты. При слабости в ногах, больному нужно сделать несколько приседаний либо походить на носочках. Для определения степени утомляемости мышц кисти и предплечья, человека просят несколько раз интенсивно согнуть и разогнуть кисть.
Лечение миастении в Юсуповской больнице
Миастения – аутоиммунное заболевание, которое проявляется слабостью мышц. Болезнь развивается вследствие нарушения передачи импульса между нейронами и мышечными волокнами. Патологический процесс развивается одновременно с гиперплазией вилочковой железы. Чаще заболевание диагностируют у женщин после двадцати лет, но в отдельных случаях оно встречается у детей, юношей и лиц престарелого возраста.
Неврологи Юсуповской больницы проводят диагностику миастении с помощью современных методов инструментальной диагностики. Для лечения используют новейшие лекарственные препараты и немедикаментозные методы терапии. Специалисты клиники физической реабилитации индивидуально составляют комплекс гимнастических упражнений, способствующих увеличению силы мышц.
Причины
Учёные выделяют две основные причины миастении: врождённую генную патологию и воздействие провоцирующих факторов. Врождённая форма заболевания связана с мутацией в геноме пациента, в результате которой по синапсам (специальным переходникам, которые доставляют импульс по назначению) прекращается передача информации.
Мнение эксперта
Автор: Ольга Владимировна Бойко
Врач-невролог, доктор медицинских наук
По последним данным, на долю миастении приходится 0,5-5% случаев на 100 тысяч населения. Миастения в 2-3 раза чаще поражает женщин. В большинстве случаев заболевание дебютирует в возрасте до 40 лет. Пациенты с миастенией становятся инвалидами 1 или 2 группы в 30% случаев. В России на долю болезни приходится 2,5% случаев. Точные причины развития миастении до сих пор неизвестны. Врачи выделяют предрасполагающие факторы, наличие которых повышает риск развития заболевания.
Диагностика миастении может затягиваться в связи с разнообразием клинических проявлений. В Юсуповской больнице для обследования пациентов используется новейшее оборудование: КТ, МРТ, ЭЭГ. Для уточнения диагноза проводится серологическое исследование крови в условиях современной лаборатории. Благодаря комплексному подходу опытные врачи выявляют миастению на любых этапах развития. Каждому пациенту разрабатывается индивидуальный план лечения. Такой подход позволяет добиться положительных результатов за минимальное количество времени.
Также в Юсуповской больнице доступно купирование миастенического криза в условиях реанимации и интенсивной терапии. Используемые препараты отвечают стандартам безопасности и качества.
Признаки заболевания у взрослых
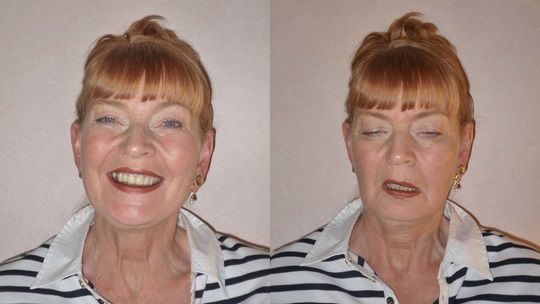
Клинические признаки миастении могут проявляться эпизодически. В остальное время пациент находится в состоянии ремиссии (симптомы заболевания не выражены). Это характерно для глазной формы миастении.
Записаться на приём к неврологу Юсуповской больницы следует при наличии следующей неврологической симптоматики:
Быстрой утомляемости при пережёвывании пищи, ходьбе, работе за компьютером или чтении;
Нарушением мимики лица, речи, голоса;
Расстройства двигательной функции.
В дебюте заболевания клиническая картина настолько не выражена, что человек не обращает особого внимания на имеющиеся отклонения. Из-за постоянной занятости и сильной загруженности дома, на работе больные обращаются к врачу, когда проявления болезни становятся заметными.
Неврологи выделяют 3 группы симптомов миастении у взрослых:
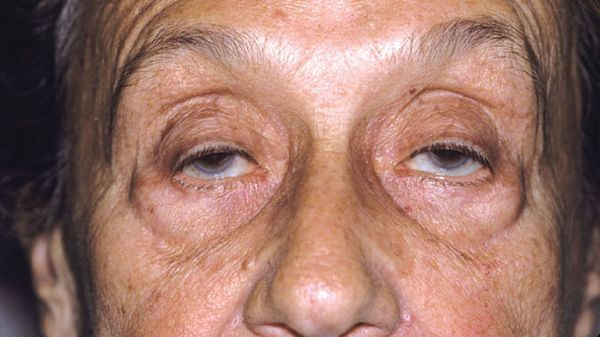
К глазным проявлениям болезни относится птоз (опущение века), диплопия (двоение в глазах), отклонение в сторону глазных яблок при их движении. При увеличении нагрузки нервная симптоматика усугубляется, пациент ощущает головную боль, болезненность в глазах.
Мышечные признаки миастении проявляются слабостью в различных группах мышц:
Гипомимией – слабостью мимической мускулатуры, когда у пациента возникают проблемы с надуванием щёк, улыбкой, зажмуриванием;
Бульбарным синдромом – нарушением глотания, которое приводит к тому, что пациент закашливается во время приёма пищи, давится, гнусавит во время разговора, а его речь становится малопонятной;
Жевательной слабостью – у пациента возникают трудности с пережёвыванием пищи, он быстро устаёт, а нарушение процесса питания усугубляется при отвисании нижней челюсти;
Слабостью в шее и туловище – больному всё тяжелее становится удерживать голову, которая запрокидывается или свисает;
Слабостью в конечностях – в связи с тем, что преимущественно страдают разгибательные мышцы, у пациента возникает бессилие после сильных нагрузок.
Дыхательные нарушения проявляются ослаблением мышц диафрагмы, гортанной и межреберной мускулатуры. В этом случае возникает необходимость в подключении больного к аппарату искусственной вентиляции лёгких. Пациентов госпитализируют в отделение реанимации и интенсивной терапии круглосуточно независимо от дня недели.
Формы болезни
Неврологи выделяют следующие формы миастении у взрослых:
Глазная форма миастении проявляется поражением мышечных волокон, отвечающих за движения глазного яблока, поднятие и удерживание верхнего века. Эти функции нарушаются при возрастании физической нагрузки, стрессовой ситуации, после приёма антихолинэстеразных средств.
Для бульбарной формы миастении характерно нарушение процесса пережевывания пищи, глотания, речи. Голос пациента становится охриплым, гнусавым. Поскольку мимика выражена минимально, создаётся впечатление, что человек внешне выглядит значительно моложе своих лет. Его улыбка напоминает оскал.
При генерализованной форме миастении поражаются все мышцы. Они вовлекаются в патологический процесс постепенно. Сначала нарушаются движения глазными яблоками, затем функция мимических и шейных мышц. Спустя некоторое время в патологический процесс вовлекается мускулатура опорно-двигательного аппарата.
Миастенический криз может развиться независимо от формы заболевания и степени тяжести двигательных нарушений. У пациента внезапно возникает двоение в глазах, резкая слабость и нарушение активности гортани. Ему становится трудно говорить, дышать, глотать. Пульс учащается. Усиливается слюноотделение. В тяжёлых случаях расширяются зрачки, учащается сердцебиение, наступает паралич с сохранением чувствительности.
Редкая разновидность миастении – синдром Ламберта-Итона. Заболевание характеризуется нарушением нервно-мышечной передачи. Это приводит к утомляемости, миалгии (боли в мышцах), параличу глазодвигательной мышцы, вегетативным расстройствам. Этот синдром развивается у больных мелкоклеточным раком лёгких, другими злокачественными опухолями. У пациентов часто возникает затруднение при подъеме из сидячего или лежачего положения.
Миастения Гравис, или псевдопаралитическая миастения, развивается на фоне нарушения функции эндокринной системы и аутоиммунных заболеваний – волчанки, ревматоидного артрита. Она бывает следующих видов: врождённая, новорождённых, юношеская, генерализованная миастения взрослых.
Детская миастения
Симптомы миастении у детей отличаются от признаков заболевания у взрослых. Врождённую миастению определяют уже на этапе внутриутробного развития плода: он почти или совсем неактивен. После рождения вследствие того, что ребёнок не может дышать, он погибает. Миастения новорожденных проявляется следующими признаками:
Ранняя детская миастения диагностируется у детей в возрасте до двух лет. Симптомы заболевания схожи с проявлениями миастении у взрослых:
При вовлечении в патологический процесс дыхательных мышц ребёнок становится пассивным. Если поражаются жевательные мышцы, он может полностью отказаться от еды.
Детская и юношеская миастения поражает детей в возрасте от двух до десяти лет. Заболевание чаще выявляют у девочек. Симптомы схожи с ранним детским типом болезни. Отличие заключается в диагностике: ребёнка старшего возраста проще расспросить о симптомах, что позволяет скорее начать терапию.
Методы диагностики
Чтобы установить точный диагноз и выяснить причины возникновения нарушений нервных функции, неврологи Юсуповской больницы проводят комплексное обследование пациента. Оно включает:
Общий и неврологический осмотр;
Пальпацию, перкуссию и аускультацию;
Врачи клиники неврологии назначают следующие лабораторные и инструментальные исследования:
Клинический и биохимический анализ крови;
Электромиографию, с помощью которой проводят оценку состояния мышц;
Генетический скрининг, позволяющий установить наличие мутационного гена в цепочке ДНК;
Электронейрографию, с помощью которой проверяют скорость передачи импульсов;
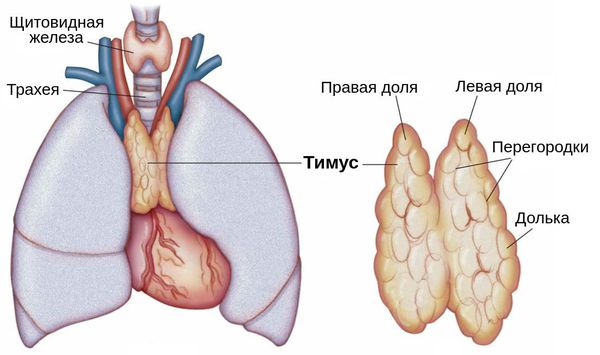
Магнитно-резонансную томографию, предоставляющую данные о наличии гиперплазии вилочковой железы, опухолевидных новообразований.
Также проводят тест на скорость утомляемости. Врач предлагает пациенту быстро выполнить жевательные движения челюстью, махать конечностями, сжимать и разжимать кисти на руках, быстро приседать. При выполнении протеиновой пробы пациенту под кожу вводят специальное вещество. В течение получаса человек ощущает значительный физический подъем. У него проходит усталость. Это состояние длится недолго. После действия препарата симптомы миастении возвращаются.
Декремент-тест представляет собой метод исследования процесса передачи нервно-мышечного импульса. Он направлен на изучение пяти групп мышц. На каждую из них воздействуют искусственным провокатором, вызывающим ритмическое сокращение мышечных волокон. При любой форме миастении частота ответов будет низкой.
Для проведения серологического теста пациент за 4 часа до приёма пищи сдаёт кровь для получения сыворотки. Лаборанты проводят иммуноферментный анализ. С помощью этого теста у 90% больных миастенией обнаруживают антитела к ацетилхолиновому рецептору.
К фармакологическим критериям диагностики относится прозериновая проба. Врачи для её проведения используют прозерин или калимин-форте. У 15% больных миастенией при проведении процедуры полностью компенсируются двигательные расстройства.
Комплексная терапия
Неврологи Юсуповской больницы проводят терапию миастении новейшими лекарственными препаратами, которые оказывают эффективное действие и обладают минимальным спектром побочных эффектов. Все медикаменты зарегистрированы в РФ. Благодаря сотрудничеству врачей Юсуповской больницы с научно-исследовательскими институтами пациенты клиники неврологии имеют уникальную возможность получать новейшие препараты, которые проходят последний этап клинического исследования.
Неврологи для лечения миастении применяют следующие фармакологические препараты:
В большинстве случаев врачи клики неврологии избирают трёхступенчатую тактику лечения миастении. Она включает компенсацию нервно-мышечной передачи, коррекцию аутоиммунных нарушений, воздействие на вилочковую железу. Компенсацию нервно-мышечной передачи осуществляют препаратами калия. Они усиливают синтез ацетилхолина. Лекарства этой фармакологической группы могут использоваться на всех этапах терапии. При длительных периодах ремиссии их назначают с целью профилактики обострения.
Пульс-терапию глюкокортикоидами неврологи проводят при неэффективности предыдущих лекарственных средств, в процессе подготовки к оперативному вмешательству и для борьбы с бульбарными осложнениями. Дозировку врач рассчитывает индивидуально каждому пациенту.
Для воздействия на вилочковую железу используют цитостатики. При кризах или дыхательной недостаточности в Юсуповской больнице больным миастенией проводят сеансы плазмафероза. Одной из новых методик терапии является криофероз. Использование низких температур позволяет очистить кровь и избавиться от вредных веществ.
Также для лечения миастении применяют иммуносорбцию (извлечение антител из крови), гамма-облучение тимуса (воздействие на вилочковую железу радиоактивным излучением), физиотерапевтические процедуры:
Стимуляцию мышц током;
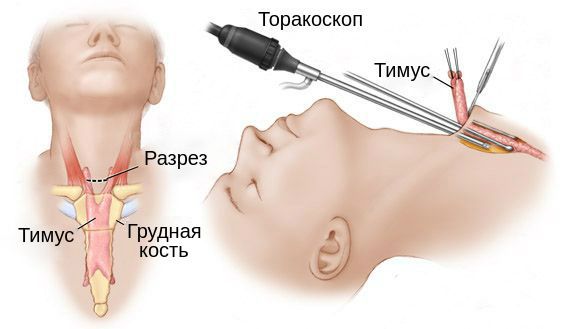
При неэффективности консервативной терапии хирурги выполняют операцию тимэктомию – удаление вилочковой железы. Существуют три основных метода проведения данного хирургического вмешательства:
Транстернальный – вилочковую железу удаляют через разрез грудины;
Трансцервикальный – удаление тимуса выполняют через надрез у основания шеи;
Роботизированная хирургия – операция выполняется с использованием роботизированных манипуляторов.
У 75% пациентов после хирургического вмешательства отмечается значительное улучшение состояния здоровья.
Диетотерапия и коррекция образа жизни
Больным миастенией неврологи назначают специальную диетотерапию. Её цель – повышение защитной функции организма. Блюда должны содержать большое количество калия, фосфора, кальция и витаминов.
Из меню исключают жирные и жареные блюда, копчения, консервы. Пациентам рекомендуют отказаться от употребления спиртных напитков. Также пациентам следует выполнять следующие рекомендации врача:
Отказаться от вредных привычек;
Контролировать массу тела;
Уменьшить время пребывания под прямыми солнечными лучами;
Избегать физических и эмоциональных перегрузок;
Чередовать работу с отдыхом.
Без консультации с лечащим врачом больным миастенией не следует употреблять следующие лекарства: мочегонные препараты, фторхинолы, транквилизаторы, нейролептики, препараты, содержащие фтор, магний, хинин.
Профилактика и прогноз
Заболевание протекает хронически, но врачи клиники неврологии Юсуповской больницы проводят адекватную терапию, позволяющую предотвратить прогрессирование болезни и развитие осложнений:
Криза с остановкой дыхания;
Паралича отдельных мышц или их групп;
Расстройств речевой и зрительной функций;
Нарушений опорно-двигательного аппарата.
Миастения ухудшает качество жизни человека. У людей повышается раздражительность, может возникнуть апатия. Для того чтобы состояние было стабильным, пациенту следует находиться под наблюдением невролога, следить за своим состоянием, при появлении новых симптомов обращаться за консультацией. Ему нужно постоянно контролировать уровень артериального давления, глюкозы крови.
Физическая активность должна быть умеренной. Пациенту рекомендуют делать зарядку, осуществлять пешие прогулки на свежем воздухе. Важно придерживаться прописанной врачом схемы лечения, вовремя принимать лекарственные препараты, соблюдать рекомендованные неврологом дозы медикаментов.
Прогноз при глазной форме миастении наиболее благоприятный. Длительной ремиссии удаётся достичь с помощью тщательно подобранной терапии. Опорно-двигательные нарушения не приводят к летальному исходу, но нарушают качество жизни пациента. Самые опасные последствия отмечаются при нарушении дыхательной функции. Пациент может задохнуться или подавиться пищей. Врачи отделения реанимации и интенсивной терапии в тяжёлых случаях заболевания выполняют искусственную вентиляцию лёгких с помощью дыхательной аппаратуры экспертного класса.
Для того чтобы диагностировать миастению на ранней стадии заболевания, при появлении первых признаках нарушения функции мышц записывайтесь на приём к неврологу Юсуповской больницы онлайн или позвонив по телефону. Специалисты контакт-центра подберут удобное вам время консультации ведущего специалиста в области патологии нервно-мышечной системы.
Что такое миастения? Причины возникновения, диагностику и методы лечения разберем в статье доктора Попович Анны Мироновны, невролога со стажем в 33 года.
Определение болезни. Причины заболевания
Считается, что эта болезнь впервые была описана британским учёным-медиком Томасом Уиллисом в 1672 году, а первое доказательство её аутоиммунной природы появилось спустя более 200 лет.
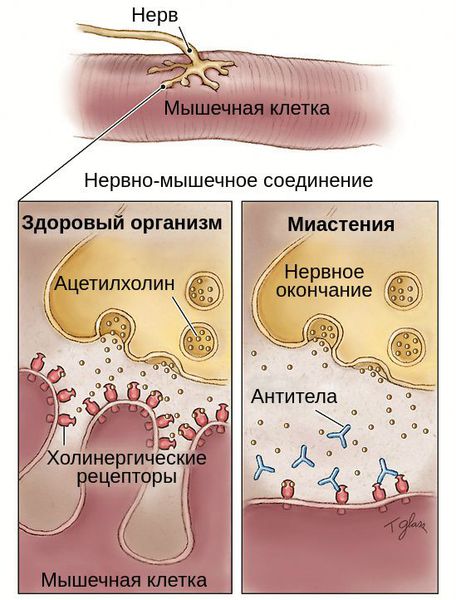
Миастения — это хроническое аутоиммунное заболевание с прогрессирующим течением. Оно связано с разрушением рецепторов, которые участвуют в передаче нервных импульсов. При миастении эти рецепторы атакуются антителами, в результате чего нервно-мышечная передача нарушается.
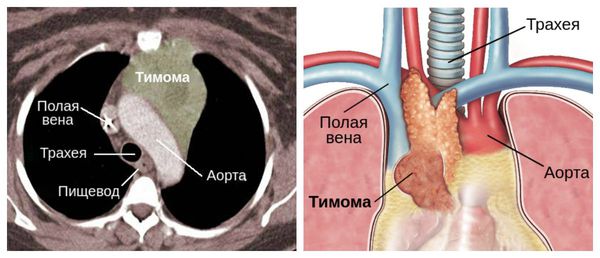
Также причиной миастении может стать патология тимуса (вилочковой железы) — главного органа иммунной системы. В частности её развитие может быть связано с тимомой — группой опухолей вилочковой железы. В 30 % случаях он и являются злокачественными.
Провоцирующими факторами развития миастении являются:
Симптомы миастении
В целом симптомы миастении яркие и многообразные. Они зависят от формы патологии:
Патогенез миастении
Патогенез миастении до конца не выяснен. Но известно, что в развитии патологической утомляемости мышц главную роль играют аутоантитела. Они блокируют постсинаптические холинергические рецепторы нервно-мышечных соединений. В результате этой блокады развиваются структурные изменения и часть рецепторов гибнет.
Также на развитие миастении влияет вилочковая железа. При нарушении её функции в организме начинают синтезироваться антитела к холинергическим рецепторам, что в дальнейшем ведёт к развитию миастении.
Имеются данные о возможной роли персистирующей (постоянной хронической) инфекции вилочковой железы. Например, при миастении выявлено повышение титра комплемент-связывающих антител к цитомегаловирусу. У больных, которым проводилось лечение стероидами или тимэктомия (операция по удалению вилочковой железы), этот признак отсутствовал.
Классификация и стадии развития миастении
Миастения делится на генерализованные и локальные формы.
К локальным формам относятся :
К генерализованным формам относятся:
Последнюю форму генерализованной миастении можно разделить по стадиям:
Также миастению можно разделить по характеру течения. Выделяют:
Осложнения миастении
К наиболее значимым осложнениям миастении относятся холинергический и миастенический криз.
Чаще всего причинами возникновения миастенического криза становятся:
Отдельно стоит сказать о тимоме, при которой риск миастенического криза увеличивается в два раза.
Также существует ряд лекарственных препаратов, провоцирующих развитие осложнений миастении. К ним относятся:
Особенное внимание при подозрении на миастению следует уделять жалобам ребёнка, так как он не всегда может правильно сформулировать их. Это приводит к поздней диагностике заболевания и нарушению дыхания.
Диагностика миастении
При сборе анамнеза (истории болезни) следует обращать внимание:
При физикальном обследовании необходимо обращать внимание на птоз век, бульбарные расстройства (проблемы, связанные с глотанием пищи) и быструю мышечную утомляемость во время и после физической нагрузки.
Так как в большинстве случаев патогенез миастении связан с выработкой антител к холинергическим рецепторам, для подтверждения клинического диагноза достаточно выполнить иммунологический тест — анализ крови на наличие антител. В случае отрицательного результата могут потребоваться дополнительные методы диагностики.
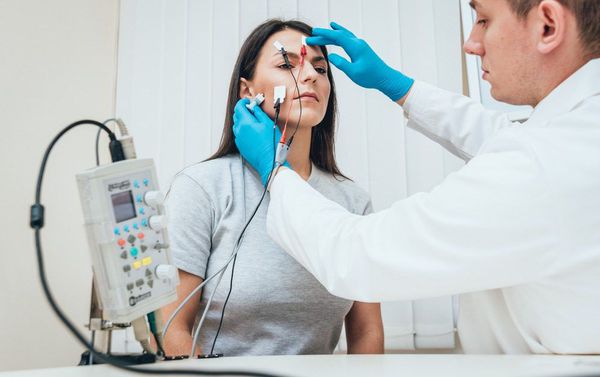
Наиболее современным и решающим методом диагностики при подозрении на миастению является электронейромиография (ЭНМГ) с проведением декремент-теста (исследования нервно-мышечной передачи). Для выполнения теста на области поражённых мышц фиксируются специальные электроды, через которые к мышцам ритмично поступают электрические импульсы. Получаемые мышечные ответы отображаются на нейромиографе в виде графика амплитуд.
Заподозрить миастению позволяет постепенное снижение амплитуд мышечной реакции более чем на 10 % от изначального мышечного ответа. Чтобы убедиться в диагнозе, после текста пациенту подкожно вводят прозерин 0,05 % и снова выполняют тестирование. В случае миастении данный препарат временно устранит нарушение нервно-мышечной передачи, тем самым увеличит амплитуду мышечных ответов.
Дифференциальная диагностика
Миастению необходимо отличать от следующих заболеваний:
Миастенические синдромы также возникают при:
Особое внимание следует уделять дифференциальной диагностике между холинергическим и миастеническим кризом. Первый тип криза встречается всего лишь у 3 % больных и начинается медленнее, чем миастенический криз. Он всегда связан с передозировкой антихолинэстеразными препаратами. В течение суток или более у пациента нарастает слабость и утомляемость, он не выдерживает прежнего интервала между приёмами данных средств, мышечная сила в ответ на стандартную или увеличенную дозу препарата снижается даже без предшествующей физической нагрузки.
Важное диагностическое значение при определении типа криза имеет прозериновая проба : пациенту подкожно вводят 2 мл 0,05 % прозерина. В течение 30 минут после введения препарата при холинергическом кризе отмечается уменьшение мышечной слабости, тогда как при миастеническом кризе мышечная сила увеличивается.
Лечение миастении
Методы лечения миастении делятся на две группы:
К средствам медикаментозного лечения относятся: антихолинэстеразные препараты, анаболические стероиды, АКТГ (адренокортикотропный гормон) и кортикостероиды. Как правило, применяется только один препарат, так как использование нескольких средств чревато холинергическим кризом.
Для лечения миастении также применяется внутривенное ведение иммуноглобулинов G 5 % и 10 %. Они быстро, но временно улучшают течение заболевания. Так как использование высоких доз человеческих иммуноглобулинов способно подавлять иммунные процессы, иммуноглобулины G позволяют снижать выработку антител к холинергическим рецепторам.
Прогноз. Профилактика
Миастения является достаточно тяжёлым заболеванием. Если пациент вовремя не обратится к врачу и диагноз не будет установлен, то возможен быстрый переход болезни в генерализованую форму и миастенический криз с летальным исходом.
При своевременной постановке диагноза и правильно подобранном лечении возможно наступление ремиссии. При нарушении режима приёма препаратов, после перенесённых инфекций, черепно-мозговых травм и стрессов возможно развитие миастенических кризов с острой дыхательной недостаточностью, нередко приводящих к гибели.
Пациентам с миастенией необходимо ограничить приём препаратов магния, миорелаксантов, петлевых диуретиков, D пеницилламина, нейролептиков, транквилизаторов, хинина, аминогликозидов, фторхинолонов, Стрептомицина, Арбидола и Дексаметазона. Данные средства способствуют развитию миастенических симптомов и усиливают слабость скелетных мышц, т. е. ведут к прогрессированию заболевания.
Больным миастенией следует избегать стрессов, интенсивных физических нагрузок, длительного нахождения на солнце, т. к. это может привести к усугублению дисфункции иммунитета и ухудшению состояния. Особое внимание следует уделять возрастной группе до 18 и старше 60 лет, которые длительно принимают антихолинэстеразные препараты.