на голени появился водяной пузырь что делать
Особенности течения буллезного пемфигоида у лиц пожилого возраста
Рассмотрены патогенез и клиническая картина буллезного пемфигоида. Отмечено выраженное своеобразие течения этого дерматоза у пожилых пациентов. Приведены подходы к терапии данного заболевания.
Буллезный пемфигоид (БП), или неакантолитическая пузырчатка, парапемфигус, — заболевание, которое ранее описывалось как доброкачественный хронический пемфигус, старческий пемфигус, юношеский пемфигус, старческий герпетиформный дерматит.
БП (собственно неакантолитическая пузырчатка) представляет собой своеобразную форму пузырного заболевания, отличающегося от истинной пузырчатки клиническими, гистологическими и иммунологическими особенностями, но прежде всего отсутствием акантолиза.
Болеют чаще всего лица пожилого возраста (средний возраст составляет 65 ± 5 лет), хотя описаны случаи возникновения заболевания у молодых лиц.
Клиническая картина БП характеризуется появлением на неизмененной коже или эритематозном фоне пузырей с серозным или серозно-геморрагическим содержимым. «Излюбленной» локализацией сыпи являются конечности, туловище, пахово-бедренные складки. Высыпания чаще бывают генерализованными, иногда локализованными.
Термин «буллезный пемфигоид», предложенный W. F. Lever, в настоящее время принят большинством отечественных и зарубежных авторов [1].
Общепризнанной считается ассоциация БП и злокачественных новообразований внутренних органов [2]. Однако многие исследователи [3] не подтвердили закономерности этой связи.
Несомненным представляется аутоиммунный характер заболевания, что подтверждается дефицитом интерлейкина-2 в крови у этих больных, установленным A. A. Razzaque и соавт. в 1984 г., и о чем свидетельствуют течение БП и его клиническая симптоматика.
При аутоиммунных буллезных дерматозах иммунная система вырабатывает аутоантитела к структурным белкам кожи, обеспечивающим межклеточную адгезию кератиноцитов и сцепление эпидермиса с дермой.
Для гистологического подтверждения любого буллезного дерматоза требуется эксцизионная биопсия мелкого пузыря или инцизионная — более крупного. Биоптат должен включать достаточный фрагмент здоровой кожи, чтобы покрышка пузыря осталась целой. Для прямого иммунофлюоресцентного исследования берут биоптат внешне неизмененной кожи у края пузыря или элемента, предшествуюшего образованию пузыря (эритема, волдыря), так как в пузырях иммуноглобулины разрушаются вследствие воспалительного процесса, и иммунофлюоресцентное исследование дает отрицательный результат. Положительный результат прямого иммунофлюоресцентного исследования подтверждает диагноз аутоиммунного буллезного дерматоза даже при нетипичной гистологической картине. Отрицательный результат при характерной гистологической картине требует повторения прямого иммунофлюоресцентного исследования.
БП входит в группу хронических буллезных дерматозов с субэпидермальными пузырями и аутоантителами к структурным белкам гемидесмосом. Впервые аутоантитела к базальной мембране при БП были выделены R. E. Jordon и соавт. в 1967 г.
Связывание провоцирующих аутоантител, активация комплимента и, возможно, выброс интерлейкина-8 кератиноцитами вызывает миграцию лейкоцитов к базальной мембране. Активация лейкоцитов и выброс протеаз приводит к расщеплению светлой пластинки.
Лекарственная терапия как пусковой фактор для БП менее характерна, чем для обыкновенной пузырчатки.
Предполагают провоцирующую роль диуретиков и гипотензивных средств, но их пожилым людям назначают достаточно часто.
Более обоснована провоцирующая роль ультрафиолетового и ионизирующего излучения, а также ПУВА-терапии.
Клиническая картина БП разнообразна и зависит от типа заболевания. Почти всегда наблюдается зуд. В начальной фазе элементы высыпаний представляют собой волдыри, эритематозные папулы и экзематозные очаги. Они остаются такими от нескольких недель до нескольких месяцев, пока в какой-то момент не начинается образование пузырей. «Излюбленная» локализация: шея, подмышечные и паховые области, верхняя часть внутренней поверхности бедер, живот. Большие, напряженные, как правило, неровные пузыри развиваются на месте волдырей или на неизмененной коже. На ранней стадии они напоминают элементы многоформной эритемы. Пузыри достигают нескольких сантиметров в диаметре и имеют причудливую форму. Содержимое их серозное, иногда кровянистое. Покрышки пузырей очень прочные. При их разрыве образуются эрозии, которые покрываются кровянистыми корками. Заживление эрозий начинается с краев. Изредка пузыри локализуются на волосистой части головы. Прямой симптом Никольского отрицательный, непрямой (расширение пузыря при надавливании на него) положительный, но это для БП не специфично.
БП иногда прогрессирует как паранеопластический процесс. Однако БП встречается в основном в пожилом возрасте, когда заболеваемость злокачественными образованиями высока. Описано сочетание БП с другими заболеваниями, но они настолько редки, что обследование для их выявления не оправдано.
Течение БП легче, чем обыкновенной пузырчатки. Системная кортикостероидная терапия требует меньших доз. Общепринятой считается начальная доза преднизолона — 0,5 мг/кг в сутки. В отсутствии свежих высыпаний на протяжении недели и при заживлении 80% прежнюю дозу снижают на 20% каждые 14 дней, пока не появляются свежие высыпания.
Прогноз при БП зависит от состояния здоровья. До введения в практику кортикостероидов спонтанное выздоровление возникало в 30% случаев.
У пожилых больных прогностически неблагоприятны необходимость системной кортикостероидной терапии и гипоальбуминемия.
Диагностика БП основывается на клинических особенностях дерматоза, характеризуется развитием напряженных пузырей с плотной покрышкой (прежде всего у лиц пожилого возраста), быстрой эпителизацией эрозий без тенденции к периферическому росту, отрицательным симптомом Никольского и отсутствием акантолитических клеток в мазках-отпечатках. Диагностическое значение имеют также результаты гистологических исследований, позволяющие обнаружить подэпидермальное расположение пузырей. При биопсии кожи обнаруживают субэпидермальные пузыри, а при прямой реакции иммунофлюоресценции (РИФ) линейные отложения IgG (редко — IgA) и компоненты комплемента С3 в дермоэпидермальном соединении. Пемфигоидный антиген локализуется в пределах гемидесмосом, но нет доказательств, что антитела являются прямопатогенными, они могут играть роль в активации комплемента, что в дальнейшем вызывает местное воспаление [4]. Более чем у 75% пациентов имеются циркулирующие антитела к базальной мембране, но их титр не отражает активность заболевания [4].
Наше наблюдение за больными БП свидетельствует о выраженном своеобразии течения этого дерматоза у пожилых лиц в настоящее время.
Материалы и методы исследования
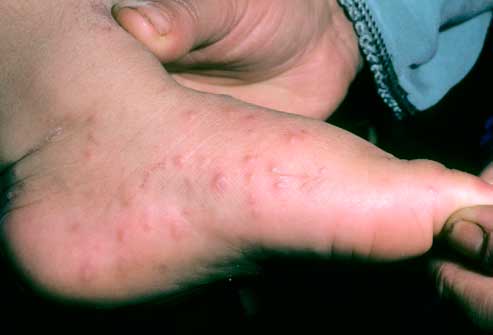
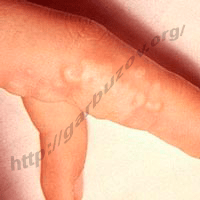
На протяжении года мы наблюдали 19 больных БП мужчин 64–79 лет. Все больные предъявляли жалобы на выраженный приступообразный зуд. У всех пациентов заболевание возникло недавно, за 2–3 месяца до поступления в стационар. Обращает на себя внимание, что у 15 из 19 больных высыпания «не строго» укладывались в обычную клиническую картину БП. Высыпания были распространенными, многочисленными, располагались повсюду, кроме кожи ладоней и подошв. Превалировали эритематозно-отечные пятнистые розовато-бурые очаги, формирующие причудливые гирляндовидные и дугообразные, кольцевидные фигуры с тенденцией к периферическому росту. У 5 больных на протяжении приблизительно недели иных высыпаний не было, но в последующем стали появляться единичные пузыри или мелкие пузырьки, линейно располагающиеся на отечно-эритематозном фоне. У 10 больных с самого начала постоянно возникали тонкостенные пузыри различной величины от вишни до грецкого ореха, с прозрачным содержимым, быстро вскрывающиеся. У 4 больных отмечалась типичная картина БП с крупными пузырями. Слизистая полости рта была интактна (рис. 1).
При обследовании у 10 из 19 больных (53%) БП в пузырной жидкости превалировали эозинофилы (от 32% до 58%), а у остальных — преобладали нейтрофилы. Одному больному с эритематозно-отечными фигурными образованиями была сделана биопсия с проведением прямой иммунофлюоресцентной реакции и был диагностирован БП (линейное расположение под базальной мембраной IgG с С3-компонентом комплемента).
Результаты и их обсуждение
.jpg)
У 11 наших пациентов (58%) в возрасте 71–79 лет генерализованные высыпания чрезвычайно напоминали буллезную форму многоформной экссудативной эритемы (МЭЭ) (рис. 1). При этом крупные напряженные пузыри одинаково часто формировались как на отечно-эритематозном основании, так и на неизмененной коже, в то время как при классическом БП пузыри чаще возникают на неизмененой коже, а при МЭЭ — на фоне отечной гиперемии.
Обращает на себя внимание разнообразие клинической симптоматики у 7 из 11 вышеописываемых больных БП (наличие волдырей, везикулезных элементов), создающее определенное сходство данного варианта БП с буллезной токсидермией.
.jpg)
У 2 больных БП (возраст 64–75 лет) имеющиеся высыпания были схожи с наблюдающимися при центробежной эритеме Дарье с формированием розово-отечных кольцевидных элементов с приподнимающимся плотноватым окаймлением и регулярным появлением в центре уртикарно-буллезных высыпаний (рис. 3).
У всех больных за время нахождения в стационаре был осуществлен расширенный онкопоиск, и онкопатология не была выявлена ни в одном случае.
Выводы
Таким образом, наши наблюдения свидетельствуют об увеличении числа больных БП, значительном разнообразии клинической симптоматики БП у лиц пожилого возраста, о чаще, чем раньше, встречающемся варианте БП по типу многоформной экссудативной эритемы или центробежной эритемы Дарье.
Наш опыт показывает, что причинные факторы БП у пожилых лиц не обязательно связаны с онкопатологией. Весьма вероятно, что своеобразие клинической картины, описанной выше, может быть связано с какими-либо токсическими факторами, вызванными неблагоприятной экологической обстановкой, употреблением в пищу недоброкачественных продуктов, пищевых добавок, самолечением по поводу различных терапевтических недугов.
Литература
И. Б. Трофимова*, доктор медицинских наук, профессор
М. М. Резникова**
З. А. Фаттяхетдинова**, кандидат медицинских наук
А. Ю. Путинцев**, 1
Е. В. Денисова**
Д. Р. Мильдзихова**
* ГБОУ ВПО МГМСУ им. А. И. Евдокимова МЗ РФ,
** ГБУЗ ГКБ № 14 им. В. Г. Короленко, Москва
Лечение дисгидроза
Дисгидроз — это заболевание кожных покровов, преимущественно кистей рук и стоп. Возникает в результате закупорки выводных протоков потовых желез. Характеризуется высыпанием пузырьков различной величины.
Причины данного заболевания до конца не выяснены, но большинство дерматологов утверждают, что это результат аллергических реакций. Во всяком случае, среди больных дисгидрозом очень большой процент пациентов страдающих аллергическими заболеваниями.
Но чаще всего заболевают люди с повышенным потоотделением в жаркое время года, преимущественно после стрессовых состояний.
Дисгидроз подразделяется на три вида, лечение его зависит от степени и глубины поражения.
Если лечение дисгидроза кистей рук было начато поздно, то возможно его осложнение панарицием. Независимо от локализации, заболевание может сопровождаться лимфангитом и лимфаденитом.
Диагностика дисгидроза
Диагноз выставляется в первую очередь по клинической картине, но учитывая тот факт, что существует еще целый ряд заболеваний со сходной симптоматикой, необходимо провести дифференциальную диагностику.
Дифференциальная диагностика. Очень часто при диагнозе «дисгидроз стоп» лечение не дает никаких результатов. Это означает, что в действительности заболевание является микозом. Такая путаница происходит потому что при обширных поражениях грибковой инфекцией, появляются дисгидротические высыпания. В этих случаях у пациентов обнаруживается повышенная потливость стоп и межпальцевых промежутков, онихомикоз, утолщение подошвенной кожи и наличие трещин. Также обязательно надо дифференцировать с псориатическим поражением подошв и ладоней и буллезным импетиго.
Лечение дисгидроза
Не существует определенной схемы лечения для всех форм заболевания. Так, например, при дисгидрозе стоп лечение обязательно должно включать применение антибиотиков (противогрибковые препараты), сам курс лечения несколько отличается от назначений при дисгидрозе других частей тела. Основные группы препаратов, используемые при лечении данной патологии, следующие:
Водяные пузыри на стопах ног, пальцах рук, дисгидротическая экзема.
Причинами появления пузырьков(волдырей) на ногах чаще всего являются инфекции, вирусные заболевания или аллергические реакции. Мелкие водянистые образования на коже в ряде случаев указывают на наличие серьезных заболеваний внутренних органов либо являются проявлением тяжелой формы грибковой болезни. Данные симптомы также свидетельствуют о возможных нарушениях деятельности эндокринной системы, сбоях в работе нервных центров, а также являться следствием поражения кровеносных сосудов.
Водянистые высыпания на стопах ног нередко вызываются внешними факторами. Спровоцировать подобные проблемы может длительное воздействие прямых солнечных лучей, контакт с химическими веществами и ядовитыми растениями. Сыпь в виде пузырьков на нижних конечностях возникает вследствие употребления некоторых лекарственных препаратов. В ряде случаев высыпания носят сезонный характер и связаны с ослаблением защитных сил организма.
Водянистые пузырьки на ногах
Лечение пузырьков на ногах
Выбор методов терапии зависит от причин возникновения высыпаний. Залогом успешного лечения является незамедлительное обращение к специалисту. Если появились водянистые пузырьки на ногах необходимо прекратить водные процедуры, избегать дополнительного давления на пузырьки и защищать их от повреждений. Лучше всего сделать это с помощью вазелиновой марли. Категорически запрещается вскрывать новообразования и удалять жидкость.
Установить точный диагноз возможно только путем лабораторных исследований кожных соскобов в условиях медицинского учреждения. Ни в коем случае не следует заниматься самолечением с помощью аптечных препаратов и прибегать к рецептам народной медицины, иначе можно значительно усугубить ситуацию — обострить течение процесса и значительно затруднить диагностику. Например, неправильное лечение вирусного заболевания может привести к самым непредсказуемым последствиям.
После прохождения назначенного курса лечения не исключены рецидивные проявления. В подобных случаях не рекомендуется проводить самостоятельное лечение ранее назначенными врачом препаратами. При рецидивах специалисты, как правило, назначают терапию, отличную от первоначального курса. Только строгое выполнение рекомендации и назначений врача гарантирует полное выздоровление.
Появление на руках высыпаний, покраснений, малоприятной водяной сыпи чаще всего оказывается дисгидротической экземой. Как правило, это результат контактирования с различными моющими средствами, химическими растворами, косметическими средствами, реакция на частые стрессовые ситуации.
Эффективны ванночки для рук с некрепким раствором марганцовки, обработка пузырей раствором фукорцина, нанесение мази Нафтадерм в вечернее время, а утром крема Акридерм ГК. При дисгидрозе во время обострений рекомендуется накладывание на ночь окклюзионных повязок с применением лекарственного препарата Элоком.
Появление водянистой сыпи может быть вызвано авитаминозом, который нередко наблюдается весной. Обычно в таких случаях назначаются уколы или прием витаминных препаратов, глюконата кальция.
Пузырьки на пальцах могут быть последствием гепатита. Устранить их помогает применение мази Синафлан, рекомендуется оберегать руки от чрезмерного контакта с водой, сильными загрязнениями. Водяные пузырьки на пальцах рук могут быть следствием неправильного питания, нервных перенапряжений, срывов. Появление вылдырей может быть обусловлено детскими инфекциями (краснуха, корь, ветрянка).
В любом случае все высыпания довольно похожи, поэтому не стоит устанавливать себе диагноз самостоятельно, насколько серьезны причины, определить может только врач-дерматолог. Ведь причиной появления волдырей могут быть также паразитарные болезни, такие как чесотка.
Возможно это экзема. У знакомой экзема была до первых родов (родители ее в Москву, Ленинград к врачам возили — бестолку, родила — как рукой все сняло). А у меня в течение получаса после родов высыпало от кончиков пальцев до плечей. Экзема не заразна. Лечить экзему, только как кожное заболевание бесполезно. Надо пройти полное обследование (в большинстве случаев экзема, это последствия неправильной работы выделительной системы организма (почки, печень и т. д.).
Трофическая венозная экзема – что это такое?
Трофическая венозная экзема – это патологическое состояние, протекающее в виде аутоимунного дерматита, то есть, серозного неинфекционного воспаления кожи (по большей части сосочкового слоя дермы и эпидермиса), сопровождающееся симптомами отёка, покраснения, зуда и боли.
Трофическая венозная экзема
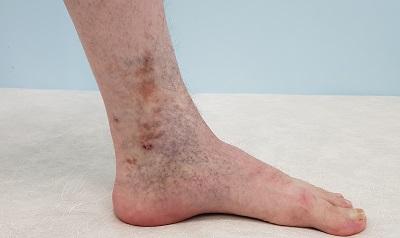
Венозная экзема является разновидностью и распространённой формой экземы, которая обусловлена застойными явлениями в коже, вследствие нарушения венозного оттока. Венозную экзему также называют варикозной, застойной или гравитационной. Она чаще всего имеет хроническое (рецидивирующее) течение. Патология поражает одну или обе нижние конечности в сочетании с венозной недостаточностью. В современной европейской, и наиболее востребованной ведущими специалистами, классификации хронических заболеваний вен – CEAP, данная патология обозначается как С4а. Это означает достаточно тяжёлое поражение тканей вследствие хронического венозного отёка.
Почему возникает трофическая венозная экзема
Главной же причиной появления патологии является варикозная болезнь, поэтому иногда можно встретить термин «Варикозная экзема».
Венозная экзема нетипичной локализации
Достаточно часто признаки экземы можно обнаружить и у молодых пациентов с длительным анамнезом варикозной болезни. Нет доктора, как в государственной, так и в частной клинике, который бы не наблюдал венозную экзему у пациентов до 40 лет.
Причины появления трофической венозной экземы
В чём же главные причины появления венозной экземы:
Трофическая венозная экзема – это очень плохо
Варикозная экзема имеет хроническое, рецидивирующее течение и склонность к прогрессированию. Достаточно часто можно встретить ситуацию, особенно, в государственных больницах, когда лечением венозной экземы занимаются только дерматологи. Учитывая главную этиологическую составляющую патологии, нарушение венозного оттока, лечение таких пациентов занимают годы.
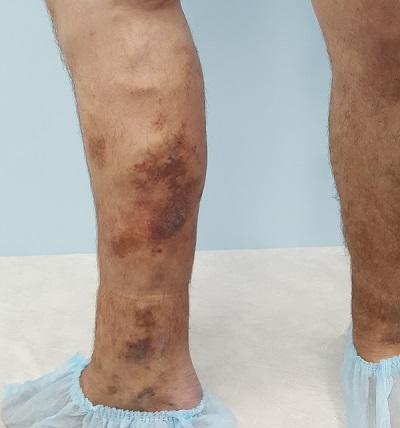
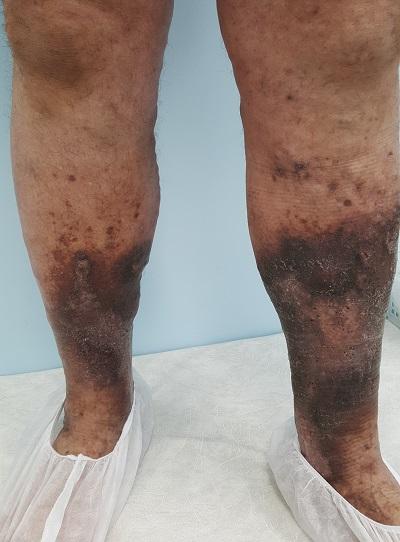
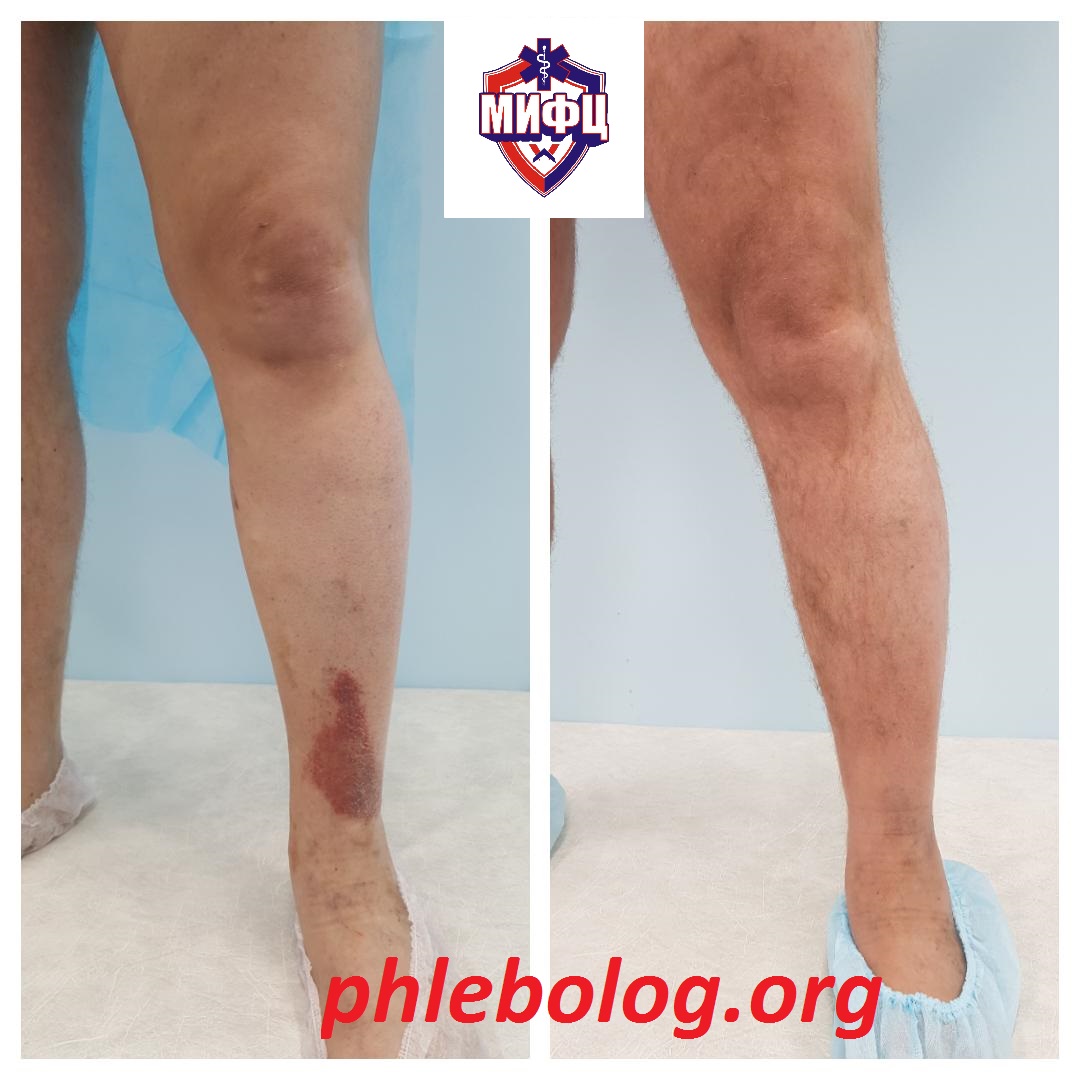
Хроническая рецидивирующая экзема на правой нижней конечности
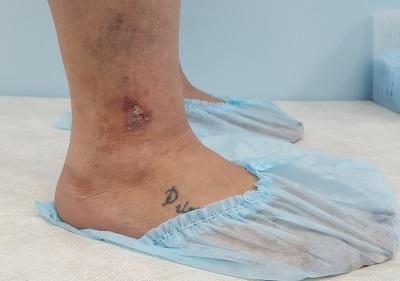
Болезнь медленно отступает, но неизменно появляется вновь. Более того, трофические изменения нижних конечностей прогрессируют, присоединяется липодерматосклероз, а затем появляется язва.
Трофическая венозная экзема – симптомы
Застойная экзема, являясь разновидностью дерматита, имеет характерные для него симптомы:
Так же, присутствуют симптомы варикозной болезни: варикозные узлы, ультразвуковые признаки варикозной болезни.
Почему трофическая венозная экзема практически всегда появляется на нижних конечностях?
Ответ на данный вопрос кроется в патогенезе варикозной болезни, доминирующей причине венозной экземы. Варикозная болезнь поражает исключительно нижние конечности, где по градиенту гравитации именно в их дистальных отделах возникают трофические нарушения. Одним из которых является венозная экзема.
Трофическая экзема нижних конечностей
Патологические экзематозные изменения в коже нижних конечностей чаще всего обусловлены именно варикозной болезнью, так как именно она является причиной нарушения венозного оттока (до 90 % по данным ведущих экспертов области).
Трофическая варикозная экзема – варианты течения
Венозная экзема имеет тенденцию к рецидивированию и хроническому течению заболевания в течение всей жизни. Также экзема прогрессирует, вовлекая всё новые участки кожного покрова, нередко происходит присоединение инфекции, что даже может привести к развитию жизнеугрожающего состояния. Если не лечить венозную патологию, ведущий фактор развития экземы, трофические изменения кожи приводят к формированию уже застойной язвы. Лечить которую много сложнее.
Трофическая венозная экзема – диагностика
Диагностика венозной экземы в государственных и частных городских медицинских учреждениях нередко начинается в кабинете дерматолога, где специалист оценивает локальные изменения кожного покрова. Здесь очень важно, чтобы пациент был вовремя направлен к хорошему флебологу. Если экзематозные изменения связаны с венозной патологией, то лечение только кожных проявлений, скорее всего, будет малоэффективно. Даже визуальный осмотр флеболога с применением всевозможных функциональных проб, часто не выявляет истинную причину патологии. На данном этапе лучшим решением будет хорошее ультразвуковое исследование вен нижних конечностей.
Ультразвуковая диагностика трофической венозной экземы
Только грамотная современная диагностика венозной системы поможет определиться с верной тактикой лечения.
Трофическая экзема, лечение в Москве
Хорошее лечение венозной экземы в Москве можно условно разделить на местное (топическое воздействие на кожное воспаление) и лечение венозной системы. В первом, нередко, активно участвует врач-дерматолог. Местное лечение включает:
Нередко, в условиях государственной медицины, помощь пациенту заканчивается на этапе вышеуказанного топического лечения. Это не самое лучшее решение, так как в основе болезни лежат совершенно другие причины и рецидив болезни не заставит себя долго ждать. А именно, венозный стаз, требующий несколько другого подхода. Очень важно, чтобы пациент в Москве вовремя попал на приём и диагностику к хорошему флебологу, который сможет определить правильную тактику ведения пациента. В основе лечения венозной экземы лежит устранение стаза и улучшение венозного оттока крови. Коррекция последнего, чаще всего, заключается в удалении патологически изменённых варикозных вен. Наличие в современных московских центрах инновационных технологий позволяет эффективно лечить даже осложнённые формы варикозной болезни, причём, в амбулаторных условиях.
Лечение трофической экземы в нашем центре флебологии
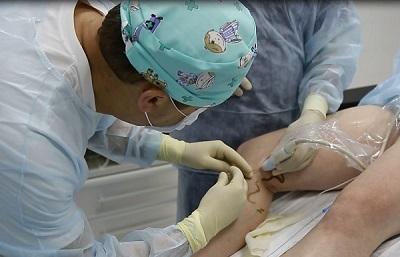
Ведущие медицинские центры в Москве по лечению венозной патологии для этих целей используют методики термооблитерации. В хорошем городском медицинском флебологическом центре можно рассчитывать на безопасное эффективное лечение. Современные процедуры удаления вен выполняются под местной анестезией через проколы кожи с минимальной операционной травмой.
Трофическая экзема — лечение в домашних условиях, лечение народными средствами
Ведущие специалисты Московского Инновационного Флебологического Центра категорически не рекомендуют самостоятельно заниматься лечением венозной экземы в домашних условиях, особенно при помощи пресловутых народных методик. Так как в этом случае, вы не только не получите эффект от лечения, но и можете столкнуться с рядом новых и даже более серьёзных осложнений.
Трофическая варикозная экзема – лечение без операции
Главным фактором развития застойной экземы является патология венозной системы. Поэтому ни о каком эффективном лечении без радикального вмешательства говорить не приходится. Лучшим решением будет купировать воспаление и провести процедуру удаления варикозных вен. Но так ли страшна операция?
Современные европейские технологии удаления вен по минимальности операционной травме и возможным побочным эффектам не уступают продвинутым манипуляциям в стоматологии. Но никому и в голову сегодня не придёт отказываться от лечения кариеса из-за страха перед вмешательством.
Трофическая венозная экзема — лечение лазером (ЭВЛО, ЭВЛК), лечение радиочастотой (РЧА, РЧО)
Учитывая, что радикальное лечение варикозной экземы – это лечение венозной патологии, именно современные способы удаления варикозных вен и будут главным способом борьбы с самой экземой. Сегодня, бесспорными лидерами, находящимися в авангарде инновационного лечения варикоза являются методики термооблитерации, лазерная и радиочастотная. Если сравнивать обе технологии, то каких-либо принципиальных различий для пациента попросту нет.
Лечение трофической экземы радиочастотой
Какими же преимуществам обладают технологии термооблитерации:
Результат лечения трофической экземы лазером через 1 месяц
После проведённого эндоваскулярного лечения симптомы экземы достаточно быстро самостоятельно купируются.
Варикозная экзема профилактика
Профилактировать венозную экзему можно, если своевременно обследоваться у хорошего флеболога и лечить варикозную болезнь.
Также количество и тяжесть вспышек экземы могут быть уменьшены с помощью следующих мер:
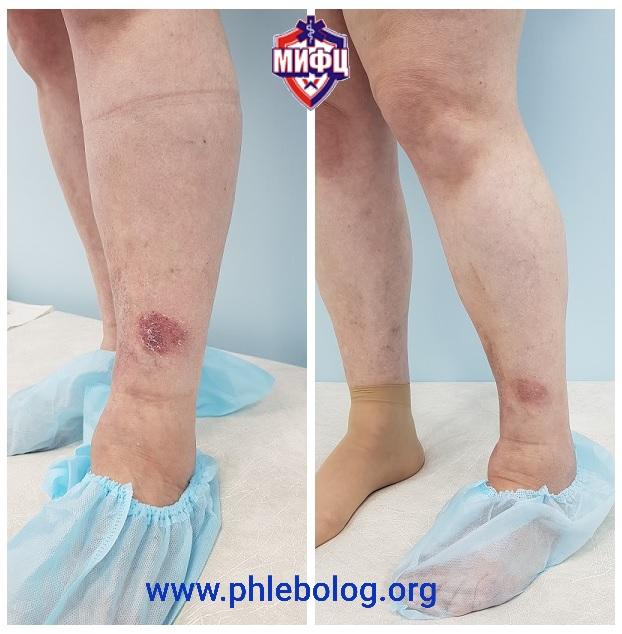
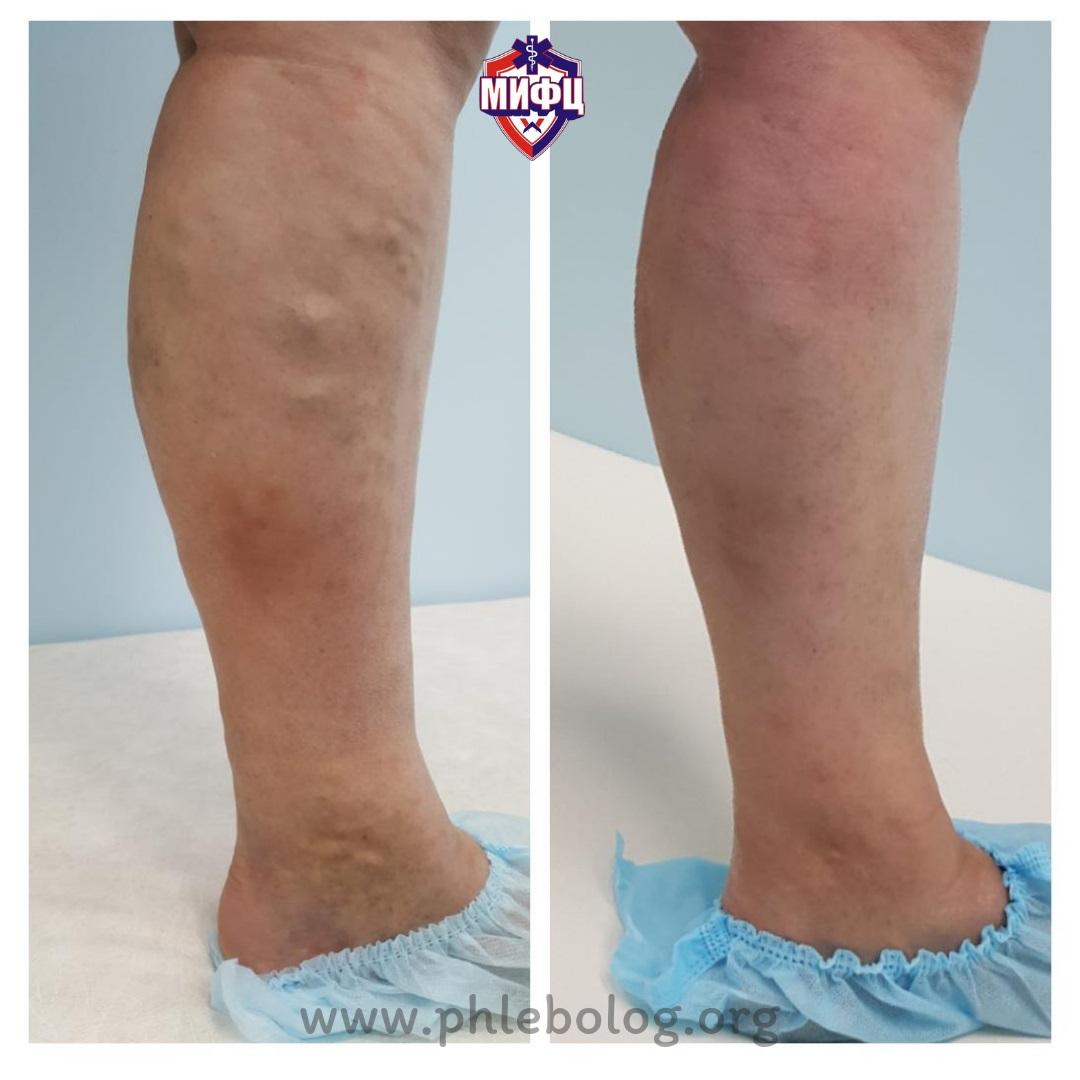
Результаты лечения трофической венозной экземы. Фото до и после лечения
Результат лечения трофической экземы методом эндовенозной лазерной коагуляции (ЭВЛК) по немецкой технологии Biolitec в нашем центре
Фото до и после лечения трофической экземы на левой нижней конечности
Результат лечения трофической венозной экземы методом радиочастотной абляции (РЧА) у нашей пациентки
Фото до и после лечения трофической венозной экземы на левой нижней конечности
Часто задаваемые вопросы пациентов в интернете о трофической венозной экземе
Как лечить венозную экзему ног в Москве?
Для хорошего лечения венозной экземы нижних конечностей в Москве необходимо обратиться к грамотному специалисту, флебологу. Доктор проведёт подробную диагностику, включающую ультразвуковое исследование. Только после этого можно говорить о современном лечении. Лучшим решением будет найти хороший городской флебологический центр, где ультразвук выполнит сам флеболог.
Какое современное лечение венозной экземы ног в Москве?
В Москве хорошее современное, отвечающее европейским стандартам, лечение венозной экземы включает инновационные технологии, как диагностики, так и лечения. Ведущие городские флебологические центры, в том числе наш Московский Инновационный Флебологический Центр, успешно занимаются лечением венозной экземы. Сначала выполняется подробное дуплексное ангиосканирование венозной системы нижних конечностей. Только потом назначается лечение, включающее борьбу с локальным воспалением и современное лечение истинной причины экземы, варикозной болезни.
Как лечить венозную экзему народными средствами?
Специалисты Московского городского флебологического центра имеют хороший опыт в работе с различными трофическими нарушениями при венозных заболеваниях, в том числе и венозной экземой. Ведущие флебологи нашего центра не рекомендуют лечение венозной экземы народными средствами. Заболевание хорошо поддаётся лечению при помощи современных технологий, но мы нередко встречали и серьёзные осложнения после лечения народными средствами.
У моей мамы на ногах появилась венозная экзема, к какому врачу лучше обратиться?
Если вы подозреваете, что в Вашей мамы венозная экзема, лучше сначала обратиться к хорошему флебологу, доктору, специализирующемуся на диагностике и лечении патологии вен. Для начала необходимо понять причину воспаления на нижних конечностях. Возможно, потребуется помощь дерматолога. Если экзема имеет венозное происхождение, то сейчас существуют современные европейские технологии, с помощью которых вылечить Вашу маму не представит особых проблем.
Какие причины лежат в основе венозной экземы?
С позиций современной науки и медицины причина венозной экземы – это нарушение оттока крови нижних конечностей, формирование на фоне застойных явлений аутоиммунного воспаления. К имеющемуся отёку, вследствие венозной недостаточности прибавляется воспалительный отёк, зуд, покраснение, боль.
.jpg)