начали появляться папилломы на шее что делать
Однажды ко мне на приём пришла взволнованная молодая девушка. Показав папиллому на шее (размерами 3х3мм), она спросила: «ЭТО выросло за месяц. Доктор, у меня РАК. «
Заказ погребальных венков пришлось отменить, после чего я рассказал ей то, что знал об этих образованиях.
Опасность для здоровья: не представляют.
Что это такое?
Папилломы представляют собой разрастания поверхностного слоя кожи, похожие на сосочки.
Записывайтесь на вебинар «Канцерогены в косметике: правда, ложь и. маркетинг»
Как выглядят?
Почему появляются?
Как и бородавки, папилломы не опасны. Их появление связывают с вирусом папилломы человека (ВПЧ), который передаётся при контакте с носителем. Также возможна передача ВПЧ с поражённого участка кожи на здоровый у одного человека. Увеличивают восприимчивость к вирусным частицам высокая влажность и микротрещины кожи. В связи с этим всегда следует использовать индивидуальные предметы гигиены при посещении бассейнов, саун и душевых.
Важно: большое количество папиллом может говорить о проблемах с иммунитетом. Для женщин в таких случаях необходимо взятие мазка на ВПЧ, так как некоторые его виды могут вызывать рак шейки матки
Как лучше лечить?
Большое количество папиллом, безусловно, доставляет неудобство и выглядит не эстетично. Однако это не повод использовать для удаления нитку, плоскогубцы или паяльную лампу дедовские методы.
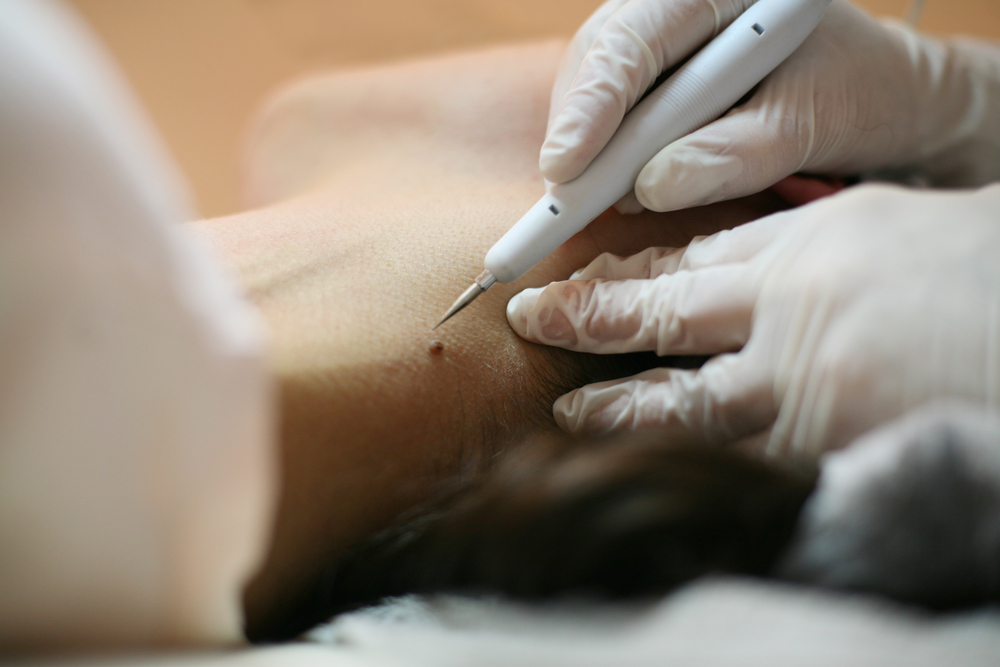
Значительно более удобно и эффективно удаление методом радиоволновой хирургии. Операция не требует специальной подготовки, практически безболезненна, после неё можно управлять автомобилем.
Однажды мне довелось удалить сразу около 70 папиллом у одного пациента. Сложно передать всю радость избавившегося от них человека, которого они мучили несколько лет.
Гистологическое исследование при удалении
Результаты лечения
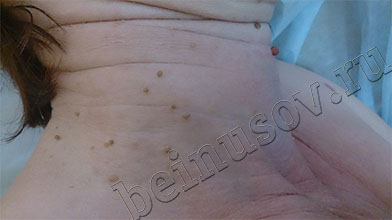
На фото ниже приведены результаты удаления папиллом шеи методом радиоволновой хирургии
Редко возникают снова. Повторное появление папиллом возможно при высокой активности вируса в организме. В этой ситуации может потребоваться дополнительное лечение иммуномодуляторами или консультация иммунолога.
Другие статьи:
Полезная статья? Сделайте репост в Вашей социальной сети!
Оставьте комментарий или задайте вопрос
Пост специально для Вас.
Вам стоит более критично подходить к чтению информации в интернете. Источники, у которых не указан автор НЕ заслуживают доверия. Совсем. На них не нужно тратить время.
Записывайтесь на вебинар «Канцерогены в косметике: правда, ложь и. маркетинг»
Начали появляться папилломы на шее что делать
Многие женщины с появлением на шеи папиллом вынуждены отказаться от одежды с открытой декольте, и носят одежду с закрытой горловиной. Они отказываются от различных украшений на шеи и предпочитают им различные платки, которые прикрывают шею. Однако не стоит женщинам с папилломами на шеи стараться любым путем прикрывать их, лучше от них избавиться сразу после их появления на шеи. Наибольший эффект достигается при лечении в клиниках или в салонах, обратившись за помощью к врачам или косметологам. Они очаги заболевания прижигают либо замораживают, но есть средства, которые помогают избавиться от папиллом самостоятельно.
Чаще всего активируются вирус папилломы после отрицательных воздействий окружающей среды и при ослаблении иммунитета. На шеи у женщин в основном они появляются во время беременности при перестройке организма, изменения обмена веществ и снижения иммунитета после родов. Поэтому чаще всего их можно увидеть на шеи у женщин в возрасте от 30 до 40 лет. Врачи категорически запрещают сдирать или сцарапывать папиллому, вырезать их или завязывать ниточкой. Такие действия для удаления папиллом могут спровоцировать перерождение доброкачественной опухоли в злокачественное образование. В лучшем случае это может привести к серьезным воспалительным процессам участков кожи на месте папиллом или других внутренних органов в результате раздражения вируса папилломы. Папилломы предупреждают женщину о том, что у нее снижен иммунитет и в организме есть перебои в работе желудочно-кишечного тракта, почек и женских органов. Поэтому удаление папиллом недостаточно для того, чтобы избавиться от них навсегда. Необходимо провести курсы лечения по очищению организма от шлаков, укреплению иммунитета и провести гинекологическое обследование.
В косметологических салонах проводят лечение папиллом путем смазывания ватой, смоченной в жидком азоте. После проведения таких процедур папилломы исчезают, однако вирус папилломы при этом не уничтожается. И через некоторое время папилломы могут снова появиться на прежнем месте.
Существуют множество разнообразных советов избавления от папиллом с помощью народных средств. Вот некоторые из них:
1. Смазывайте папилломы нашатырным спиртом, соком кислого яблока, одуванчика и чистотела.
2. Накладывайте на шею повязку с каланхоэ. Для этого листья каланхое отрежьте и выжмите из них сок, намочите вату и обвяжите им шею. Такую повязку надо делать в течение семи дней.
3. Возьмите луковицу и подержите ее в уксусе. Разрежьте ее и наложите на папилломы, завяжите на шею бинтом и оставьте на ночь. Такую процедуру нужно проделать несколько раз подряд.
Видео этиология, патогенез, диагностика ВПЧ инфекции
— Вернуться в оглавление раздела «Дерматология»
Автор: Искандер Милевски. Дата обновления публикации: 5.5.2021
5 способов избавиться от папиллом на шее (и главная причина, почему они появляются)
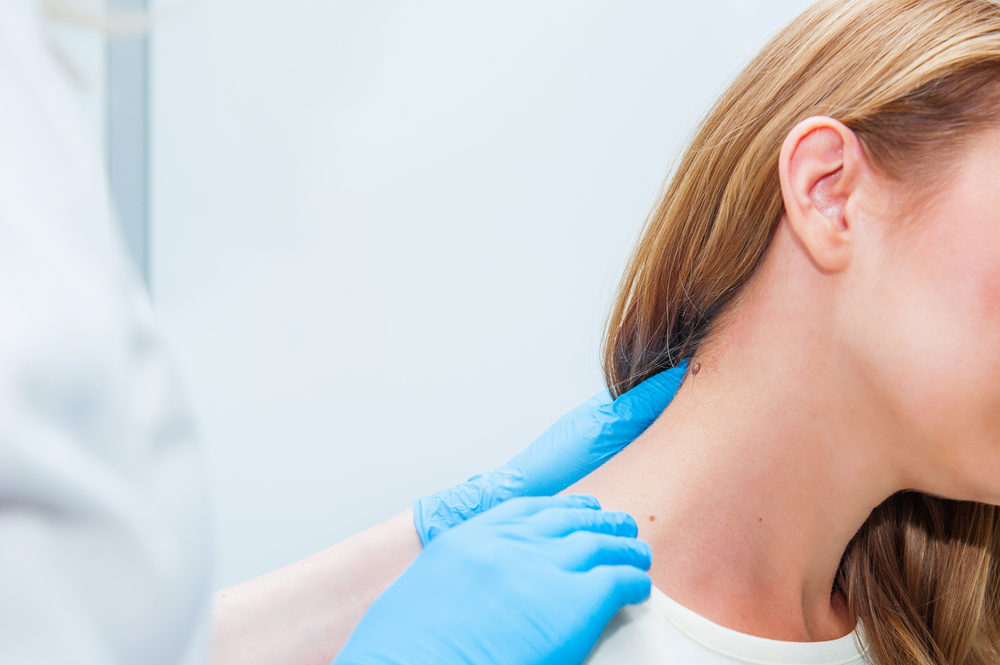
Мелкие узелки с тонкой ножкой на шее мы обычно называем бородавками, хотя правильное их название – филиформные (нитевидные) папилломы. Эти образования относительно безопасны, не представляют риска для жизни, но многие хотят устранить дефект. Рассказываем, как избавиться от папиллом на шее и предотвратить их повторное возникновение.
Главная причина появления – вирус
Единственная причина папиллом на шее – специфический вирус, проникающий в организм различными путями. Это прямой контакт с кожей, перенос вируса на кончиках пальцев. Возможно заражение папилломавирусом при половых контактах, пользовании общим постельным бельем, полотенцами, бритвами, расческами. Воздушно-капельно инфекция не передается, но при поцелуях передача вируса возможна.
Основные условия проникновения вирусных частиц в кожные покровы – это нарушение их целостности.
В каких случаях появляется риск развития
Для ВПЧ типично самозаражение, распространение вируса одной части тела на другую, если человек чешет, травмирует или сдирает мелкие элементы на шее, и немытыми руками дотрагивается до лица, груди, других частей тела.
Какие вирусы самые опасные
Филиформные бородавки в области шеи провоцируются не всеми вирусами папилломы. На сегодня идентифицировано более ста разных типов ВПЧ, каждому из которых присвоен порядковый номер. Часть из них провоцирует поражения шейки матки, вплоть до раковых, другие инициируют высыпания на гениталиях, в гортани или на подошвах.
Филиформные элементы чаще всего вызывает 1, 2, 27, 4 и 29 типы ВПЧ.
Если человек заражается одним из этих типов вируса, это не означает, что у него обязательно разовьются папилломы на шее или в других частях тела. Во многом появление бородавок зависит от особенностей организма и образа жизни, состояния иммунитета.
Как отличить бородавки от родинок
Прежде чем приступать к лечению папилломы на шее важно точно удостовериться, что это не родинка или любой другой кожный элемент. Образования на ножке внешне отличаются от других образований на коже, спутать их сложно.
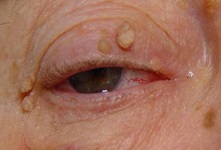
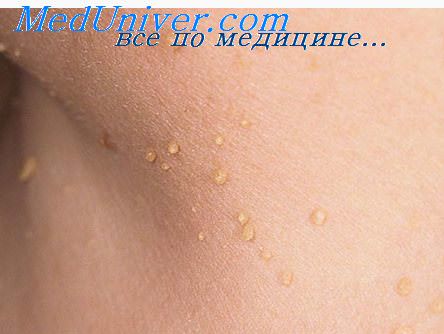
Элементы имеют форму зернышек, прикрепленных тонкой ниточкой, длиной не более 1-2 мм к коже шеи.
Цвет – от желтоватого, телесного до светло-коричневого, розового или более насыщенного коричневого (особенно после загара).
Папилломы могут быть единичными, расположенными в нижней части шеи или группируются по 5-10 элементов.
Помимо шеи подобные элементы образуются на веках, щеках, около губ.
Любые повреждения кожи в зоне расположения бородавок грозят отсевом вируса и появлением новых элементов. Именно внутри папилломы клетки особенно активно копят вирусные частицы. Элементы не злокачественные, но могут причинять дискомфорт (и выглядят неэстетично).
Симптомы
Обычно высыпания не дают выраженных симптомов: они безболезненны и растут медленно, образуя едва заметные кожные дефекты. По внешнему виду врачи определяют точный диагноз уже по данным осмотра. Проявления и неприятные симптомы возможны, если бородавки высыпают в местах, где кожа нежная, чувствительная, например, складках на шее. Тогда могут появляться следующие симптомы:
легкого зуда, усиливающегося при потливости;
раздражения кожи, особенно в местах расчесов;
болезненность и кровоточивость элементов, если они травмируются ногтями.
В этих случаях необходимо обратиться к врачу, чтобы он определил, чем лечить папилломы на шее. Если образования быстро растут, имеют неровные границы и пятнистый цвет, важна немедленная консультация дерматолога. Под маской высыпаний может скрываться меланома (опасный, с стремительно прогрессирующий, самый злокачественный рак кожи).
Как удалить папилломы на шее
Это должен только врач. Советы и рецепты из интернета не всегда безопасны и помогают правильно удалить образования (и вирус может остаться в организме). Поэтому возможны рецидивы высыпаний через несколько месяцев или лет.
Не существует эффективных лекарств против вируса ВПЧ, провоцирующего бородавки; существующая вакцина не защищает от тех штаммов вируса, которые провоцируют кожные элементы.
У большинства здоровых людей филиформные папилломы появляются и исчезают самостоятельно по мере того, как иммунная система самостоятельно подавляет активность вируса. В среднем, на это уходит до 1-2 лет.
Как убрать папилломы на шее: 5 эффективных способов
1. Хирургия
Подавляющее количество мелких элементов удаляется хирургически. Они срезаются острым скальпелем или кюреткой, опасным лезвием в области ножки. Место, где была бородавка, обрабатывается антисептиками.
Плюсы: быстрота, простота.
Минусы: болезненность, травматичность, риск кровотечения и развития инфекции на месте ранок.
2. Электродеструкция
Папилломы обрабатывают прибором, подающим в ткани кратковременный разряд тока. Электричество прижигает новообразование, она затем отпадает как корка на заживающей ране.
Плюсы: простота, доступность.
Минусы: болезненность (применяют местные анестетики), травматичность, на месте прижигания остаются повреждения.
3. Криотерапия
Папилломы прижигают прибором, подающим струю жидкого азота. Она замораживает и разрушает ткань кожного дефекта. Затем элемент отпадает от ножки.
Плюсы: простота, безболезненность, доступность.
Минусы: нужен опыт врача, травматичность, на месте прижигания остаются мелкие корочки.
4. Лазеротерапия
Папилломы прижигают прибором, подающим луч лазерного излучения определенной длины волны. Она испаряет и разрушает ткань патолгического элемента кожи.
Плюсы: простота, безболезненность, доступность.
Минусы: нужен опыт врача, важно наличие прибора с необходимыми настройками.
5. Нанесение растворов, кислот, ляписный карандаш
Плюсы: проводится дома.
Минусы: длительное и не всегда успешное лечение, образование корочек, риск поражения здоровой кожи.
Люди, страдающие иммунодефицитами, достигшие возраста 50-60 лет, маленький ребенок или подросток, имеющие неудовлетворительное состояние здоровья, часто сталкиваются с рецидивами. В этом случае рекомендуется противовирусное лечение, иммунотерапия, общеукрепляющее лечение индивидуально подобранными препаратами.
Что нельзя делать
Не стоит покупать в аптеках гормональные, противовирусные или любые другие кремы, применять их самостоятельно.
Опасны салициловая кислота, яблочный уксус, самостоятельное срезание элементов лезвием. Это опасно в плане распространения инфекции, можно повредить здоровую кожу.
Нельзя чесать бородавки, ковырять их ногтями – есть риск распространения вируса и заноса инфекции, нагноения.
Вам также может быть интересно
Как понизить пульс: 10 проверенных советов
Частота пульса – важный показатель, который может многое рассказать о здоровье человека и его состоянии. Если даже в состоянии покоя сердце бьется очень часто – значит, оно пытается «рассказать» о каких-то проблемах в организме.
В целом, чем реже пульс, тем лучше состояние здоровья. Это означает, что сердце нормально сокращается и выталкивает достаточное количество крови, чтобы обеспечить ею все органы. А если пульс слишком частый – значит, сердце не очень хорошо справляется со своей работой и пытается это компенсировать. Нормальная частота пульса у взрослого человека составляет от 60 до 100 в минуту. У детей он чаще – тут для каждой возрастной группы свои нормы.
От чего зависит частота пульса, и как ее правильно измерять
Сердце здорового человека работает как часы, но, в отличие от движения секундной стрелки, частота его сокращений то замедляется, то ускоряется. На это влияют многие факторы:
стрессы, сильная радость, волнение;
употребление напитков, которые содержат алкоголь и кофеин;
прием некоторых лекарств.
Так как же узнать, каков ваш «настоящий» пульс? Для этого его нужно измерить в состоянии покоя, и перед этим не принимать алкоголь, кофеин, никакие лекарства и не курить. Лучшее время – сразу после пробуждения, пока вы еще находитесь в постели. Удобнее всего нащупать пульс на лучевой артерии. Положите большой палец на внутреннюю поверхность запястья, а указательный — на внешнюю область запястья, под большим пальцем. Чтобы точно определить пульс, нужно использовать секундомер. Вы можете встретить рекомендации, которые предписывают проводить измерения в течение 15 или 30 секунд, а потом умножить, соответственно, на четыре или на два. Но лучше потратить минуту – так будет точнее.
Важно также помнить, что частота пульса у каждого человека индивидуальна, а еще на нее влияют размеры тела, возраст. А еще частота сердечных сокращений обычно низкая у хорошо тренированных спортсменов.
В каких случаях нужно обратиться к врачу?
Частота пульса может меняться при различных заболеваниях и патологических состояниях:
инфекциях органов дыхания, например, пневмонии;
вообще различных инфекционных заболеваниях, которые сопровождаются сильным повышением температуры тела, обезвоживанием;
анемии – снижении уровня гемоглобина и эритроцитов в крови;
гипотонии – снижении уровня артериального давления;
заболеваниях щитовидной железы, которые сопровождаются повышением уровня ее гормонов – гипертиреозом;
сердечно-сосудистых заболеваниях, в том числе аритмиях – нарушениях сердечного ритма.
В медицине увеличение частоты сердечных сокращений сверх нормы называется тахикардией. И это опасное состояние, с которым не стоит пытаться справиться самостоятельно. Если ваш пульс постоянно превышает 100 ударов в минуту в состоянии покоя – это однозначно повод обратиться к врачу, который назначит необходимое лечение. Особенно если при этом вы часто чувствуете усталость или у вас кружится голова. С такими симптомами шутить нельзя, потому что со временем могут возникнуть более серьезные нарушения со стороны сердечно-сосудистой системы, возникает риск тромбозов или даже внезапной смерти.
Слишком редкий пульс – тоже не очень хорошо. Если ваша частота сердечных сокращений постоянно меньше 60 ударов в минуту – посетите врача. Это состояние может сопровождаться такими симптомами, как головокружения и одышка.
Как понизить пульс самостоятельно?
Итак, если вы уверены, что полностью здоровы, не нуждаетесь в лечении, и хотите уменьшить частоту пульса – можете воспользоваться этими советами.
1. Избегайте перегревания
Когда человеку жарко, его организм должен избавляться от лишнего тепла. Один из самых эффективных механизмов – потоотделение. Потовые железы кожи начинают активно работать, и ей требуется больше крови. Одновременно организм теряет много жидкости. Это создает дополнительную нагрузку на сердце, и оно вынуждено сокращаться чаще. Во время посещений бань и саун это нормальное явление. Проблема возникает, когда перегревание становится постоянным – например, летом, или если вы работаете в помещении с высокой температурой. В таких случаях стоит проводить больше времени в тени или под кондиционером. Если не получается, то хотя бы пейте больше жидкости.
2. Регулярно выполняйте физические упражнения
Снижение частоты пульса – лишь один полезный эффект от регулярных физических упражнений. Еще они помогают в целом улучшить состояние сердечно-сосудистой системы, привести в норму вес, обеспечить хорошее самочувствие и даже снизить риск развития онкологических заболеваний.
И пусть вас не смущает, что совет из этого пункта на первый взгляд кажется нелогичным. Да, когда вы занимаетесь спортом, ваша частота сердечных сокращений увеличивается. Это временный эффект. Со временем ваше сердце становится всё более тренированным и может всё более эффективно перекачивать кровь. А значит, ему не приходится сокращаться так часто, как раньше.
3. Ешьте больше рыбы
Как и физическая активность, здоровое питание полезно во многих отношениях. Рыба должна присутствовать в рационе каждого человека хотя бы раз в неделю. Один из полезных эффектов – снижение частоты сердечных сокращений и риска смерти от ишемической болезни, инфаркта миокарда. К такому выводу пришли ученые из Американской кардиологической ассоциации по результатам исследования, опубликованного в 2003 году.
Если вы не любите рыбные блюда, можно приобрести какую-нибудь биологически активную добавку с рыбьим жиром.
4. Оградите себя от стрессов
В организме человека работают два отдела вегетативной нервной системы. Парасимпатический отдел преобладает в состоянии покоя – он уменьшает частоту и силу сердечных сокращений. Симпатический включается в состоянии стресса – он вызывает эффект, который образно можно обозначить как «сражаться или бежать».
В отличие от первобытных предков, современному среднестатистическому человеку не нужно ни от кого убегать и ни с кем сражаться. Но уровень стресса зашкаливает, особенно в мегаполисах. Если вы не видите способов оградить себя от стрессовых факторов, можно начать с малого:
выделяйте каждый день немного времени, чтобы отключить телефон, компьютер, телевизор и другие гаджеты;
практикуйте медитации – для начала хватит всего 15 минут в день.
5. Выполняйте дыхательные практики
Работа сердца и легких тесно связана. Глубокое осознанное дыхание помогает быстро снизить уровень стресса и «успокоить» сердечно-сосудистую систему. Делайте вдох в течение пяти секунд, а затем медленно, 15 секунд, выдыхайте. Периодически полезно делать несколько таких вдохов-выдохов, особенно когда вы сильно нервничаете. Еще можно рассмотреть дыхательные практики, которые применяются в йоге – пранаямы.
6. Откажитесь от курения
После выкуренной сигареты (или вейпа, кальяна – чего угодно) просвет артерий и вен сужается. В итоге сердцу становится сложнее проталкивать кровь, и оно начинает сокращаться чаще. Это происходит даже в состоянии покоя.
Хорошая новость в том, что этот эффект обратим, и довольно быстро. Если для снижения риска развития рака легких требуется несколько лет, то пульс приходит в норму уже через 24 часа после последней выкуренной сигареты. Кроме того, так вы сможете понизить давление. Дальше больше: отказ от вредной привычки приведет к значительному улучшению вашего здоровья и общего самочувствия.
7. Пейте достаточное количество жидкости
Когда организм теряет много жидкости, кровь сгущается, и сердцу становится сложнее ее прокачивать. Нехватка усилий компенсируется увеличением частоты сердечных сокращений. Поэтому, если вы хотите замедлить пульс, вам нужно регулярно «увлажнять» ваше тело. Однако, важно не переборщить, особенно людям с повышенным артериальным давлением, варикозом и отеками на ногах и другими сердечно-сосудистыми заболеваниями. Старайтесь пить больше жидкости в первой половине дня и сократить ее потребление к вечеру.
Важно помнить еще о двух рекомендациях:
Пить лучше обычную воду, и уж точно не напитки с сахаром (сладкий чай и газированную воду). Добавленные сахара приводят к набору лишних килограммов и дополнительной нагрузке на сердце.
Избегайте напитков с алкоголем – он способствует сгущению крови.
8. Ограничьте потребление кофеина
Кофеин сам по себе увеличивает частоту сердечных сокращений. И пусть это временный эффект – но он станет постоянным, если вы относитесь к «кофеманам». Кроме того, кофеин действует как мочегонное и способствует потере жидкости – а о негативном влиянии обезвоживания мы уже говорили выше.
9. Поддерживайте нормальный вес
Лишние килограммы – это дополнительная жировая ткань, через которую тоже нужно прокачать кровь, что увеличивает нагрузки на сердце. Этот эффект особенно выражен, если в организме много жира, но мало мышечной массы. К тому же, у тучных людей часто развивается атеросклероз, а это затруднение тока крови через суженные сосуды и повышенное артериальное давление со всеми вытекающими последствиями.
На самом деле привести массу тела в норму не так уж и сложно. Для большинства людей достаточно придерживаться двух рекомендаций:
Правильно питайтесь. И тут речь не о жестких изматывающих диетах – они только навредят. Вам нужно всего лишь придерживаться здорового рациона, который не станет нагружать ваш организм большим количеством жира, «быстрых» углеводов и калорий.
Занимайтесь спортом. Это поможет терять лишние калории. В конце концов, организм человека был создан природой не для того, чтобы постоянно проводить время в офисном кресле или на диване перед телевизором. Мы не приспособлены к такому образу жизни.
10. Хорошо высыпайтесь
Полноценный ночной сон – не просто отдых. Это один из важных компонентов биологических часов, встроенных в организм человека – циркадных ритмов. Когда они нарушаются, то страдают все органы. Это происходит при хроническом недосыпании, нарушении режима, работе в ночные смены. И один из негативных эффектов – повышенная нагрузка на сердце, сбой в работе сердечно-сосудистой системы. Кстати, подремать днем тоже полезно, но не слишком долго. Вполне хватит двадцати минут.
Сколько времени нужно, чтобы изменить частоту пульса
Тут важно терпение. Сиюминутные изменения в организме могут стать только дополнительным стрессом, который не приведет ни к чему хорошему. Может потребоваться несколько месяцев, прежде чем ваша сердечно-сосудистая система перестроится на новый ритм. Но позитивные изменения в самочувствии вы наверняка заметите намного раньше.
Тревожный звоночек: 5 подсказок организма, что пора отдохнуть
Каждый человек время от времени испытывает усталость, но мы не всегда чувствуем, что пора сделать паузу, отдохнуть и заняться своим состоянием. Рассказываем, на какие симптомы стоит обратить снимание.
Вероника Сысоева, врач-психиатр, нарколог, психотерапевт, к.м.н.
Важно понимать, что повышенные физические и эмоциональные нагрузки являются стрессом для организма и триггерными факторами для развития, как минимум, астении, невротических состояний, тревожных и депрессивных расстройств.
Необходимо обращать внимание на свое самочувствие и следующие симптомы в своем состоянии. Вот наиболее часто встречающиеся:
Что делать, если вы обнаружили у себя описанные выше «звоночки»?
1. Дать себе возможность для отдыха. Планируйте график таким образом, чтобы всегда оставалось время отдохнуть. Помните, что отдых должен быть не только физическим, но и психологическим.
2. Помимо здорового сна и питания, нам необходимы положительные эмоции и активность. Многие целеустремленные люди составляют график таким образом, чтобы быть включенными в работу 24/7. У каждого бывают такие периоды, но они должны быть временными, в последующем с достаточным количеством отдыха.
3. Обратиться к психотерапевту. Он поможет определить психологические причины вашего состояния, плохого самочувствия, научит эффективно планировать и правильно распоряжаться своим временем. Это является фундаментом для хорошего самочувствия и продуктивной деятельности.
4. Проконсультироваться с врачом-психиатром для исключения депрессивного состояния. По показаниям врач подберет лечение и поможет быстро прийти в свою норму.
Заграница подождет: лечение и реабилитация в России
Не секрет, что до пандемии многие предпочитали лечиться и проходить реабилитацию в зарубежных клиниках и спа-центрах. Однако сегодняшние реалии дали мощный толчок развитию отечественного туризма, в том числе и оздоровительного. Узнаем, куда можно отправиться за здоровьем.
Стоит вспомнить, что в прошлом санаторно-курортное лечение в нашей стране было хорошо развито. Санатории располагались не только на минеральных водах и морском побережье, множество пансионатов с набором восстанавливающих здоровье услуг находились в непосредственной близости от крупных городов. В них можно было отдохнуть и подлечиться без необходимости перелета или длительного переезда. К концу прошлого столетия большая часть из них переживала не лучшие времена.
Сегодня многие санатории обретают вторую жизнь и строятся новые. Есть места, где сохранились лучшие отечественные традиции прошлого, актуальные и сейчас, которые в сочетании с современным оборудованием позволяют достигнуть максимально хорошего результата восстановления. Есть абсолютно новые реабилитационные клиники, основанные на международном опыте, которые способны конкурировать с лучшими зарубежными аналогами.
Санкт-Петербург — один из самых красивых городов России и излюбленное место отдыха наших соотечественников. Мы любим гулять по городу, ездить в Петергоф, Царское село, Павловск. Но не все знают, что под Санкт-Петербургом, в частности, вдоль побережья Финского залива, есть множество санаториев, где можно прекрасно отдохнуть после культурной программы в городе, пройти профилактику, укрепить организм, подлечиться или реабилитироваться после различных заболеваний. Комитет по развитию туризма Санкт-Петербурга помог нам подробнее узнать о таких местах.
Белые ночи
Санаторий общетерапевтического профиля расположен среди обширного соснового парка на песчаных дюнах. Морской воздух, наполненный фитонцидами хвойных деревьев и залив с песчаным пляжем — прекрасное дополнение к отдыху и восстановлению. Санаторий располагает мощной материальной базой и работает по шести основным направлениям.
периферическая нервная система, опорно-двигательный аппарат, сердечно-сосудистая система, дыхательная система, диетология и антивозрастная медицина, косметология и эстетика.
Сестрорецкий курорт
Этот курорт известен с конца девятнадцатого века. Его главной ценностью остаются собственные месторождения минеральной воды и лечебной грязи, а также климат побережья Финского залива. Сочетая природные ресурсы с современными медицинскими технологиями здесь успешно проводят профилактику заболеваний и реабилитацию после перенесенных операций.
сердечно-сосудистая система и опорно-двигательный аппарата. Одно из профильных направлений курорта — сопровождение беременных. Также здесь имеется все необходимое для пациентов с заболеваниями желудочно-кишечного тракта, нервной и половой систем. Есть программа реабилитации онкологических больных.
Ольшаники
Пансионат расположен в живописном уголке Карельского перешейка на берегу озера Чернявское. Вековые сосны этих мест помнят старинную финскую деревню «Окуневое озеро», которая раньше находилась здесь и упоминается в документах шестнадцатого века. Пансионат предлагает классические санаторно-курортные процедуры: грязевые аппликации, ванны, тонизирующие обертывания, аппаратную физиотерапию (дарсонвализация, электротерапия, лазеротерапия, магнитотерапия), массаж, соляную пещеру, гидротерапию (душ Шарко, циркулярный, дождевой), кедровую фитобочку.
восстановление после Covid-19, антистресс-программы.
Х-Сlinic
Здесь уверены, что повседневная жизнь человека протекает в экстремальных условиях: урбанизация, хроническое эмоциональное и умственное перенапряжение, неправильное питание, загрязнение воздуха и воды, вредные привычки. И организм просто не успевает справляться с этими стрессовыми факторами и истощает свои резервы. В клинике особое внимание уделяют технологиям повышения адаптационных возможностей организма и формирования стрессоустойчивости. Так, например, интересны специально разработанные UpGrade-программы, включающие диагностический блок, процедуры по улучшению различных функций организма и рекомендаций специалистов по «перезагрузке» физического и эмоционального состояния.
Первая линия
Инновационный Prevent Age курорт соединяет в себе высококлассные медицинские услуги и премиальное сервисное обслуживание. Подход курорта — баланс шести составляющих стратегии здоровья: питания, физической активности, окружающей среды, ментального здоровья, исследований и терапии (водолечение, нутриенты, инновационные восстановительные процедуры). Специалисты курорта рассматривают организм как целостную систему и помогают не только снять симптомы (усталость, лишний вес, плохое самочувствие и преждевременное старение), но и устранить причину таких состояний.
диагностика, контроль за здоровьем (prevent age), диетология, косметология, велнес.
Спутник в Комарово
Частный пансионат располагается в сосновом бору, близ побережья Финского залива и озера Щучье, на территории знаменитого дачного поселка, отметившего свое столетие. Это место отдыха было популярно у творческой интеллигенции прошлых лет: писателей, художников, музыкантов, ученых, что создало здесь особую интеллектуально-творческую атмосферу. Сегодня здесь можно воспользоваться услугами реабилитационного центра европейского уровня, где есть самые современные тренажеры для восстановления функциональных возможностей скелетно-мышечной системы, индивидуальные программы и круглосуточный сестринский уход.
нейро- и кардиореабилитация (инсульт, инфаркт, черепно-мозговые травмы), реабилитация после травм и ортопедических операций, а также помощь пациентам с ограниченными возможностями и низким реабилитационным потенциалом.
Центр сердечной медицины «Черная речка» известен уже более 60 лет как крупнейший реабилитационный кардиологический комплекс страны. Центр оснащен современным оборудованием, располагает высококвалифицированным персоналом и сотрудничает с ведущими кардиохирургическими клиниками Санкт-Петербурга и Германии. Живописное, тихое место на побережье Финского залива позволяет включать в программы как релакс, так и активные оздоровительные мероприятия.
санаторно-курортное лечение при заболеваниях сердечно-сосудистой, дыхательной, опорно-двигательной систем; реабилитация после инфаркта и кардиохирургических операций, преодоление стресса, снижение веса, лечение болей в позвоночнике, очищение организма.
Дом-пансионат ветеранов науки Российской академии наук
Расположен в заповедной зоне, в непосредственной близости от Екатерининского, Павловского и Александровского парков и дворцов. Чистый воздух, живописная местность и эффективные методики восстановления здоровья быстро возвращают жизненные силы и наполняют энергией. В пансионате проводят занятия на реабилитационном оборудовании, ЛФК, физиотерапию, применяют кислородные коктейли, арт-терапию, методики психологической разгрузки и спа-процедуры.
санаторно-курортная помощь для пациентов с неврологическими, кардиологическими проблемами, заболеваниями опорно-двигательного аппарата; реабилитация после инсультов, травм и операций; ассистируемое проживание для людей с ограниченными возможностями.
Сегодня многие из нас открывают для себя новые места для отдыха в России, которые привлекательны своей красотой, аутентичностью и доступностью. Санаторно-курортное лечение в нашей стране тоже испытывает очевидный всплеск популярности — санатории и центры оснащаются новым оборудованием, повышается качество сервиса. Поэтому преимущества отдыха и лечения в России становятся очевидными. Целебное воздействие природы заповедных мест, многолетний опыт медицинских специалистов, выверенные программы лечения и реабилитации, а также получение необходимых услуг при самых разных финансовых возможностях дают уверенность только в положительном результате.
Мы справимся: важность реабилитации после COVID-19
Особенность этого вируса в том, что, даже переболев им в легкой форме, можно еще долго ощущать его разрушительные последствия. Какие органы и системы затрагивает вирус и как восстановиться после болезни, расскажут специалисты.

Виталий Фоменко, врач-реабилитолог, кардиолог, заведующий стационарным отделением реабилитационного центра ЕМС

Кирилл Маслиев, врач-реабилитолог, травматолог-ортопед, руководитель направления превентивной медицины реабилитационного центра ЕМС
Реабилитация — важнейший этап на пути к выздоровлению, особенно после тяжелых заболеваний. Восстановление после новой коронавирусной инфекции оказалось в этом отношении очень актуальным. Мы посетили Реабилитационный центр в подмосковной Жуковке, чтобы поговорить со специалистами-реабилитологами и узнать, какие методики эффективны после тяжелого, среднего и легкого течения болезни и какое оборудование при этом применяется. Этот центр задумывался как восстановительный после перенесенных инсультов, травм и ортопедических операций, однако сегодня люди обращаются сюда и за помощью после COVID-19.
План работ
«Мы принимаем пациентов после лечения тяжелого ковида в стационаре, с большим объемом поражения легких, которые после выписки все еще нуждаются в кислородной поддержке, — рассказывает Виталий Фоменко. — Команда врачей назначает лекарственную терапию (если это необходимо), уровень кислородной поддержки и подбирает реабилитационную программу, направленную на восстановление двигательных функций, если они нарушены, на профилактику фиброзов после пневмонии, а также на восстановление нервной системы, так как этот вирус затрагивает и нервную ткань.
В целом, наличие в команде реабилитологов таких специалистов, как психолог и психиатр, — большой плюс. Пациент, перенесший любое тяжелое заболевание и имеющий функциональные нарушения (то есть раньше был как все, а теперь имеет ограничения), несомненно, получает одновременно и серьезную психологическую травму. При должном подходе он обретает уверенность, и это крайне важно».
Нарушения после COVID-19
«Одни из самых частых симптомов, сохраняющихся в течение нескольких месяцев после перенесенного в легкой и средней форме ковида, — это нарушение памяти и ощущение слабости, — говорит Кирилл Маслиев. — Кроме того, многие пациенты обращаются с жалобами на искажение обоняния и вкусовых ощущений, потерю волос, проблемы с потенцией и либидо, нарушение работы желудочно-кишечного тракта.
Также, например, есть нестандартный симптом COVID-19, когда заболевание проявляется как отравление или ротавирусная инфекция. После выздоровления могут отмечаться схожие нарушения в работе желудочно-кишечного тракта в течение длительного времени. Конечно, нужно принимать во внимание, что урон наносит организму не только сам коронавирус, но и агрессивное лечение (мы знаем, что в первых протоколах проводили терапию мощными препаратами, которые несут в себе риски негативных последствий). Но также такие симптомы могут быть связаны с уже имеющимися проблемами: с микробиотой кишечника, с нервной модуляцией желудочно-кишечного тракта.
Вирус умеет проникать через особые рецепторы, которые находятся во многих системах, в том числе и в желудочно-кишечном тракте. Поэтому подобные вопросы не решаются за пять минут, они требуют комплексного подхода. Сначала нужно провести диагностику, установить, в чем причина определенных жалоб, затем выстроить индивидуальную схему реабилитации. Она включает занятия с различными специалистами и обязательно задействует психотерапевта. Есть много методов: кислородотерапия, гиперборическая оксигенация, физические упражнения и даже терапия нутрицевтиками, так как, согласно наблюдениям, в 30-40 % случаях после перенесенного ковида происходит изменение микроэлементного состава, в том числе резкое снижение витаминов группы В. Именно эти витамины оказывают влияние на когнитивные функции и силу мышц».
Внимание ко всему
Если после перенесенной коронавирусной инфекции появились проблемы со здоровьем, не стоит списывать все на осложнения после этой болезни. Необходимо пройти расширенную диспансеризацию, диагностику и лечить проблему, не пуская ее на самотек. Любое состояние, которое беспокоит, требует внутренней диагностики и терапии. Поэтому основная задача реабилитации сделать так, чтобы пациент полностью восстановился.
Стоит также отметить, что сейчас люди стали больше обследоваться и обращать внимание на свое здоровье. Пандемия привела нас к пониманию того, что чем тщательнее следить за здоровьем и поддерживать его, тем сильнее будет организм и тем легче ему будет справляться с опасными состояниями. Одним словом, если вовремя компенсировать имеющиеся заболевания и они находятся вне стадии обострения, у человека есть шанс.
Исследования перед реабилитацией
«Чтобы реабилитировать безопасно, следует провести кардиопульмональный нагрузочный тест, — говорит Виталий Фоменко. — Он позволяет оценить резерв сердечно-сосудистой системы, нет ли ишемии, рисков аритмии и так далее. По данным этого теста мы можем понять, какую безопасную нагрузку мы можем дать пациенту для реабилитации, сколько кислорода он потребляет в рамках тренировки, насколько детренирован пациент. После проведения реабилитации мы можем оценить результат и дать рекомендации по последующим тренировкам: с какой периодичностью, интервальностью и максимальной нагрузкой ему можно тренироваться.
Это тестирование важно не для тяжелых пациентов, а для средних и легких. Есть много случаев, когда, легко переболев, люди возвращаются к своим обычным «доковидным» фитнес-тренировкам, но оказывается, что эта нагрузка им уже не подходит. Им только кажется, что они быстро вернутся в исходное состояние. Поэтому сначала надо проверить респираторную и сердечно-сосудистую системы и оценить их работу. Только после такой оценки и консультации можно дальше заниматься аэробными нагрузками, как в бассейне, так и на кардиотренажерах. В этом заключается суть кардиореспираторной реабилитации».
Основные последствия после COVID-19
снижение или искажение вкуса и запаха
снижение когнитивных функций (ухудшение памяти, способности сконцентрироваться)
Оборудование и аппараты для реабилитации
Для реабилитации пациентов применяется различное оборудование. Например, для тех, кто испытывает проблемы с двигательной функцией после тяжелого течения болезни, проводят занятия на системе Vector Bioness для восстановления походки и повседневной активности, на интерактивной системе виртуальной реальности Nirvana, на роботизированном реабилитационном комплексе ReoAmbulator. Пациент может виртуально гулять на побережье или в лесу, выполняя несложные, но важные действия. С помощью монитора выстраивается биологически обратная связь — например, нужно попадать в след ноги, тренируя уверенный шаг. Также существует различное силовое, изокинетическое, проприоцептивное, кардиооборудование: велотренажеры, имитаторы лестницы и так далее.
«Многие из этих реабилитационных систем позволяют ослабленным пациентам справиться с боязнью или риском падения, — продолжает Виталий Фоменко. — Тренажеры разгружают вес, создают определенные препятствия реальные и виртуальные, чтобы подключать к работе больше мышц и активировать когнитивные функции. Многие системы проводят реабилитацию через игру и это очень важно. Игра — это мотивация. Сложно заставить человека, особенно после тяжелого заболевания, выполнять необходимые упражнения, а в игровой форме такое удается сделать с большей мотивацией.
Зачастую после перенесенного COVID-19 снижается объем легочной ткани и человек находится в состоянии хронической гипоксии. Для адаптации пациента к этому состоянию и дыхательной тренировки применяется аппарат гипокситерапии ReOxy. Он в интервальном режиме подает то обогащенную смесь кислорода, то обедненную. При этом сам анализирует сколько именно кислорода необходимо в каждом конкретном случае для успешной адаптации.
Также в целях реабилитации после ковида, а также при болевых синдромах, интересна относительно новая методика — ксенонотерапия. Она хорошо обезболивает, расслабляет, быстрее излечивает от хронической депрессии в комплексной терапии. Ксенон — это газ, по сути анестетик. Он был выявлен давно, как и закись азота, но его гораздо сложнее получать. По обезболивающей активности ксенон не уступает закиси азота, и у него намного меньше побочных эффектов. Он хорошо устраняет застарелые боли, тревогу, бессонницу и подобные симптомы».
Особенность реабилитации после COVID-19
«Специфической посткоронавирусной реабилитации не существует, — объясняет Виталий Фоменко. — Имеет место быть восстановление тех функций, которые наиболее пострадали, поэтому все индивидуально. Основная реабилитация это физические упражнения, помощь психолога, дыхательная гимнастика и подключение различных методик.
По большому счету нет никакой разницы, после какого заболевания восстанавливаться. Реабилитация — это всегда работа с какими-либо нарушениями, а вследствие чего они произошли: после инсульта, неудачной операции или тяжелого ковида становится не столь важным. Реабилитация — это восстановление утраченных функций. И сегодня за восстановлением организма не нужно ехать в зарубежные страны, это эффективно можно сделать и здесь».
Цереброваскулярные заболевания: что это такое и насколько опасно
На первый взгляд сложный медицинский термин «цереброваскулярные заболевания» на самом деле расшифровывается очень легко. Первое слово в этом словосочетании состоит из двух латинских корней. «Церебрум» означает «мозг», а «вас» – сосуд. Таким образом, это сосудистые заболевания головного мозга. Изначально происходит поражение мозговых или шейных кровеносных сосудов, а вслед за ними возникают патологические изменения и в нервной системе.
Сосудистые болезни мозга – очень большая группа патологий. Их диагностикой и лечением занимаются неврологи, а также врачи некоторых других специализаций. Все эти болезни можно разделить на две большие группы: острые и хронические.
Острые нарушения мозгового кровообращения
Слово «острые» говорит о том, что эти состояния возникают резко, внезапно. Симптомы появляются неожиданно, и состояние человека ухудшается очень быстро. К этой группе относятся инсульты – одна из самых распространенных причин инвалидности и смертности. Согласно статистике, в России каждый год диагностируется около 400–500 новых случаев инсульта. Они бывают двух разновидностей:
• Ишемический – когда нарушение мозгового кровообращения возникает из-за сужения просвета сосуда. Например, это может быть вызвано тромбозом. Ишемический инсульт является наиболее распространенной формой: на него приходится 80–85% всех случаев.
• Геморрагический инсульт возникает в результате кровоизлияния в мозговую ткань. Он встречается реже по сравнению с ишемическим, но и прогноз при нем зачастую менее благоприятный.
Существует еще «лайтовая» версия инсульта – транзиторная ишемическая атака. Кровоснабжение мозга нарушается временно, симптомы более мягкие. Но это отнюдь не безобидное состояние: если оно возникло, то в будущем с высокой вероятностью произойдет «настоящий» инсульт.
Хронические сосудистые заболевания нервной системы
При хронических сосудистых заболеваниях головного мозга нарушение мозгового кровообращения нарастает постепенно, симптомы усиливаются в течение длительного времени. Эти заболевания опасны тем, что фактически представляют собой «бомбу замедленного действия». Многие из них со временем способны привести к инсульту.
Существует много видов хронических сосудистых патологий мозга. Наиболее распространенные:>
• Дисциркуляторная энцефалопатия – поражение ткани мозга в результате хронического нарушения кровоснабжения и кислородного голодания. Это заболевание может долго протекать в виде астении (церебрастении) – синдрома хронической усталости, и поэтому установить правильный диагноз на ранних стадиях бывает очень сложно. Впоследствии присоединяются неврологические расстройства, нарушения памяти, внимания, мышления.
• Сосудистая деменция – ухудшение когнитивных (познавательных) способностей в результате нарушения кровоснабжения головного мозга. Такие больные испытывают проблемы с памятью, вниманием, мышлением. Им сложно обучаться чему-то новому, параллельно утрачиваются прежние знания и навыки. В финале человек становится глубоким инвалидом, который не может выполнять элементарных повседневных действий, обслуживать себя.
• Церебральные аневризмы – аномальные расширения сосудов головного мозга, при которых на них образуются выпячивания, «грыжи». Обычно они не вызывают симптомов, пока не увеличатся очень сильно или не разорвутся. При больших аневризмах сосудов головного мозга могут беспокоить боли в области глаза, онемение и паралич мышц лица с одной стороны, расширение зрачка, двоение в глазах.
• Атеросклероз сосудов головного мозга – состояние, при котором на стенках сосудов растут атеросклеротические бляшки, перекрывающие их просвет. На начальных стадиях заболевание проявляется в виде головных болей, шума в ушах, «тумана» в голове, ухудшения памяти. В дальнейшем развивается картина дисциркуляторной энцефалопатии, сосудистой деменции.
• Артериовенозные мальформации – патологические сообщения между артериями и венами. Они встречаются в разных частях тела, но наиболее опасны в головном мозге. В ряде случаев эта патология протекает бессимптомно. Некоторых людей беспокоят головные боли. Примерно в четверти случаев возникают эпилептические припадки, неврологические нарушения. У аномальных сосудов тонкие стенки, поэтому высок риск их разрыва. Это приводит к кровоизлиянию в мозг – геморрагическому инсульту.
Факторы риска, о которых важно знать

Многие цереброваскулярные патологии – удел людей старшего возраста. Это один из основных факторов риска, на который, к сожалению, невозможно повлиять. Играет роль и наследственность. Иногда заболевание развивается в молодом возрасте, а у некоторых людей кровеносные сосуды сохраняются в отличном состоянии до глубокой старости, несмотря на не самый правильный образ жизни и вредные привычки. На это влияют гены. Также риск развития этих патологий в некоторой степени зависит от этнического происхождения и пола.
Но есть и немало факторов риска, на которые можно повлиять и защитить себя:
• Курение и частое употребление алкоголя.
• Низкая физическая активность.
• Нездоровое питание. На здоровье сердечно-сосудистой системы плохо влияет «западный» рацион, в котором много пищи, богатой жирами.
• Ожирение – фактор риска, связанный с двумя предыдущими.
• Невнимательное отношение к своему здоровью.
Элементарный контроль артериального давления и анализ на липиды крови помогают вовремя выявить артериальную гипертонию, атеросклероз. При своевременно начатом лечении можно предотвратить и сильно отсрочить осложнения этих состояний. Но, к сожалению, далеко не все люди регулярно проверяют свое здоровье.
Тревожные звоночки: при каких симптомах необходимо обратиться к врачу?
Хронические нарушения мозгового кровообращения очень коварны, потому что они могут долго протекать бессимптомно, далеко не всегда своевременно диагностируются, а в финале способны приводить к тяжелым, опасным для жизни осложнениям. Поэтому важно обращать внимание на некоторые симптомы и, при их возникновении, своевременно обращаться к врачу.
Признаки хронического нарушения кровотока в мозговых сосудах:
• повышенная утомляемость и снижение работоспособности;
• частые головные боли;
• головокружения;
• шум в ушах;
• «туман» в голове;
• «мушки» перед глазами;
• частые перепады настроения;
• ухудшение памяти;
• слабость в руках и ногах;
• шаткость походки.
Кроме того, людям старшего возраста нужно обзавестись тонометром и регулярно контролировать уровень артериального давления. Если оно повышено, необходимо обратиться к врачу. Важно! Артериальная гипертония зачастую долго протекает без симптомов. Даже когда артериальное давление «зашкаливает», человек может этого совершенно не чувствовать.
Как диагностируют сосудистые заболевания головного мозга?
При подозрении на одно из таких заболеваний в первую очередь врач-невролог проводит осмотр, выявляет все имеющиеся неврологические нарушения и составляет план обследования. Оно может включать следующие методы диагностики:
• Ангиография сосудов головного мозга. Через иглу кровеносные сосуды заполняют рентгеноконтрастным раствором и выполняют рентгеновские снимки. При этом артерии становятся хорошо видны, и заметны места их сужения.
• Дуплексное сканирование сонных артерий. Это разновидность ультразвукового исследования. Во время процедуры оценивают параметры кровотока. На экране аппарата, в зависимости от направления движения крови, видны пятна разных цветов. Дуплекс помогает выявить атеросклеротическое поражение, тромбы и другие патологии.
• Компьютерная томография с контрастированием сосудов. Напоминает ангиографию, только во время нее вместо обычной рентгенографии выполняют КТ.
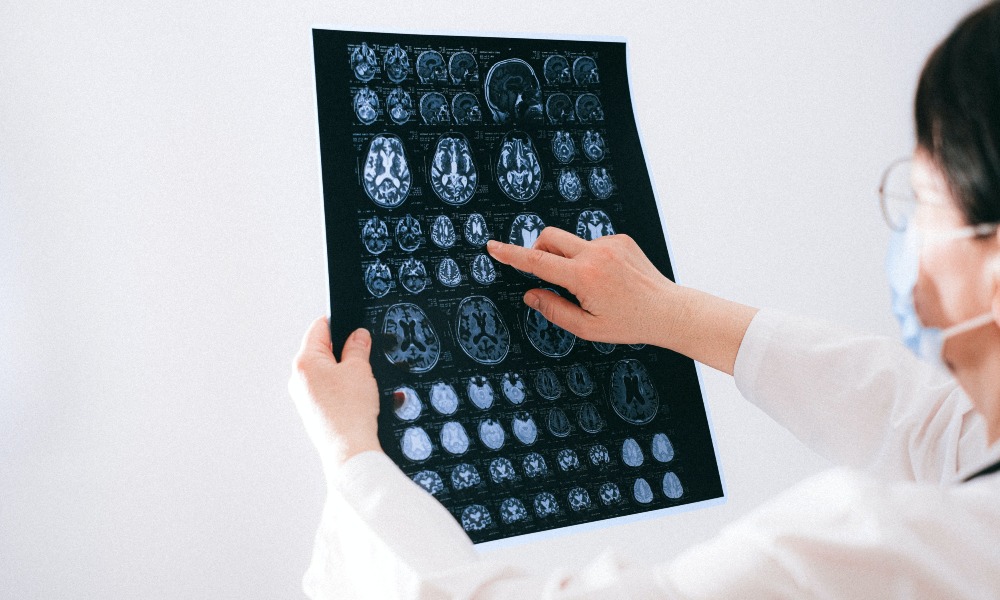
• Электроэнцефалография (ЭЭГ). На кожу головы помещают специальные электроды, и они регистрируют электрические импульсы в головном мозге. Это исследование помогает выявить нарушения в нервной системе, возникшие в результате ухудшения кровоснабжения.
• Магнитно-резонансная томография. Данный вид диагностики очень хорошо подходит для исследования головного и спинного мозга. Он позволяет создавать трехмерные изображения и выявлять различные патологии. Во время МРТ в мозговые сосуды также может быть введен контрастный раствор.