натерла ляшки до мяса что делать
Болят ноги ниже колен
Специалисты ЦМРТ более 15 лет проводят диагностику и лечение заболеваний и травм суставов. Читайте подробнее на странице Лечение суставов.
Если ноют ноги ниже колен, то врач проводит дифференциальную диагностику, в процессе которой уточняет, что именно стало причиной дискомфорта: изменения в сосудах, нервах, связках, суставах или костях. От результатов диагностики зависит программа лечения.
Рассказывает специалист ЦМРТ
Дата публикации: 25 Сентября 2021 года
Дата проверки: 06 Октября 2021 года
Содержимое статьи
Причины боли в ногах ниже колен
Если появляется боль в ноге от колена до стопы, то это может быть связано со следующими причинами:
Когда болит нога ниже колена спереди или сзади, проявляются и другие признаки, например, припухлость, изменение оттенка кожных покровов, парестезии. Симптомы добавляют представление о клинической картине и являются основанием для постановки диагноза.
Разновидности боли
При варикозном расширении вен отмечается тяжесть в ногах к концу рабочего дня. Вместе с ней проявляется отек щиколоток. Со временем заметны измененные, расширенные, деформированные вены.
Тромбоз не обходится без резкой непрекращающейся боли.
При патологии артерий возможны судороги, бледность конечностей. Периодически возникает боль тянущего характера, которая возникает при ходьбе. Стопы, икры могут быть прохладными.
Поражение мышц проявляется дергающей тянущей болью. Она беспокоит человека при совершении движений, выполнении активных физических упражнений.
Болят ноги ниже колен и при невритах, полиневритах. Человек испытывает сильную, приступообразную боль, которая распространяется по всему нерву, провоцирует онемение.
Болят ноги ниже колен у женщин и мужчин и при воспалительном процессе. Он сопровождается гиперемией, увеличением тканей в объеме, температурой, нарушением функции органа.
Редко, но все-таки может болеть кость на ноге ниже колена спереди или сзади при опухоли.
Первая помощь при боли в ногах ниже колен
Первая помощь понадобится, если ломит ноги ниже колен при окклюзиях вен и артерий, а также при механических ранениях, которые сопровождаются кровотечением. Указанные патологии являются поводом немедленного вызова бригады скорой помощи. До ее приезда конечность должна быть обездвижена, при кровотечениях наложен жгут с холодом.
К какому врачу обратиться
Лечением заболеваний структур голени занимаются различные специалисты. Все зависит от вида патологии. К флебологу следует записаться, если имеются проблемы с венами, артериями, к травматологу — после перенесенных механических повреждений, к ортопеду — при заболеваниях опорно-двигательного аппарата. Онколог занимается доброкачественными и злокачественными образованиями.
Гидраденит
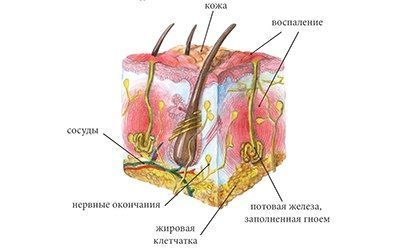
Гидраденит – это воспаление апокриновых потовых желез, расположенных в подмышечной области, по окружности сосков, в паху, на мошонке и больших половых губах у женщин, в околопупочной области, вокруг заднего прохода. Крайне редко встречается гидраденит волосистой части головы. Апокриновые железы имеют особое строение – верхушечные их клетки постоянно разрушаются и смешиваются с потом. В выделяемом секрете этих желез много холестерина и жира, густота его повышена, в запах своеобразный, индивидуальный. Чаще всего гидраденит развивается в подмышечной области, где потовые железы большого размера, ходы их извилистые. Заболевание относится к пиодермии или гнойным поражениям кожи.
У кого гидраденит бывает чаще всего?
У женщин среднего возраста чаще развивается подмышечный гидраденит, как следствие травмы во время эпиляции или бритья. У мужчин страдает паховая зона. В целом заболевание развивается у людей возрастом от 15 до 55 лет, поскольку апокриновые железы активно функционируют именно в детородном периоде. Нередко развитию воспаления способствуют нарушения правил личной гигиены. Заболевание может принимать рецидивирующую форму.
В группе риска люди с темной кожей, поскольку протоки желез у них широкие и короткие, бактериям легко по ним проникнуть внутрь.
Причины гидраденита
Возбудителем гидраденита чаще всего являются стрептококк и стафилококк, но может быть кишечная палочка и другие микробы.
Наиболее частые причины гидраденита и провоцирующие факторы:
Как проявляется гидраденит?
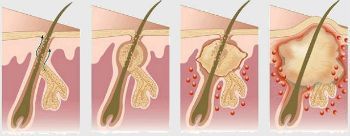
Симптомы гидраденита типичны, их трудно спутать с другими заболеваниями. Первоначальное проявление – упорный зуд, далее возникают мелкие подкожные узелки, которые с каждым днем увеличиваются. Процесс сопровождается болью, дискомфортом и даже ограничением движений. Узелки постепенно увеличиваются, начинают выступать над уровнем кожи. Окружающие ткани отекают, приобретают багрово-синюшный оттенок. Далее следует размягчение нескольких узелков, открываются отверстия, выделяющие гной, иногда с примесью крови.
Народное название («сучье вымя») болезнь получила из-за характерного внешнего вида пораженного участка: отечной покрасневшей окружности с выделениями белого цвета.
Общее состояние страдает мало, лихорадки обычно не бывает. Ощущается дискомфорт и незначительное недомогание. Присоединение симптомов общей интоксикации говорит либо о распространении инфекции, либо о развитии осложнений.
Вскрытие гнойника улучшает общее состояние, боль стихает, подвижность увеличивается. Если нет осложнений, то гнойники полностью опорожняются и заживают с образованием втянутого рубца. Весь цикл развития болезни при своевременной помощи составляет 2 недели.
Иногда течение болезни становится хроническим, когда воспаляются расположенные рядом потовые протоки. В этом случае на пораженной области чередуются старые рубцы от заживших язв и свежие участки нагноений. Образуется болезненный инфильтрат, кожа над которым бугристая и воспаленная. Такое состояние может длиться месяц и дольше. В этом случае может понадобиться стационарное лечение.
Осложнения гидраденита
У ослабленных людей или у оставленных без медицинской помощи может развиться абсцесс или флегмона, крайне редко – сепсис. Нередко провоцирующим фактором развития осложнений становится ВИЧ/СПИД.
Наиболее вероятная причина развития осложнений – отсутствие ухода за кожей, окружающей воспаленную железу. На грязной, мацерированной или мокнущей коже инфекция распространяется очень быстро, захватывая все новые участки. Для формирования абсцесса достаточно, чтобы воспалились несколько рядом расположенных желез. При этом гнойники сливаются, расплавляя соседние ткани, разрушая подкожную клетчатку, иногда достигая мышц.
Флегмона – следующая стадия развития гнойника. Это разлитое воспаление, которое наиболее бурно развивается в подкожной клетчатке. Флегмона может развиться как вблизи места первичного воспаления, так и на отдаленном участке.
Абсцесс и флегмона сопровождаются признаками общей интоксикации, резко утяжеляющими состояние пациента.
Сепсис возникает при попадании патогенных микробов в общий кровоток. При этом гнойники могут образовываться в любом органе, это крайне опасное состояние.
Особенности диагностики
Характерная клиника, как правило, не оставляет сомнений. При гидрадените нет некротического стержня, как у фурункула. При сомнениях относительно возбудителя (туберкулез, лимфогранулематоз) выполняют бактериальный посев отделяемого, устанавливая чувствительность к антибиотикам. В общем анализе крови может быть воспалительный сдвиг (лейкоцитоз, увеличение СОЭ). При хроническом и рецидивирующем течении определяют иммунный статус.
Консервативное лечение
Наиболее успешно лечение гидраденита на ранних стадиях, когда воспаление только начинается или затронуты 1-2 железы. Пациент может обратиться за помощью к дерматологу.
Терапевтическая тактика зависит от многих факторов: места расположения гидраденита, возраста, пола, сопутствующих болезней, общего уровня здоровья.
При воспалении единичной железы или далеком расположении друг от друга, самое главное – тщательно ухаживать за окружающей кожей, многократно протирать ее любым спиртом (борным, салициловым, камфарным). Постоянное удаление выделений вкупе с дубящим действием спирта поможет предотвратить расползание инфекции. Волосы вокруг места воспаления нужно аккуратно выстричь.
Принимать ванны в разгар болезни не следует, купание способствует распространению инфекции. Место воспаления нужно закрыть плотной повязкой, закрепить ее пластырем и воспользоваться душем.
Чтобы окончательно выздороветь, нужно хотя бы 3 месяца соблюдать диету с ограничением сладостей, алкоголя, пряностей и приправ. Рекомендуется лечебное питание, укрепляющее защитные силы. Нужно есть много овощей и фруктов, богатых природными соединениями: капуста, яблоки, цитрусовые, морковь, шиповник, грецкие орехи. Полезны такие природные стимуляторы, как настойки элеутерококка и женьшеня, сок подорожника, отвар шиповника. Желательно дополнить питание аптечными поливитаминами.
Консервативное лечение назначает врач. Чаще всего это антибиотики – полусинтетические тетрациклины или других групп, которые подбираются по результатам бактериального обследования. В случае обнаружения стафилококков может применяться соответствующий гамма-глобулин или вакцина.
До тех пор, пока гнойники окончательно не сформировались, требуется обработка кожи различными антисептиками: крепким (96%) спиртом, бриллиантовым зеленым, настойкой йода. Если площадь воспаления обширная, ее обкалывают растворами антибиотиков с новокаином. Иногда требуются полуспиртовые повязки, которые меняют по мере высыхания. Мази использовать нельзя, они увеличивают площадь нагноения.
Хирургическое лечение гидраденита
Хирургическое вмешательство требуется тогда, если центр воспаления уже размягчился или произошло самопроизвольное вскрытие гнойника. При этом вскрывать и дренировать один гнойник не имеет смысла, потому что в толще тканей находится множество мелких формирующихся нагноений. Выполняют широкий разрез, дающий доступ ко всему воспалительному инфильтрату. Разрез должен доходить до границы здоровой ткани. Удаляют весь гной, а следом – всю жировую клетчатку в зоне воспаления. Устанавливают дренажи, заживление всегда происходит вторичным натяжением.
При рецидивирующем или хроническом течении, когда воспаления повторяются многократно, требуется радикальная операция. Такое лечение проходит в два этапа.
Вначале область хронического воспаления раскрывают широким разрезом и убирают всю пораженную подкожную клетчатку. Операционную рану залечивают открытым способом, используют необходимые антибиотики.
Когда рана очистится, и в ней появятся здоровые грануляции, производят полное удаление больной кожи и подкожной клетчатки. Образовавшийся дефект закрывают собственным кожным лоскутом пациента, полученным с другого участка. Сохраняют кровоснабжение пересаживаемого лоскута, что значительно ускоряет заживление. Такой прием носит название аутодермопластики.
Разбивка операции на два этапа нужна для того, чтобы добиться полного оздоровления тканей. Если выполнять такую операцию за один этап, кожный лоскут не приживется из-за нагноения, образуется грубый рубец.
Дополнительные методы лечения
В некоторых случаях используется рентгенотерапия, при которой потовые железы разрушаются. Для лечения затяжных и рецидивирующих форм может использоваться ультразвуковая терапия, электрофорез и другие физиотерапевтические методы. Все определяет конкретная клиническая ситуация.
Врачи ЦЭЛТ используют все возможные методы для того, чтобы полностью избавить человека от страданий. От пациента требуется только своевременное обращение к врачу-дерматологу или хирургу.
Мочегонные препараты и снижение веса
Как же хочется убрать лишние килограммы быстро! И кажется логичным принять мочегонную таблетку и «слить» 1,5-2 кг за пару дней! И многие делают так, особенно в преддверии какого-то важного события или открытия пляжного сезона.
Но, давайте, разберемся, так ли все просто.
Что такое мочегонные препараты?
Мочегонные препараты являются лекарствами и применять их без прямого назначения не следует.
Мочегонные препараты (диуретики) – настоящие лекарственные препараты. У них есть четко обозначенные, подтвержденные большими исследованиями показания. Они помогают лечить сердечную недостаточность, артериальную гипертонию, болезни почек, некоторые заболевания легких. Назначение диуретиков порой спасает жизнь.
Человеку с лишним весом врачом могут быть назначены препараты этой группы, если для этого есть медицинские показания – заболевания сердца, почек. В первые дни приема будет и желаемое снижение веса за счет удаления избыточной жидкости. Ключевое слово «избыточной».
Принцип работы мочегонных препаратов – увеличение выведения жидкости через почки, стимуляция их работы. По точке приложения диуретики разделяются на классы: петлевые, калийсберегающие, тиазидные, ингибиторы карбоангидразы, осмотические.
Что за собой влечет применение мочегонных препаратов?
Ни в одном руководстве к их использованию нет такого показания к применению, как «снижение веса». При этом есть перечень побочных действий и противопоказаний, связанных с потерей как жидкости, так и солей (калия, магния, натрия).
Бесконтрольный прием диуретиков опасен осложнениями:
Описаны даже смертельные исходы при непродуманном использовании препаратов этой группы.
Несмотря на то, что человек на 2-3 состоит из воды, считать ее лишней в большинстве случаев нельзя и пытаться «выгнать» в погоне за быстрым изменением цифры на весах особенно.
Подводя итог: все лекарственные формы мочегонных препаратов должны приниматься строго по назначению врача!
Если есть объективная причина снижать массу тела (а мочегонные часто используют пациенты с анорексией – без необходимости терять вес), то целью будет потеря жировой ткани. А любой «водувыводящий» метод никак не затронет эту самую ткань.
Эффективность мочегонных препаратов против избыточного веса
После приема мочегонных препаратов вес, действительно, уменьшается довольно быстро. Но также быстро возвращается снова.
Длительный прием препаратов этой группы без медицинских показаний чреват тяжелыми осложнениями. И никакое платье, в которое непременно нужно поместиться завтра, не стоит здоровья.
Волшебной таблеткой для стойкого снижения веса могут быть только адекватное питание и регулярная физическая нагрузка.
Лучшее лекарство против избытка веса — регулярные физические упражнения.
Что же делать, если признаки задержки жидкости все-таки есть: небольшая отечность кистей, лодыжек, становятся тесными к вечеру привычные туфли?
Такие явления часто встречаются в жаркую погоду, после соленой пищи, в предменструальный период.
Есть несколько естественных способов уменьшить количество жидкости в организме:
Чтобы не допустить накопления лишней жидкости полезно включать в диету продукты, обладающие мягким мочегонным действием. В основном он связан c солями калия, а также с другими, специфичными для каждого, компонентами, относящимся к полифенолам, антоцианам.
Употребление каких продуктов станет профилактикой нежелательных отеков:
Многие натуральные продукты можно использовать для регулировки водного баланса в организме, хотя у здорового человека организм с этим справляется самостоятельно.
Как еще можно наладить водный баланс в организме
Конечно, быстрого и заметного мочегонного эффекта при употреблении в разумных количествах они не окажут, это не лекарства. Но свой вклад в сохранение водного баланса внесут. А ломтики огурца и листья капусты можно даже прикладывать к проблемным отечным зонам — голени и нижним векам.
Относительно безопасно с мочегонной целью можно использовать различные травяные сборы. Они могут быть собраны самостоятельно или приобретены готовыми в аптеке. Научных доказательств их эффективности нет и работать они могут неодинаково у разных людей.
Мочегонным эффектом обладают:
Но даже в случае растительных препаратов нужно соблюдать рекомендованную дозировку, пропорции и принимать курсом не более 5-7 дней подряд.
Если все домашние средства испробованы, а отечность сохраняется или сопровождается другими симптомами (одышка, частое мочеиспускание и др.) – обязательно обратитесь к врачу, чтобы не пропустить более серьезную причину задержки жидкости.
Пятна сухой кожи на теле: основные причины
Сухие пятна на коже — распространенный дерматологический симптом, который может говорить как о временном сбое и нарушении барьерных функций эпидермиса, так и о кожном заболевании. Все зависит от размера пятен, четкости их границ, а также от длительности присутствия на коже.
Причины сухости можно разделить на две большие группы:
Иногда человек может сам заметить, что на его коже появляются сухие пятна после наступления определенного события, например, после стирки белья руками. Тогда причина очевидна и ее легко ликвидировать. Но если сухие пятна на коже не проходят, чешутся, шелушатся, следует обратиться к врачу.
Сухие пятна с чешуйками
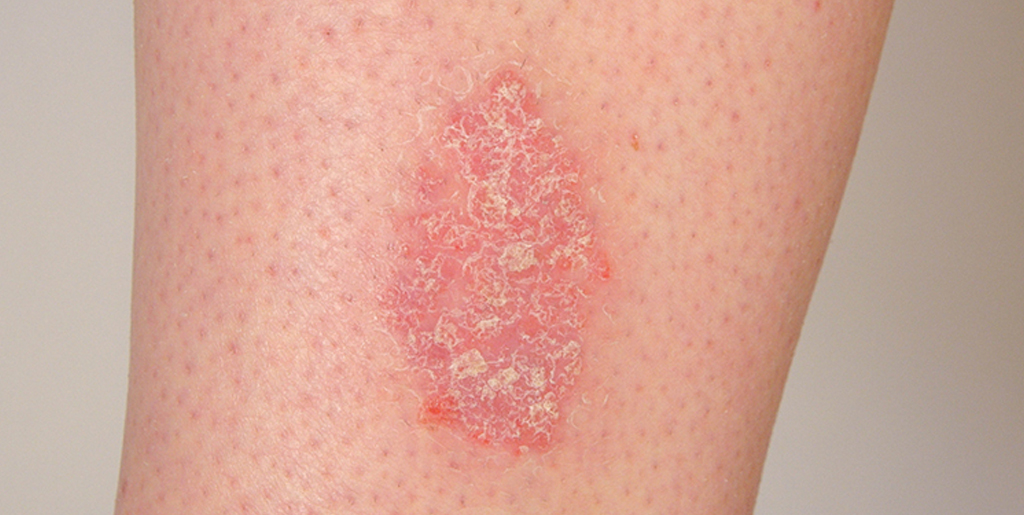
Розовые приподнятые сухие пятна на теле и голове могут говорить о псориазе. При этой дерматологической патологии у человека на коже возникают приподнятые бляшки — псориатические папулы. Они выступают над поверхностью кожи, вызывают интенсивный зуд и шелушатся, имеют тенденцию к распространению и слиянию.
Псориаз — хроническое аутоиммунное заболевание, при котором высыпания чаще всего локализуются на локтях, голове, коленях и в паху. Сухие розовые пятна, покрытые белыми чешуйками, — очаги хронического воспаления. Под влиянием внутренних аутоиммунных процессов клетки эпидермиса делятся в несколько раз быстрее, чем нужно. В результате постоянно отделяются мелкие чешуйки из отмирающих клеток кожи.
Атопический дерматит и его отличия от псориаза
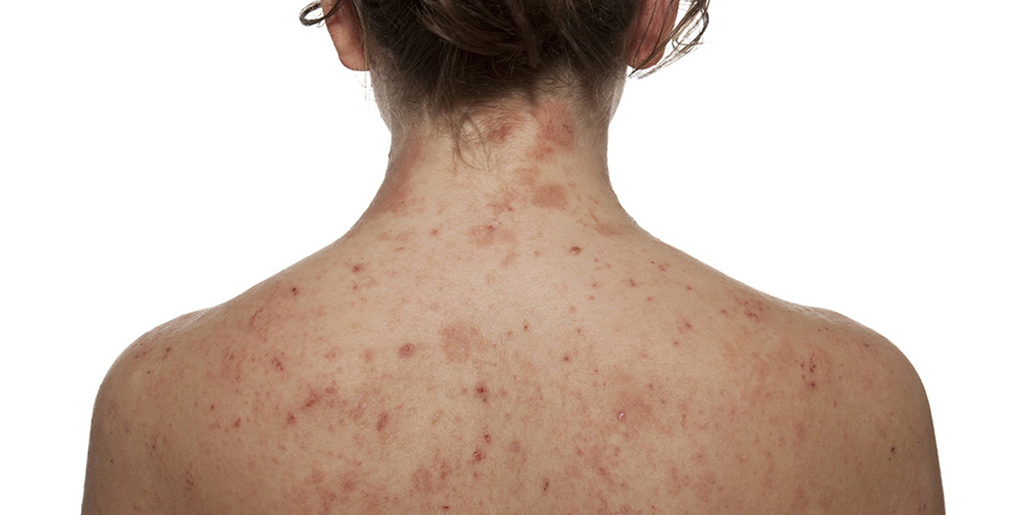
При атопическом дерматите также могут появляться сухие пятна на теле. И как и в случае с псориазом, они вызывают зуд. Из-за повышенной чувствительности кожи к факторам окружающей среды нарушаются механизмы ее саморегуляции, в том числе страдает барьерная функция. То есть триггером к атопическому дерматиту служит аллергия, но вот склонность к такой кожной реакции закладывается генетически.
Чаще всего атопический дерматит возникает у детей. Болезнь имеет хроническое течение, когда обострения сменяются периодами ремиссии. Вот типичные признаки атопического дерматита:
Человеку, не имеющему медицинского образования, сложно отличить псориаз от атопического дерматита, но врач легко сможет провести дифференциальную диагностику. Есть несколько отличий, которые могут говорить в пользу той или иной патологии. Атопический дерматит чаще поражает детей, псориаз может дебютировать во взрослом возрасте. Псориатические бляшки приподняты над кожей, при этом можно разглядеть чешуйки. Сухие пятна при атопическом дерматите плоские. Также важно учитывать типичную локализацию.
Сухая экзема
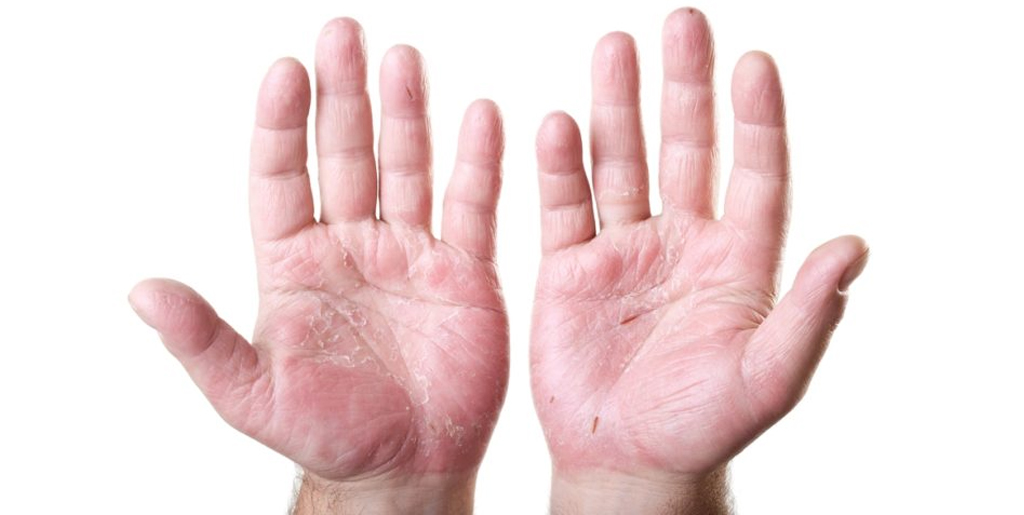
Иногда белые сухие шелушащиеся пятна на коже ног могут говорить о сухой экземе. При этом заболевании сначала возникает сухость и стянутость кожи, затем присоединяется шелушение и нестерпимый зуд, могут возникать трещины. Кроме ног часто поражаются кисти рук, пространство между пальцами и даже лицо.
Причинами сухой экземы могут быть бактериальные и грибковые инфекции, аллергены, синтетическая одежда, несоблюдение гигиены и другие факторы.
Как вы видите, появление на коже сухих пятен может быть обусловлено самыми разными причинами. Большую роль играют особенности работы иммунитета и склонность к аллергическим реакциям. Но в любом случае при появлении сухих пятен важно обратиться к дерматологу и установить причину такого состояния кожи.
Флебология: ответы на часто задаваемые вопросы
На часто задаваемые вопросы пациентов отвечает Андрей Владимирович Жердев, врач-флеболог клиники «Семейный доктор», кандидат медицинских наук
1. Появление сосудов на ногах – проблема косметическая или медицинская? Врожденная или приобретенная?
Давайте по порядку. Часто в средствах массовой информации сосудистые звездочки позиционируются как первый этап какого-то серьезного заболевания. То есть, если у вас появились звездочки, то очень скоро вы столкнетесь с проблемами и заболеваниями вен, и даже с осложнениями. Однако это не верно, поскольку необходимо различать проблему косметическую и проблему медицинскую. Сосудистые звездочки могут быть у человека всю жизнь на одной или на обеих ногах и оставаться только косметической проблемой. Убирают их из эстетических соображений с помощью склеротерапии, лазерной коагуляции или радиочастотной облитерации (чаще всего используется комбинация этих методов), в зависимости от степени выраженности сосудов. Медицинская проблема – это варикоз, т.е. варикозное расширение, поражение магистральных поверхностных вен. Вот это уже может привести к очень неприятным последствиям, поэтому относиться к варикозу нужно со всей серьезностью медицинской проблемы. Хотя, разумеется, и эстетический вопрос небезразличен, особенно женщинам.
Врожденная или приобретенная это проблема? Большинство варикозов относится к врожденной (генетически детерминированной) патологии, которая начинает себя проявлять не с рождения, а в процессе жизнедеятельности. Вместе с тем, существует огромное количество внешних факторов, влияющих как на проявление такой наследственности, так и на появление приобретенных нарушений. В первую очередь, это беременность и роды, из-за гормонального влияния на стенки сосудов. Это также работа, подразумевающая продолжительное нахождение на ногах или длительное сидение, избыточный вес, ортопедические проблемы (особенно плоскостопие), регулярное длительное ношение высоких каблуков. Подчеркиваю, что только продолжительное нахождение на каблуках – в течение всего дня, причем стоя, может повлиять на развитие этой болезни.
2. Что может спровоцировать варикоз?
Основным провоцирующим моментом является генетическая предрасположенность варикоза, т.е. наследственность. Основной запускающий фактор – это беременность. Именно поэтому сосудистые звездочки и выступающие вены у женщин чаще всего появляются во время беременности. Но беременность сама по себе не является причиной варикозной болезни, это просто толчковый момент. Следующий фактор, это гиподинамичная офисная работа. Люди, проводящие в сидячем положении много часов, не имеющие возможности двигаться, естественно находятся в зоне риска. Что касается курения, то оно не влияет на варикоз, но провоцирует артериальные патологии.
3. Какие виды нагрузок полезны, а какие вредны при проблемах с венами?
Любые динамические нагрузки, без перемещения тяжестей, очень полезны. К ним относятся беговая дорожка, пробежки, ходьба (особенно скандинавская), велотренажеры. Все это разгонит уже имеющийся застой в сосудах. Что касается различных тренажеров, понятно, что большая нагрузка на ноги вредна, но даже поднятие тяжестей руками напрягает брюшной пресс, и это очень сильно влияет на кровоток в нижних конечностях. Но пользу для здоровья прокачанного тела и хорошего мышечного корсета никто не отменял, поэтому желательно проконсультироваться со специалистом перед занятиями, да и заниматься лучше под тренерским контролем. Наилучшими же нагрузками для профилактики варикоза являются плавание и аквааэробика. Да и вообще, любая динамика, любые занятия спортом и физкультурой полезны! Даже при наличии проблем с венами, не нужно прекращать заниматься любимым делом, существует ведь компрессионный трикотаж. В общем, проконсультируйтесь у флеболога, нужны ли вам какие-то ограничения. Статика, статические нагрузки для вен однозначно плохи. Работа, тренировки с утяжелением возможны, но в компрессионном трикотаже.
4. Как самостоятельно диагностировать, есть варикоз или нет? Если вена видна – это варикоз?
Варикоз диагностируется либо по симптомам, т.е. по субъективным ощущениям: тянущие, сильные боли, тяжесть в ногах, отеки, дискомфорт; либо по объективным: расширенные вены, наличие одного или нескольких узлов. В любом случае не следует игнорировать такие симптомы, а лучше получить консультацию и далее наблюдать за развитием патологии. Если вены хорошо просматриваются на теле, это еще не свидетельствует о варикозном заболевании. Есть такие люди, их еще называют «географическая карта», у которых сосуды находятся очень близко к поверхности, а кожа очень тонкая. Дифференцировать варикоз можно только на ультразвуке, вернее на дуплексном сканировании. Такой диагностический метод показывает работу клапанов, поднимающих кровь по венам вверх против силы притяжения земли. И если клапан не работает, значит, вена поражена варикозной болезнью.
5. Звездочки и сосудистая сеточка тоже признак варикоза? Нужно ли их удалять?
Нет, наличие звездочек и сосудистых сеточек еще не говорит о варикозной болезни, это признак поражения капилляров. Однако за этим внешним фактором может скрываться какое-то поражение вен, поэтому желательно провериться. Бывает, что такие звездочки и сеточки сопровождают человека всю жизнь, не выливаясь в варикозную болезнь, а оставаясь лишь косметической проблемой. Поэтому и удаляют их только по эстетическим соображениям.
6. Можно ли совершать авиаперелеты при наличии данного заболевания?
Разумеется, летать на самолете с таким заболеванием можно, только нужно делать это с компрессионным трикотажем. Многие после длительного перелета чувствуют тяжесть в ногах, отеки, таким людям тоже желательно использовать компрессионные гольфы, чулки или колготки. Существует даже так называемый «трикотаж для путешественников». Основная опасность – это образование тромбов во время перелета из-за скачков давления, а с компрессионным трикотажем такая проблема вам не грозит.
7. Не противопоказан ли прием контрацептивов?
Считается, что продолжительный прием контрацептивов, да и любых гормональных препаратов влияет на динамику развития заболевания. Также увеличивается вероятность образования тромбов, так как гормональные средства сгущают кровь. Вообще, необходимо следить за развитием болезни и смотреть, есть ли сочетание варикоза со сгущением крови. В зависимости от этого уже можно разрешать или запрещать прием гормонов, эпиляцию ног, различные популярные антицеллюлитные программы (массаж, LPG). Если отрицательной прогрессии на фоне приема каких-либо препаратов не наблюдается, то прием можно продолжать, в противном случае, необходимо обсудить этот вопрос с флебологом и гинекологом, и возможно подобрать другой контрацептив.
8. Помогают ли избавиться от варикоза широко рекламируемые мази и кремы?
Конечно же, нет! Ни одна мазь или крем еще не избавили человека от варикоза. Они предназначены лишь для снижения дискомфортных ощущений, снятия симптоматики. Эти средства охлаждают и немного разгоняют кровь по сосудам, что способствует улучшению самочувствия.
9. Какие есть современные эффективные методы? Насколько они безопасны? Когда необходима операция?
10. Как проходит восстановление?
Восстановления после малоинвазивных вмешательств фактически нет, и это их большое преимущество перед классическими операциями. Необходимо только носить определенное время компрессионный трикотаж, ограничить физические нагрузки и исключить баню, сауну (на 1-1,5 месяца).
11. Можно ли вылечить варикоз навсегда? Могут потребоваться дополнительные процедуры или операции?
Полностью варикозную болезнь вылечить нельзя, поскольку это генетическое заболевание и оно сопровождает человека всю жизнь. Но, те поражения, к которым приводит варикоз, можно убрать на довольно продолжительное время или даже навсегда. Варикозная болезнь сама по себе не опасна, опасно варикозное расширение вен. Именно оно является угрозой тромбообразования, вернее их отделения и миграции в легочную артерию. В зависимости от объема этих отделившихся тромботических масс, может решиться вопрос инвалидизации или даже жизни человека. Бывает, что после хирургического вмешательства по поводу магистральных вен, через какие-то интервалы времени (чаще всего года) могут появляться вены, требующие коррекции. Такая дополнительная операция обычно осуществляется в объемах процедурного кабинета достаточно быстро.
12. Как предотвратить развитие варикозной болезни после операции?
Развитие варикозной болезни предотвратить невозможно, к сожалению. Единственное, можно сдерживать динамическое расширение уже пораженных вен. Желательно носить компрессионный трикотаж, правда, не всегда это возможно, и вести динамичный образ жизни, заниматься физкультурой.
13. Как беременность влияет на течение варикозной болезни? Можно ли лечить и каким методом во время беременности?
Беременность очень сильно влияет на развитие варикозной болезни. Необходимо весь срок носить компрессионный трикотаж, чтобы в расширенных венах не образовался тромб, поскольку угроза тромбообразования во время беременности резко увеличивается.