Вторичного генеза что это
Метастатическое поражение печени
Лечение метастатического поражения печени под руководством доктора медицинских наук, профессора Агапова Михаила Андреевича, в Университетской клинике МНОЦ МГУ им.М.В. Ломоносова
Откуда и почему появляются метастатические опухоли в печени?
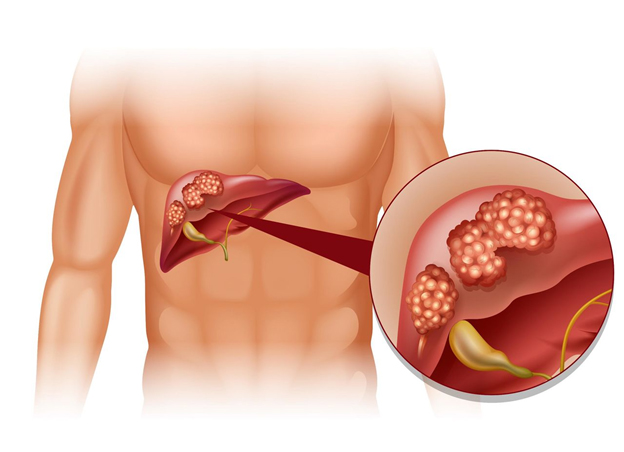
Метастатическое поражение печени – это вторичное поражение печени опухолевыми клетками.
Онкологические заболевания печени (рак) могут быть первичными или вторичными. Первичная опухоль возникает спонтанно или на фоне хронических воспалительных заболеваний, цирроза. Вторичная опухоль появляется после попадания раковых клеток из ранее возникшей опухоли в печень.
Частички первичной опухоли отделяются от нее и попадают в артерии или вены. Отсюда с током крови они разносятся по всему организму (гематогенный путь). Клетки, попадая в печень, могут стать источником вторичной опухоли. Здесь злокачественные клетки задерживаются, делятся, количество их увеличивается. Образованный узел начинает снабжаться кровью из появившихся сосудов. Так появляется отдаленный метастаз в печени.
Опухоли головного мозга почти никогда не дают отдаленных очагов в печени. А какие опухоли часто метастазируют в печень?
Наиболее распространенные источники метастазов печени:
Печень – второй по частоте поражения метастазами орган (после лимфатических узлов).
Метастатические заболевания печени: почему так часто появляются?
Большинство потенциальных метастаз (клеток от опухолевого узла) распознаются иммунной системой организма как чужеродные и уничтожаются. При сбое защитных механизмов они продолжают циркулировать в крови и находят места для дальнейшего расселения. Раковые клетки, являющиеся частичками первичной (основной) опухоли могут остаться в одном из печеночных капилляров и стать основой для развития метастатического ракового узла в печени. Вторичные опухоли здесь встречаются намного чаще, чем первичные раки (соотношение примерно 9/1). Нередки случаи, когда метастаз выявляется случайно при обследовании по поводу других заболеваний. При этом о наличии первичной опухоли пациент не знает.
Как быстро из одной раковой клетки вырастает вторичная опухоль?
Признаки метастаз в печени
В начальный период роста метастаза, при его небольших размерах, никаких проявления нет. В ткани печени нет болевых рецепторов, поэтому патологические процессы в ней часто проходят незаметно для больного. Заподозрить что-либо становится возможно лишь на поздних этапах, когда происходит значительное увеличение органа в размерах, и тогда барорецепторы в капсуле печени начинают подавать болезненные сигналы. Или происходит закупорка желчных протоков и появляются симптомы желтухи.
Поэтому так важно проводить профилактические осмотры и наблюдение за онкобольным, в том числе после операции по удалению первичной опухоли. Объем и периодичность обследований обязательно определяет врач-онколог. Своевременное их проведение поможет ранней диагностике в случае пробуждения «дремлющих», неактивных онкоклеток, рассеянных в организме.
С прогрессированием болезни появляются неспецифичные симптомы, постепенно их выраженность нарастает.
На злокачественное поражение органа могут указывать:
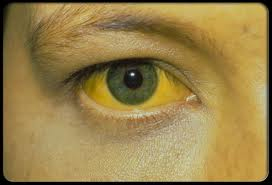
Если опухолевый узел располагается по пути оттока желчи, то с его ростом начинаются проявления желтухи. Желтеют склеры (иктеричность склер), кожа, слизистая ротоглотки.
Появление подобных симптомов не обязательно означает рак печени. Перечисленные признаки могут быть и при циррозе, гепатитах, холециститах, панкреатитах, и при многих других болезнях пищеварительного тракта, при приеме некоторых медикаментов, воздействии токсинов. Поэтому важно незамедлительно начать обследование и выяснить причину.
Перечень симптомов при метастазах печени велик и среди них нет ни одного специфичного, который мог бы точно определить диагноз. Поэтому проводится немало дополнительных исследований и анализов.
Обследование при метастазах в печень
Заподозрить и диагностировать вторичную опухоль поможет тщательный осмотр пациента, сбор анамнеза заболевания, характер его жалоб. Проводятся лабораторные и инструментальные исследования:
Нередко требуются другие высокотехнологичные исследования. Чаще такая необходимость появляется при затруднении в обнаружении первичной опухоли, распознавании злокачественного процесса.
Фото: проведение МРТ исследования
Наиболее информативным методом является проведение биопсии выявленного узла в печени.
Когда необходимо делать биопсию печени при онкологических заболеваниях?
Пункционная биопсия позволяет провести гистологическое исследование клеток из подозрительного участка. Установить вид раковой опухоли, степень ее дифференцировки. Результаты напрямую могут повлиять на объем последующей операции, тактику лечения.
Биопсия во многих случаях является необходимым методом диагностики. Через прокол кожи, мышц, под аппаратным визуальным контролем, получают образец метастатической опухоли. Образец представляет собой столбик ткани, попавший в пункционную иглу диаметром до 6 мм. Биоптат отправляют на исследование в лабораторию.
Эта мини-операция (биопсия) является заключительным (НО НЕ ВСЕГДА ОБЯЗАТЕЛЬНЫМ) этапом в обследовании пациента с подозрением на онкологический процесс в печени.
Каким пациентам при метастазировании злокачественных клеток показана биопсия печени
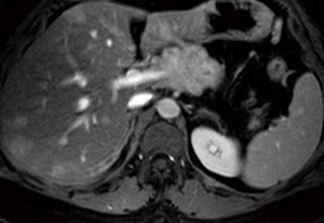
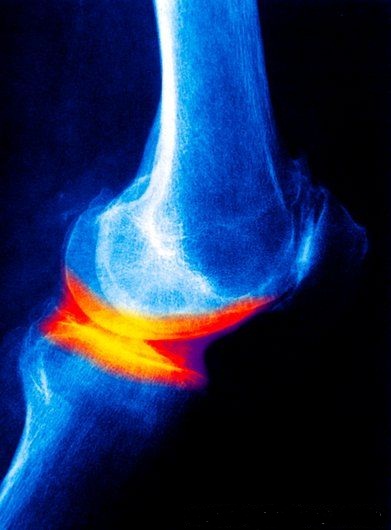
Фото: метастазы в печени при проведении Т2 взвешенной аксиальной МРТ.
Лечение при метастазах в печени
Методы лечения при метастазировании в печени зависят от трех главных факторов:
Во всех случаях лечение подбирается в индивидуальном порядке, учитываются десятки факторов и риски.
Самыми благоприятными в плане прогноза и проведения радикального лечения являются единичные узлы при операбельном первичном очаге. Иными словами, если основная опухоль высокодифференцированная, небольшого размера, без региональных метастазов и без прорастания в подлежащие ткани – она подлежит радикальному удалению вместе с узлом (резекцией печени). Обычно такие операции проводятся одномоментно. Для улучшения эффекта по показаниям «подключают» методы облучения, химиотерапии.
Хирургическое удаление метастатических поражений проводится путем удаления сегмента или доли печени. Так как печень способна к регенерации, то через некоторое время оставшаяся часть органа восстанавливает свои функциональные единицы и компенсирует отсутствие части гепатоцитов. При соблюдение элементарной диеты и коррекции образа жизни после резекции недостаточности в функции печени не возникнет.
Резекцию как радикальный метод лечения метастазов применяют, если:
В случаях общего тяжелого состояния больного, при противопоказаниях к обширным вмешательствам хирургов, применяют консервативную терапию (лечение химиопрепаратами, облучение, малоинвазивные хирургические методы).
Новые методы лечения
Радиочастотная аблация
Современная хирургия позволяет применить этот метод и при метастатическом поражении печени. Источник (электрод) высокочастотного излучения через кожу, мышцы подводят к опухолевому узлу. Точность расположения электрода контролируют методом электроанатомического картирования. Излучение воздействует непосредственно на метастаз и разрушает опухолевые клетки. При этом воздействие на окружающие ткани, риск кровотечения минимальные. Процедуру можно проводить и при местном обезболивании.
Химиоэмболизация опухоли
Применяется при противопоказаниях к аблации. Обеспечив доступ к сосудам, питающим опухоль, через иглу в них вводят химиопрепарат. Это вещество «спаивает» стенки артерий, по сосудам в метастаз перестает поступать кровь и без питания опухолевый узел погибает. Происходит его асептический некроз, гибель.
Таргетная терапия биопрепаратами
Специфические, полученные в результате высокотехнологичного синтеза препараты (Сорафениб, в частности) избирательно действуют именно на онкологические клетки. Токсичные для опухолевых клеток вещества накапливаются в них и препятствуют дальнейшему росту раковых очагов. Метод применяют в комплексной терапии, как дополнение к другим методам лечения, при наличии противопоказаний к радикальному лечению.
Паллиативное лечение
Химиотерапия, облучение, таргетная терапия, паллиативные операции по удалению метастазов:
Даже при запущенных стадиях рака, при множественных метастазах печени, прогноз может быть значительно оптимистичнее, чем при полном отсутствии лечения. Продолжительность жизни онкобольного без лечения, которую называют онкологи при наличии у него отдаленных метастазов (в том числе в печени), около 18 месяцев.
Адекватно подобранное лечение может значительно увеличить срок жизни пациенту, облегчить его состояние.
В нашей клинике проводится лечение большого спектра онкологических заболеваний. Применяются наиболее современные и эффективные хирургические методы, дополненные фармакотерапией и радиотерапией. Здесь, в клинике, Вы можете пройти полное обследование и получить помощь высочайшего уровня в комфортных условиях.
Кардиомиопатии
Скидки для друзей из социальных сетей!
Для жителей районов Савеловский, Беговой, Аэропорт, Хорошевский
В этом месяце жителям районов Савеловский, Беговой, Аэропорт, Хорошевский» предоставляется скидка 5% на ВСЕ мед.
Захаров Станислав Юрьевич
Врач-кардиолог, врач функциональной диагностики
Высшая квалификационная категория, доктор медицины, Член Европейского общества кардиологов и Российского кардиологического общества
Рудько Гали Николаевна
Врач-кардиолог, врач функциональной диагностики
Высшая квалификационная категория, Член Российского кардиологического общества
Чаще всего кардиомиопатия проявляется патологическим утолщением сердечной мышцы (гипертрофическая кардиомиопатия) или расширением сердечных камер (дилатационная кардиомиопатия) из-за генетических мутаций или других причин.
Узи сердца при кардиомиопатии
Холтер при кардиомиопатии
Диагностика при кардиомиопатии
Классификации кардиомиопатий
Классификация кардиомиопатий по происхождению
По происхождению различают первичную (заболевания миокарда неясного генеза) и вторичную кардиомиопатию (причина поражения миокарда известна или связана с заболеваниями других органов).
Причины первичной кардиомиопатии:
Причины вторичной кардиомиопатии:
Классификация кардиомиопатии по клиническим признакам (основные формы):
ГКМП чаще встречается у мужчин.
КМП такоцубо является причиной острой сердечной недостаточности. Чаще выявляется у женщин в постменопаузе, развивается на фоне тяжелого психоэмоционального потрясения. На ЭКГ может маскироваться под инфаркт миокарда.
Остеоартроз
Это может быть как естественное старение организма, так и развитие аналогичных изменений в суставах в более молодом возрасте (преждевременное старение) из-за нарушения питания хрящевой ткани, что и приводит к более быстрому износу хрящевой ткани. При развитии остеоартроза происходит накопление в окружающих сустав тканях солей, деформация сустава и воспаление суставной сумки (синовит). Остеоартрозом болеет около 10-12 % населения, чаще всего это женщины старше 40-45 лет, а в более старшей возрастной группе (старше 60-65 лет) болеет практически 100%.
Чаще всего происходит поражение крупных суставов таких, как тазобедренный сустав, коленный, голеностопный сустав, несколько реже плечевой и локтевой суставы Мелкие суставы тоже могут быть вовлечены в процесс (суставы кистей стоп). Остеоартроз (ДОА), как правило, часто сочетается с другими дегенеративными заболеваниями опорно-двигательного аппарата такими, как остеохондроз, деформирующий спондилез. Этиология остеоартроза не до конца изучена, но факторы, которые способствуют развитию остеоартроза можно разделить на наследственные и приобретенные.
Различают также первичный и вторичный деформирующий остеоартроз. К причинам первичного остеоартроза относят:
Избыточные или повторяющиеся нагрузки, значительно превышающие физические возможности хрящевой ткани суставов. Это могут быть как занятия спортом, так, и связаны с тяжелой физической работой.
Врожденные нарушения геометрической формы суставов, что приводит к нарушению биомеханики сустава и изменению правильного распределения векторов нагрузки на суставной хрящ. Это могут быть врожденные дисплазии суставов, деформирующие заболевания позвоночника, аномалии развития скелета, недоразвитие и гипермобильность связок.
Изменение структуры хрящевой ткани суставов вследствие микротравматизации, нарушения микроциркуляции, травм суставов (внутрисуставные переломы, вывихи подвывихи, гемартрозы).
Причинами вторичного остеоартроза чаще всего считаются следующие состояния:
Воспалительные процессы, вызванные инфекцией или травмой, врожденная дисплазия тазобедренного и коленного суставов, нарушения развития сустава, нестабильность сустава (в том числе и после травмы), эндокринные заболевания (например, сахарный диабет) метаболические изменения (подагра, гемахроматоз) некротические изменения в костной ткани, интоксикация солями тяжелых металлов, ревматологические заболевания такие, как ревматоидный артрит, СКВ, заболевания крови (гемофилия). В развитии остеоатроза различают три стадии:
Симптомы
Симптоматика остеоартроза развивается, как правило, постепенно. Вначале в процесс бывает вовлечено один или несколько суставов. Существуют определенные характерные проявления остеоартроза:
Первым симптомом остеоартроза бывает боль в суставах, которая возникает при физической нагрузке и иногда утренняя скованность, но в отличие от ревматологических заболеваний скованность быстро регрессирует после небольшой физической активности. Боли обусловлены микропереломами трабекул, застойными явлениями венозной системы сустава, что может проявляться также тупыми болями по ночам.
При поражении остеоартрозом позвоночника (как правило, шейного и поясничного отдела) частым проявлением этого заболевания является миелопатия, но клинически миелопатия проявляется достаточно умеренно. Возникновение миелопатии связано с компрессионным воздействием утолщенной и гипертрофированной продольной связки,которая оказывает давление на переднюю часть спинного мозга, при гипертрофии желтых связок происходит компрессия задних отделов спинного мозга. Кроме того возможно воздействие остеофитов на позвоночные артерии, что может служить причиной спинальных инсультов. Болевые проявления также могут быть обусловлены изменениями в связках, сухожилиях, межпозвонковых дисках. В зависимости от пораженного сустава различают следующие виды деформирующего остеоартроза:
Коксартроз
Гонартроз протекает, как правило, более благоприятно, чем коксартроз. Обычно гонартроз бывает вторичным, связан с травмой сустава или статическим.Симптоматика проявляется болями с внутренней или передней части коленного сустава, боли возникают при ходьбе (наиболее сильно при подъеме по лестнице).Кроме того возникает хруст при интенсивных движениях, в суставе появляется нестабильность сустава. Кроме того, возможна скованность в суставе в утренние часы с регрессом в течение 30 минут.
Остеоартроз локтевого сустава
Может проявляться болями при движении в локтевом суставе возможно также ограничение подвижности (в основном при разгибании). Такая симптоматика объясняется значительными костными разрастаниями в околосуставных тканях локтевого сустава.
Остеоартроз плечевого сустава
Как правило, плечевой артроз бывает вторичного генеза. Проявляется болезненностью и ограничением отведения плеча в сторону и обусловлено это патологическими изменениями в субакромиальном суставе.Возможен также хруст при движениях в плечевом суставе. Ограничение объема движений может привести к атрофии прилежащих мышц. Плечевой остеоартроз, как правило, не сопровождается деформацией плечевого сустава.
Остеоартроз грудинно-ключичного сочленения
Такая форма остеоартоза нередко сопровождается плечелопаточным периартритом. Для этой формы остеоартроза характерны боли при движении припухлость и деформация грудино-ключичного сочленения.
Остеоартроз голеностопного сустава
Как правило, имеет посттравматический генез и проявляется болями в суставе нарушением походки. Происходит также деформация сустава.
Остеоартроз первого плюснефалангового сустава
Причиной этого вида артроза чаще всего является плоскостопие травма поражение бывает в основном двухстороннее. Проявляется этот артроз болезненностью и ограничением подвижности большого пальца стопы болями при ходьбе вальгусной деформацией большого пальца стопы и деформацией сустава. Сустав вследствие деформации подвержен травмам (например, неудобной обувью.) подчас бывают воспаления околосуставной сумки (бурсит).
Остеоартроз мелких суставов кисти
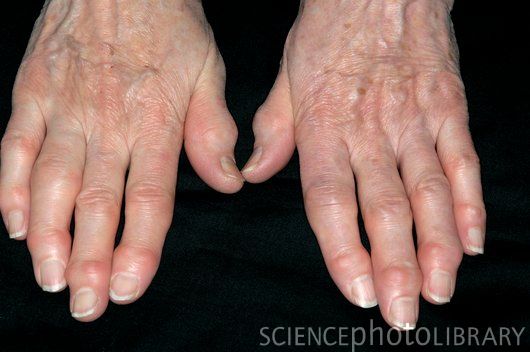
Остеоартроз пястно-запястного сустава большого пальца
Этот вид остеоартроза наблюдается, как правило, у женщин климактерического возраста чаще всего двухсторонний и проявляется болями в месте сочленения пястной и трапециевидной кости при совершении движений в большом пальце кисти. Кроме того возможно ограничение в объеме движений и хруст. При выраженном остеоартрозе возможна значительная деформация кисти. Но обычно для этой формы остеоартроза не характерны выраженные болевые проявления и нарушения подвижности.
Полиостеоартроз
Полиостеоартроз делится на безузелковую и узелковую формы (узелки Гебердена и Буршара). По клиническим признакам выделяют малосимптомные и манифестные формы ДОА. Манифестные формы, подразделяют на медленно и быстро прогрессирующие.
Малосимптомные формы встречаются в основном в молодом возрасте. Пациентов беспокоят эпизодические неинтенсивные, непродолжительные боли и хруст в 1-3 суставах, возникающие после избыточной физической нагрузки; возможны эпизоды судорог икроножных мышц, узелки Гебердена. Функции суставов, как правило, не нарушаются.
Медленно прогрессирующее течение манифестной формы может дебютировать в любом возрасте. Болевой синдром в суставах умеренный. Функциональные и клинические признаки развиваются достаточно медленно в течение 5 и более лет. Боли в суставах возникают как после нагрузок, так и при изменении метеоусловий по характеру боли ноющего характера средней интенсивности. По мере прогрессирования остеоартроза появляется эпизоды блокировки (заклинивания сустава) деформация сустава.
Быстро прогрессирующее течение манифестной формы ДОА обычно встречается у молодых людей. Функциональные проявления прогрессируют быстро в течение нескольких лет. Болевой синдром, более выраженный боли могут быть одновременно во многих суставах усиливаются при нагрузке. Обнаруживаются узелки Гебердена, нередко узелки Бушара. Характерно также наличие периартритов появляются трофические изменения в мышцах (гипотрофии атрофии синовиты неврологические нарушения).
Диагностика
Диагностика остеоартроза (деформирующего артроза) основанная на совокупности клинических и инструментальных данных. В современной медицине существуют определенные диагностические критерии этого заболевания как клинические, так и инструментальные. Клиническими критериями считаются: Наличие болей в суставах преимущественно в конце дня или вначале ночи боли как правило, возникают также при физической нагрузке и регрессируют после небольшого покоя и визуально определяется деформация суставов (в том числе за счет узелков Гебердена и Буршара). Рентгенологически проявлениями остеоартроза являются: уменьшение суставной щели наличие склеротических изменений в костной ткани наличие костных наростов (остеофиты).Определенные особенности характерны для некоторых форм остеоартроза (коксартроза).Для коксартроза характерны следующие клинические проявления: уменьшение объема движений в тазобедренном суставе (уменьшение наружной ротации) и боль при внутренней ротации скованность в суставе в утренние часы длительностью не более часа возраст пациентов старше 50 лет.
Лабораторные обследования показывают отклонения при наличии осложнений (например, при синовите может увеличение СОЭ и в биохимических показателях при синовите увеличивается количество фибрина серомукоида сиаловых кислот).
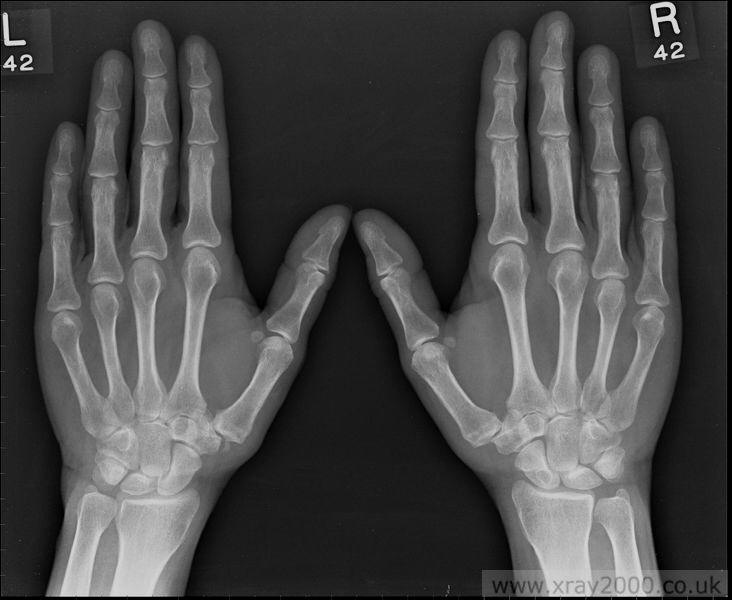
Рентгенологическое исследование суставов.
Для диагностики остеоартроза нередко назначается анализ биоптата синовиальной жидкости, который позволяет определить наличие признаков дегенерации или воспалительного процесса.
МРТ и КТ назначаются при необходимости детальной визуализации морфологических изменений и дифференциальной диагностики с другими заболеваниями суставов
Лечение остеоартроза
Лечебные мероприятия при остеоартрозе направлены на выполнении нескольких задача: это уменьшение нагрузки на пораженные суставы минимизацию воспалительного процесса и таким образом приостановить прогрессирование заболевания. Разгрузка пораженных суставов предполагает уменьшение механического воздействия на суставы (избегать длительной статической нагрузки (например, стояния на ногах длительной ходьбы переноса больших тяжестей снижение веса и таким образом уменьшение как непосредственной нагрузки на суставы, так и улучшение благодаря этому метаболических процессов.
Медикаментозное лечение. Включает в себя большую группу препаратов НПВС (мовалис целебрекс вольтарен и т.д). Назначение этих препаратов позволяет уменьшить воспалительный процесс и снизить болевой синдром. Кроме НПВС возможно назначение миорелаксантов, особенно когда есть мышечные спазмы местное назначение различных мазей содержащих анестетики. Широкое применение получило назначение курсового приема хондропротекторов, которые позволяют компенсировать избыточное разрушение хрящевой ткани суставов.
Внутрисуставные инъекции эндопротезов синовиальной жидкости (таких как ферматрон, остенил, дюралан) позволяет улучшить движения в суставе. Кроме того при выраженном воспалительном процессе возможно введение в сустав пролонгированных стероидов (таких как дипроспан) ингибиторов протеолиза.
Физиотерапия. Является неотъемлемой и ведущей в лечении остеоартроза. Физиопроцедуры являясь неивазивными позволяют проводить длительное лечение и результатами их применения является уменьшение болевого синдрома улучшение микроциркуляции уменьшение воспалительного процесса в суставах. В настоящее применяются различные физиотерапевтические методики * электрофорез фонофорез лазерная терапия магнитотерапия). Хороший результат дает применение современных методик, таких как криотерапия электромиостимуляция. В некоторых случаях возможно применение УВТ (ударно-волновой терапии)
Массаж и мануальная терапия показаны особенно при наличии поражения суставов в позвоночнике.
ЛФК. Задача физических нагрузок сохранить функциональность суставов и замедлить дегенеративные изменения. Упражнения при остеоартрозе позволяют улучшить кровоснабжение уменьшить болевой синдром и сохранить качество жизни. У американских ортопедов есть такой девиз при заболеваниях суставов « Use it or loss it» и это хорошо отражает значение физических нагрузок при остеоартрозе.
К сожалению, консервативные методы лечения не всегда бывают, эффективны при выраженных изменениях в суставе и если функция сустава значительно снижается, а также при стойком выраженном болевом синдроме (обычно это бывает при 3-4 стадии артроза) то рекомендуется оперативное лечение – эндопротезирование. Современные эндопротезы позволяют практически полностью восстановить функцию сустава.
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.