Высокий риск развития преэклампсии по первому скринингу что это
Преэклампсия
патология, которая встречается только во время беременности.
Она развивается достаточно часто – у 5-8 из 100 беременных.
Ее симптомы возникают после 20 недель, хотя предшествующие им патологические изменения начинаются намного раньше. Это опасное осложнение, оно может приводить к серьезным расстройствам у будущей мамы и ребенка, представляет угрозу не только для здоровья, но и для жизни. Всё, что может сделать врач, когда симптомы уже появились – назначить лечение для облегчения симптомов.
Причины преэклампсии активно изучаются, а единственный способ справиться с ней – роды.
ЛЮБАЯ ЖЕНЩИНА. ЛЮБОЙ ВОЗРАСТ. ЛЮБАЯ БЕРЕМЕННОСТЬ.
В настоящее время существуют скрининговые исследования для раннего выявления риска преэклампсии, эффективные меры профилактики. Вы можете пройти полное обследование в нашей специализированной лаборатории ЦИР.
1 ТРИМЕСТР БЕРЕМЕННОСТИ –
ВРЕМЯ СДЕЛАТЬ СКРИНИНГ ПРЕЭКЛАМПСИИ.
Своевременное выявление и лечение помогает до 90% беременных.
Пройдите скрининг сейчас:
Почему развивается преэклампсия у беременных?
Плацента работает как эндокринный орган: она выделяет в кровь некоторые биологически активные вещества, которые нужны для нормального протекания беременности, развития плода. Если этих веществ вырабатывается слишком много, они поступают в кровоток будущей матери и вызывают в ее организме нарушения.
Например, одно из таких веществ – растворимая fms-подобная тирозинкиназа (sFlt-1). Поступая в материнский кровоток, она повышает свертываемость крови, способствует сужению сосудов, повреждает их стенку и усиливает проницаемость. В ходе научных исследований доказано, что повышенный уровень sFlt-1 играет важную роль в развитии преэклампсии.
Существуют и другие теории. Считается, что развитию преэклампсии способствуют: системное воспаление, нарушения работы иммунитета, неспособность сердечно-сосудистой системы женщины адаптироваться к беременности, гестационный диабет, нехватка некоторых питательных веществ, витаминов, минералов.
Чаще всего преэклампсия развивается во время первой беременности
у женщин младше 20 и старше 40 лет.
Известны некоторые факторы риска:
Патологические изменения начинаются еще на ранних сроках беременности, но симптомы и осложнения развиваются к её концу (после 20 недели). Когда возникают выраженные проявления, сделать уже практически ничего нельзя. Но в настоящее время существуют исследования, которые помогают выявить риск преэклампсии на ранних сроках и своевременно принять некоторые меры. Поэтому так важно проходить скрининг.
Преэклампсия и эклампсия
По данным Минздрава России, преэклампсия и другие осложнения беременности, связанные с повышенным артериальным давлением, занимают четвертое место среди причин материнской смертности в течение последних десяти лет. Преэклампсия – одна из самых распространенных причин преждевременных родов, задержки развития плода, антенатальной гибели плода. Она часто становится показанием к кесареву сечению. Возможные осложнения преэклампсии: отслойка плаценты и мертворождение, инсульт, сердечная недостаточность, отек легких, обратимая слепота, кровотечение в печени, HELLP-синдром, острая почечная недостаточность. Когда уже возникли тяжелые симптомы, единственный способ спасти маму и ребенка – как можно раньше провести оперативное родоразрешение. Но проявления могут сохраняться еще в течение 1–6 недель после того, как ребенок появился на свет.
Даже после родов преэклампсия приводит к серьезным последствиям для здоровья мамы и ребенка. У женщины повышается риск ожирения, артериальной гипертонии, сахарного диабета, ишемической болезни сердца, инсульта. У ребенка повышается риск гормональных, сердечно-сосудистых расстройств, заболеваний, связанных с нарушением обмена веществ.
Опасное осложнение преэклампсии – эклампсия. Это состояние проявляется в виде судорожных припадков, причем, оно может возникать, даже если симптомы преэклампсии выражены слабо или совсем отсутствуют.
Сложно сказать, у кого именно разовьется преэклампсия. Если женщина совершенно здоровая, и у нее нет факторов риска, это еще ни о чем не говорит. Преэклампсия может развиваться у любой женщины во время любой беременности.
Скрининг первого триместра (расчет рисков преэкламсии)
ЧТО ТАКОЕ — ПРЕЭКЛАМПСИЯ?
Преэклампсия (ПЭ) — это тяжёлый токсикоз второй половины беременности, когда организм беременной перестаёт справляться с повышенной нагрузкой, возникающей при увеличении срока беременности. Это основная причина материнской и перинатальной смертности (инвалидизации)
Существует две формы преэклампсии: умеренная и тяжёлая.
В структуре перинатальной смертности около 25% летальных исходов связаны с преэкламсией и эклампсией, последствиями которых также является задержка роста плода, выявляющаяся у 15% новорожденных.
Риск неблагоприятных исходов для матери и плода/новорожденного значительно выше при ранней и преждевременной (тяжёлой) ПЭ, чем при ПЭ на доношенном сроке (умеренной).
КАКИЕ СУЩЕСТВУЮТ ПРЕДПОСЫЛКИ К РАЗВИТИЮ ПРЕЭКЛАМПСИИ У КАЖДОЙ КОНКРЕТНОЙ БЕРЕМЕННОЙ?
Факторы риска развития преэклампсии считаются:
Отметим также, что риск ПЭ у первобеременных в три раза выше, чем у повторнобеременных с неосложненным течением предыдущих беременностей. Женщины, у которых имела место ПЭ во время первой беременности, подвержены десятикратному риску развития ПЭ в следующую беременность.
ЕСТЬ ЛИ ВОЗМОЖНОСТЬ ПРОГНОЗИРОВАТЬ РАЗВИТИЕ ПРЕЭКЛАМПСИИ?
Да, есть. При проведении комбинированного скрининга 1 триместра беременная может пройти дополнительное исследование по расчету рисков развития преэкламсии.
На основании данных анамнеза, измерения артериального давления, данных, полученных при проведении ультразвукового пренатального скрининга, производится расчёт рисков развития преэклампсии у каждой конкретной беременной. Таким образом прогнозируется около 80% случаев ранней преэкламсии ( Врач-эксперт ультразвуковой пренатальной диагностики, руководитель отделения, врач-акушер-гинеколог, гинеколог-эндокринолог. Врач высшей категории
Смертельно опасное осложнение беременности: кто в группе риска
Поделиться:
Когда-то давным давно в СССР удалось существенно снизить показатели материнской смертности простым, но удивительно эффективным способом.
В каждый небольшой населенный пункт посадили акушерку, которая могла измерить беременной АД и самостоятельно прокипятить порцию мочи для того, чтобы найти в ней белок.
Что такое преэклампсия?
Это тяжелое осложнение беременности, при котором серьезно нарушается работа всего организма. Кроме повышения АД, в моче появляется большое количество белка, снижается количество тромбоцитов в крови, страдает работа печени и почек, появляются боли в эпигастрии, нарушения зрения, тяжелые головные боли.
Иногда преэклампсия развивается в послеродовом периоде, именно поэтому акушеры-гинекологи не расслабляются никогда.
Почему это происходит?
Наука до сих пор не может дать точный ответ на этот вопрос, несмотря на то, что патогенез заболевания хорошо изучен.
В некоторых случаях мы можем предсказать развитие заболевания, но почти никогда не можем предотвратить.
Чем рискует ребенок?
Преэклампсия может потребовать экстренного родоразрешения в любом сроке беременности. Часто это единственный способ спасти жизнь матери.
Чем рискует женщина?
Женщины, пережившие преэклампсию, скорее всего будут сталкиваться с этим состоянием в каждой своей беременности, причем последующая преэклампсия всегда тяжелее предыдущей.
Несмотря на то, что преэклампсия проходит вместе с беременностью, остаются риски развития сердечно-сосудистых заболеваний, гипертонической болезни, инсульта и инфаркта.
Что такое HELLP синдром?
Это тяжелое и потенциально смертельное состояние сопровождается тяжелым нарушением свертывания крови, некрозом и разрывам печени, кровоизлияниями в мозг.
Опасные симптомы
Преэклампсия может проявляться болью в эпигастральной области, правом подреберье; опасны тошнота и рвота во второй половине беременности, затрудненное дыхание. Тревожным сигналом может быть внезапное увеличение веса (3-5 кг в неделю).
Преэклампсия легкой не бывает
В сроке до 34 недель для профилактики синдрома дыхательных расстройств вводят кортикостероиды. Иногда ситуация быстро ухудшается и требует немедленных активных действий и родоразрешения
Как предотвратить преэклампсию?
К сожалению, многие акушерские осложнения врачи могут предсказать, но не могут предотвратить.
За долгие годы исследований накопился длинный список разочарований. Точно не поможет предотвратить развитие преэклампсии режим bed-rest (отдых в положении лежа в течение дня), ограничение поваренной соли, рыбий жир или прием чеснока в таблетках.
Не является профилактикой ни прием препаратов прогестерона, ни применение сульфата магния, ни прием фолиевой кислоты, ни применение гепаринов, в том числе низкомолекулярных (клексан, фраксипарин). Однако, все эти препараты могут быть применены во время беременности в иных целях
При высоком риске преэклампсии врач может предложить ежедневный приём ацетилсалициловой кислоты после 12-ой недели беременности.
Беременным с низким потреблением кальция ( Фото depositphotos.com
Мнение автора может не совпадать с мнением редакции
Высокий риск развития преэклампсии по первому скринингу что это
Рекомендации: Все беременные женщины должны проходить измерение систолического и диастолического кровяного давления в первый пренатальный визит и периодически в третьем триместре.
Гипертензивность является наиболее частым осложнением при беременности, наблюдаемым в 6—8% случаев. Она наблюдается в группе заболеваний, которые включают преэклампсию — эклампсию, латентную или хроническую гипертензивность и гипертензивность при беременности. Определения, используемые для различения этих заболеваний, являются предметом обсуждения и ведут к неопределенности.
Преэклампсия (или токсикоз беременных) является наиболее опасным из этих заболеваний. Хотя определения различны, многие описывают преэклампсию как острую гипертензивность (более 140/90 или больше чем 15 мм р.т. ст. и 30 мм рт. ст. выше обычного диастолического или систолического давления соответственно), имеющую место после 20 недели беременности, вместе с отеком, протеинурией (более, чем 0,3 г/24 часа) или и тем, и другим. У женщин с преэклампсией очень высок риск таких осложнений, как отрыв плаценты, острая почечная недостаточность, мозговые кровоизлияния, отек легких, распространение свертываемости крови в сосудах, тромбоз и эклампсия. Плод подвержен риску возникновения гипоксии, низкого веса при рождении, преждевременных родов и прена-тальной смертности. Эклампсия — развитая стадия этого заболевания, характеризующаяся припадками, является основной причиной материнской смертности в США Женщинь с преэклампсией не находятся в группе повышенного риск развития хронической гипертензивности. В группу риска развития преэклампсии входят также женщины, у которых первая беременность, женщины, у которых было много беременностей, женщины с хронической гипертензивностью или диабетом или наличием в семье случаев эклампсии или преэклампсии.
Другие причины гипертензивности в течение беременности включают в себя гестативную и идиопатическую гипертензивность. Гестативная гипертензивность является острым случаем гипертензивности в течение беременности или в течение раннего послеродового периода и не связана с протеинурией или отеком. Идиопатическая гипертензивность может быть латентной до беременности и проявляться во время ношения плода. Женщины с латентной идиопатической гипертензивностью находятся в группе повышенного риска по рождение мертвых младенцев, младенческой смертности и других заболеваний плода, но эта опасность много ниже, чем у женщин с преэклампсией. У женщин с латентной идиопатической гипертензивностью также может впоследствии развиться хроническая гипертензивность.
Эффективность скрининговых тестов на преэклампсию.
Постановка тестов на преэклампсию сложна из-за отсутствия «золотого стандарта» для подтверждения диагноза. Клубочковый эндотелиоз — почечная характеристика преэклампсии — присутствует только у 54% пациентов, проявлявших клинические симптомы заболевания. Кроме того, клубочковые поражения не специфичны именно для этого заболевания и могут проявляться и при других заболеваниях, таких, как обрыв плаценты и хроническая почечная недостаточность. Для практического применения большинство исследований потенциальных анализов на преэклампсию предлагают использовать клинические симптомы.
Большинство предлагающихся скрининговых тестов на преэклампсию не применимы для раннего обнаружения преэклампсии. Наличие водянки или протеинурии не является надежным, так как водянка часто встречается при нормальных беременностях. Измеримая протеинурия часто возникает в конце течения болезни и не может быть использована для раннего обнаружения. В одном из исследований, охватывавшем женщин между 24 и 34 неделями беременности, определение концентрации альбумина в моче больше или равной 11 мкг/мл, имело 50% чувствительность предсказания последующей преэклампсии. Другой тест на протеинурию — 24-часовой сбор анализа мочи, неудобен для тестирования. Другие предлагаемые тесты включают введение ангиотензина II и вазопрессорный тест, проводимый на спине, но они также не являются приемлемыми.
Наиболее распространенным тестом на преэклампсию является измерение кровяного давления, хотя при этом возникает ряд проблем при использовании для предсказаний значений кровяного давления. Существуют постоянные источники ошибок, связанные с недостатками постановки опыта или экспериментальной техники. Кроме того, положение тела тоже может существенно влиять на измерение кровяного давления, результаты могут быть также неточными, если женщина лежит на спине. Более важным является то, что единичное повышение кровяного давления не подтверждает наличие преэклампсии. Динамика развития кровяного давления является более важной, чем одно изолированное измерение.
Как было замечено выше, обычно критерием наличия преэклампсии является кровяное давление больше, чем 140/90 или превышение диастолического давления на 15 мм рт. ст. или систолического на 30 мм рт. ст. выше обычного. Последний критерий требует по меньшей мере двух повышенных измерений, что увеличивает ошибку эксперимента, и имеет ограниченную чувствительность (21 —52% и 7—23% для диастолического и систолического критериев соответственно). Более целесообразной представляется комбинация этих критериев.
Во втором триместре у женщин с преэклампсией отсутствует тенденция к возвращению кровяного давления на нормальный уровень. Обнаружение этого или увеличение кровяного давления может быть ранним симптомом преэклампсии. Некоторые специалисты рекомендуют использовать во втором триместре так называемое приведенное артериальное давление — ПАД — равное : (систолическое давление + [2х(диастолическое давление])/3 в качестве скринингового теста. Исследования показывают, что превышение ПАД во втором триместре 90 мм рт. ст. имеет чувствительность 61—71% и специфичность 62—74% и даже выше. Последние исследования предполагали, что чувствительность этого теста намного ниже (29—35%). В одном из обзоров заключается, что ПАД является более точным датчиком гипертензивности, чем, собственно, преэклампсии.
Профилактика преэклампсии
Гипертензивные расстройства беременных — одна из главных причин материнской и младенческой смертности и возникновения перинатальной патологии. Большинства неблагоприятных исходов можно избежать благодаря назначению своевременной и эффективной профилактики [1].
Уже более 30 лет не утихают споры вокруг профилактики преэклампсии с помощью аспирина — антиагреганта, широко использующегося для профилактики тромбозов. Стремление снизить риск развития тяжелых осложнений беременности всегда сопровождается страхом навредить матери и ребенку чрезмерным вмешательством. На сегодняшний день разработан ряд критериев стратификации риска преэклампсии, позволяющий отбирать кандидатов для профилактики и рекомендовать наиболее эффективную и безопасную для матери и плода тактику [2].
При нормальном течении беременности существует равновесие между тромбоксаном А2 (TXA2 — активатор тромбоцитов и вазоконстриктор) и эндотелиальными простациклинами (PGI2 — ингибитор тромбоцитов и вазодилататор). Это равновесие регулирует агрегацию тромбоцитов и периферическую вазореактивность во время беременности и поддерживает адекватный маточно-плацентарный кровоток [2].
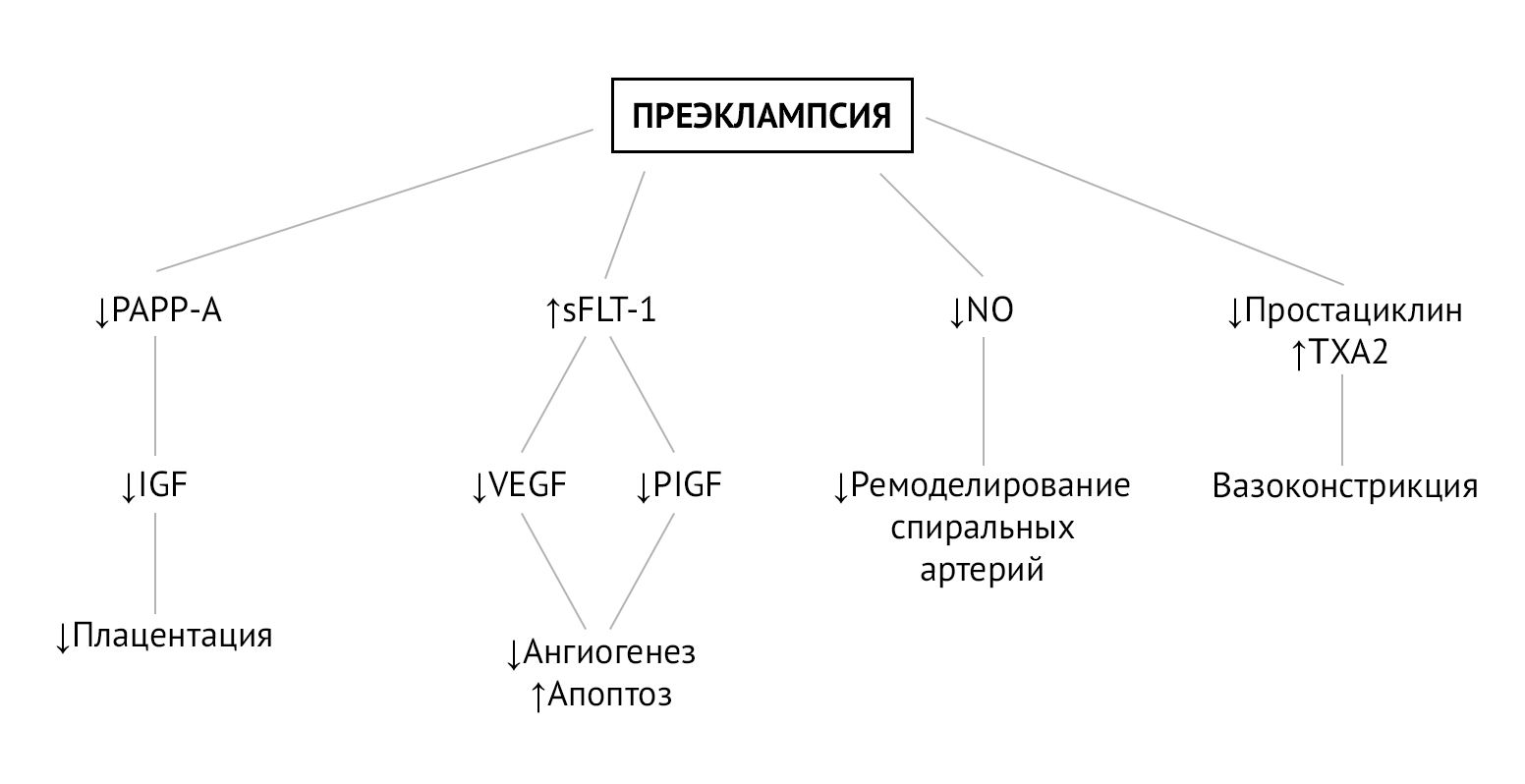
Преэклампсия — вторичное осложнение беременности по отношению к плацентарной дисфункции, которая развивается из-за нарушения ремоделирования спиральных артерий матки на этапе инвазии трофобласта. Постепенно гипоксия плаценты и оксидативный стресс приводят к генерализованной дисфункции ворсинчатого трофобласта, что в свою очередь провоцирует выброс в материнский кровоток факторов (свободных радикалов, продуктов перекисного окисления липидов, цитокинов, sFlt-1), вызывающих генерализованную эндотелиальную дисфункцию. Эндотелиальная дисфункция сопровождается повышенным перекисным окислением эндотелиальных липидов, что активирует ЦОГ и ингибирует простациклин-синтазу, тем самым вызывая быстрый дисбаланс в соотношении TXA2/простациклины (PGI2) в пользу TXA2. TXA2 способствует системной вазоконстрикции, слабо компенсируемой сосудорасширяющим действием простациклинов, уровень которых резко падает [2].
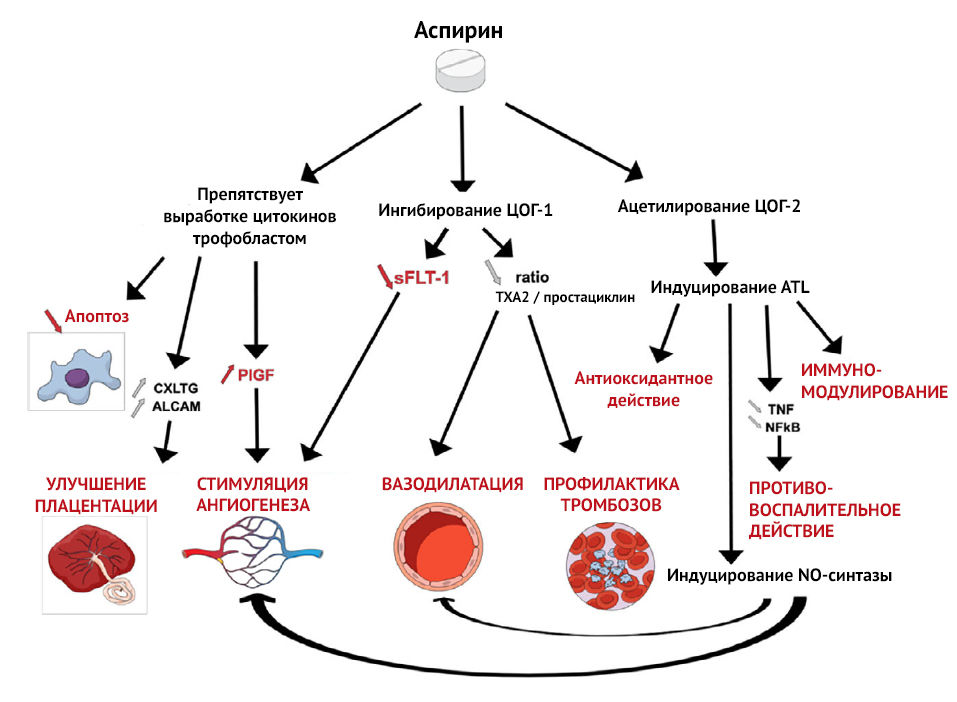
Этот дисбаланс наблюдается с 13 недель беременности у пациенток из группы высокого риска преэклампсии. Баланс TXA2/PGI2 можно восстановить помощью 2-недельного приема низких доз аспирина, который подавляет секрецию TXA2 и, следовательно, агрегацию тромбоцитов, без изменения секреции эндотелиального простациклина (PGI2), тем самым способствуя системной вазодилатации [2].
Рисунок 1 | Биомаркеры и патофизиология преэклампсии [3]
На плацентарную гемодинамику также оказывают влияние местные ангиогенные и антиангиогенные факторы. Один из них, Fms-подобная тирозинкиназа-1 (sFlt-1), представляет собой растворимую форму рецептора VEGF, который, связываясь с циркулирующим фактором роста плаценты (PlGF) и фактором роста эндотелия сосудов (VEGF), ведет себя как мощный антиангиогенный фактор. sFlt-1 определяется в больших количествах у пациенток с преэклампсией и ответственен за ангиогенный дисбаланс, наблюдаемый в патогенезе преэклампсии. В условиях гипоксии аспирин подавляет экспрессию sFlt-1 в трофобластах человека и, таким образом, проявляет проангиогенную активность [2].
Рисунок 2 | Механизм действия аспирина [3]
Оценка риска
Прежде всего стоит определиться с группами риска преэклампсии, коих выделяют три — «низкий», «средний» и «высокий риск».
К группе высокого риска, согласно рекомендациям NICE, относятся женщины, имеющие в анамнезе гипертензию во время предыдущей беременности или хроническую артериальную гипертензию, хронические заболевания почек, системную красную волчанку, антифосфолипидный синдром, сахарный диабет 1 или 2 типа.
К группе умеренного риска относятся женщины с 2 и более из следующих критериев: первобеременные, возраст 40 лет и старше, интервал между беременностями более 10 лет, ИМТ при первом посещении 35 кг\м2 и более, семейная история преэклампсии, многоплодная беременность [4].
На степень риска преэклампсии, по разным данным, также может влиять повышенное среднее артериальное давление до 15 недель беременности, синдром поликистозных яичников, нарушение дыхания во сне и различные инфекции. Что касается акушерского анамнеза, риск повышается в случае вагинального кровотечения во время беременности (продолжительностью не менее пяти дней) и при использовании донорских ооцитов [5].
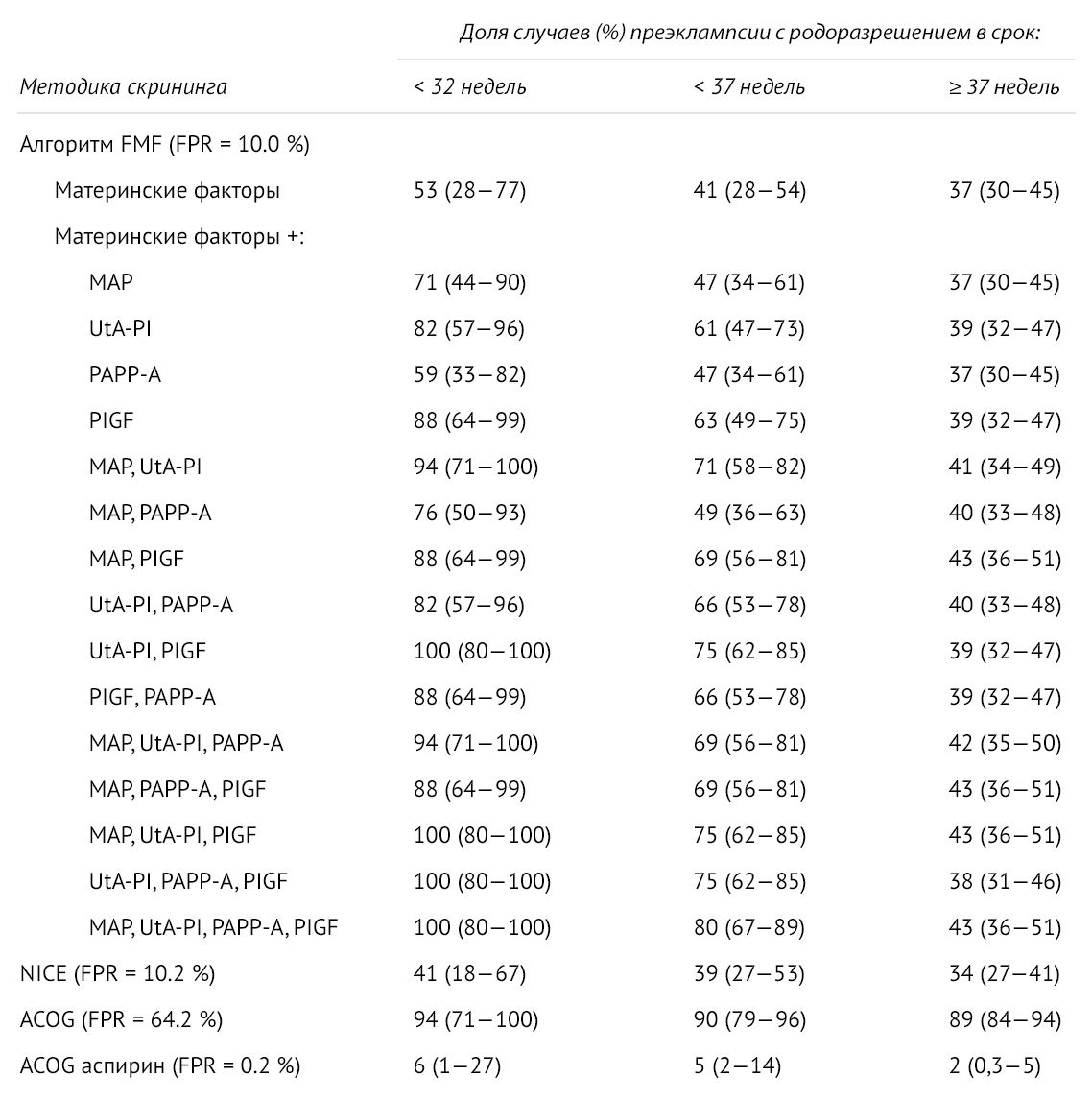
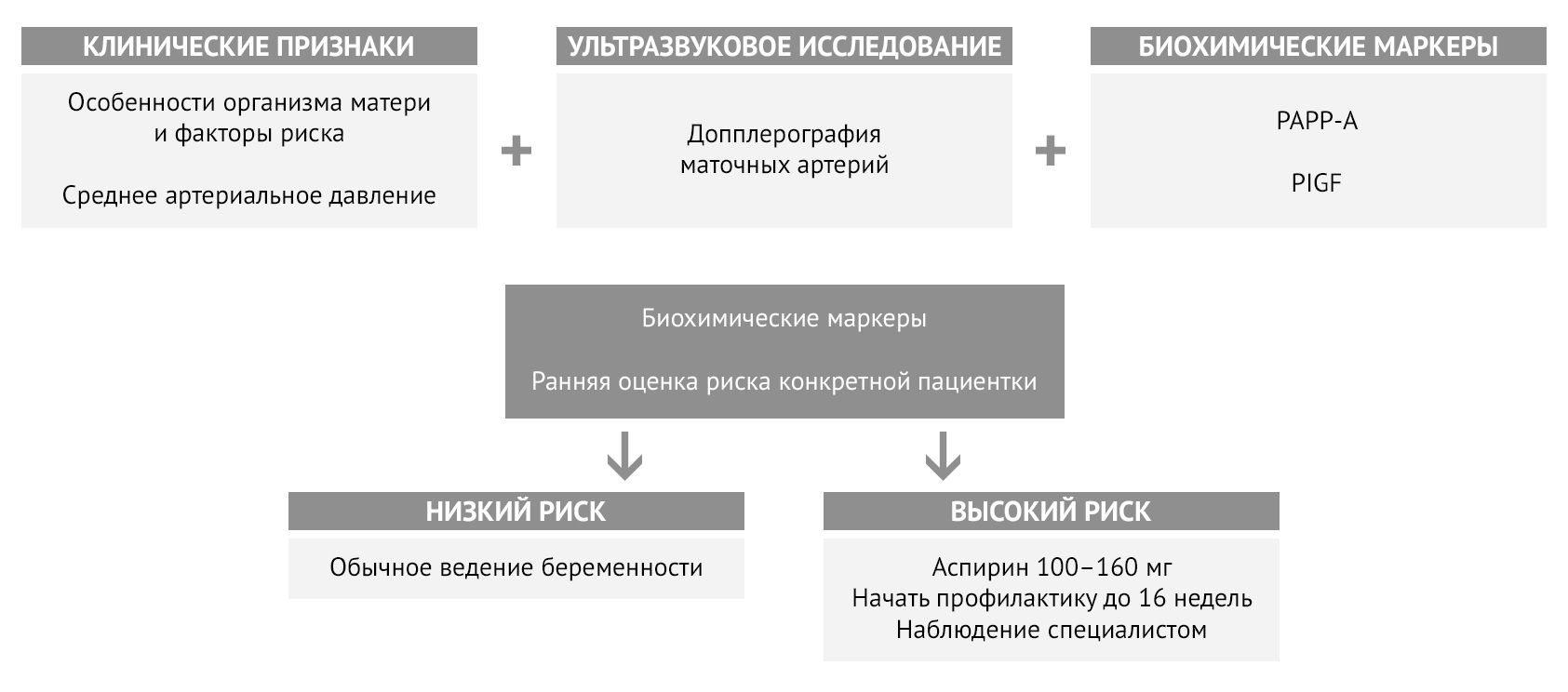
Однако методы скрининга, основанные на материнском анамнезе, выявляют только 40 % случаев преэклампсии, которые потребуют родоразрешения до 37 недель беременности, что влечет за собой рождение недоношенных детей. В связи с этим разрабатываются системы расчета индивидуального риска преэклампсии с использованием дополнительных критериев [6].
Ультразвуковое исследование дает информацию о состоянии маточно-плацентарного кровотока и плода. Для оценки риска преэклампсии чаще всего используется допплерография маточных артерий с оценкой характера кровотока. Оценка кровотока в пупочной артерии также может выявить предикторы развития ПЭ. Параллельно оценивается состояние плода на предмет гипоксии и задержки развития, а также состояние плаценты и ее кровотока [5, 6, 7].
Среди биохимических маркеров преэклампсии для стратификации риска наиболее широко используется соотношение двух маркеров — фактора роста плаценты (PlGF) и sFlt-1. У женщин с преэклампсией наблюдается более высокий уровень циркулирующего sFlt-1 и более низкий уровень PlGF, что заметно и до начала заболевания [5]. Уровень ассоциированного с беременностью плазменного протеина А (РАРР-А) также используется для расчета риска: клинически значимым будет являться снижение концентрации ниже 0,4 MоM [8]. Мета-анализы описывают потенциальную связь между преэклампсией и повышенными уровнями триглицеридов, холестерина и воспалительных маркеров в сыворотке, включая C-реактивный белок, IL-6, IL-8 и ФНОα [5].
FMF (The Fetal Medicine Foundation) для оценки индивидуального риска преэклампсии предложила комбинировать материнские факторы с показателями среднего артериального давления, индексом пульсации маточной артерии, PAPP-A и PlGF [6, 9].
Рисунок 3 | Частота выявления преэклампсии в сроке до 32 недель, до 37 недели, после 37 недели при использовании алгоритмов скрининга FMF, NICE, ACOG и при профилактическом приеме аспирина [9]
Рисунок 4 | Алгоритм определения индивидуального риска преэклампсии и необходимости профилактики
В 2017 году было проведено исследование ASPRE — комбинированный мультимаркерный скрининг и рандомизированное лечение пациентов аспирином, по результатам которого сделано два важных вывода:
Выбор дозировки
Согласно отечественным рекомендациям, аспирин назначается всем пациенткам из группы высокого и умеренного риска после 12 недели беременности и принимается ежедневно вплоть до 36 недели. Дозировка — от 75 до 150 мг в сутки [11].
Все больше исследователей склоняется к тому, что наиболее эффективным является назначение аспирина до 16 недель беременности, а оптимальной дозой — ≥ 100 мг/сут [3, 6, 10, 12].
Раннее начало приема аспирина значительно снижает нежелательные явления у матери и новорожденного. Наиболее вероятное объяснение этих результатов заключается в том, что раннее введение низких доз аспирина улучшает раннее формирование и развитие плаценты [12].
Побочные эффекты
Побочные эффекты, такие как незначительное вагинальное кровотечение и желудочно-кишечные симптомы, наблюдаются примерно у 10 % пациентов. Доказательств повышенного риска серьезного материнского кровотечения или преждевременной отслойки плаценты на данный момент нет [6].
Лечение аспирином приводит к снижению агрегации тромбоцитов плода и, следовательно, к теоретическому риску внутриутробного церебрального кровоизлияния. Этот риск невелик, но число случаев таких побочных эффектов может возрасти при широком назначении аспирина беременным женщинам. Поскольку лечение аспирином следует прекратить примерно на 36 неделе беременности, в зоне риска оказываются дети, рожденные раньше этого срока, следовательно, аспирин может увеличить риск кровотечений, связанных с недоношенностью. Тератогенность, связанная с аспирином, касается только пациенток, получающих дозы от 650 до 2600 мг/сут в связи с заболеваниями сердечно-сосудистой системы. Тератогенного эффекта при приеме аспирина в низких дозах выявлено не было. Негативного влияния на риск развития преждевременных родов и рост плода также не определено, напротив, улучшение маточно-плацентарного кровотока способствует более продолжительной беременности и лучшим показателям роста плода [2].