Гипермобильность мпп сердца что это такое
Пролапс митрального клапана
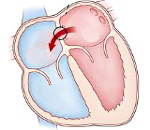
Пролапс митрального клапана сердца — состояние, при котором 1 или 2 створки МК выпячиваются в сторону левого предсердия в момент сокращения левого желудочка. Данная патология приводит к тому, что атриовентрикулярное отверстие частично или полностью перекрывается, образуется дефект, из-за которого возникает обратный заброс крови из желудочка в предсердие. Если объем крови слишком велик (при выраженной регургитации), патология может привести к тяжелым осложнениям, вплоть до внезапной смерти.
Не откладывайте визит к врачу, если вас беспокоит дискомфорт в сердце. Специалисты «Клиники АВС» помогут выяснить причину при помощи современных методов диагностики. Мы обеспечиваем полноценное медицинское сопровождение: консультация, диагностика, лечение, послеоперационное сопровождение, наблюдение.
Причины
Идиопатический, врожденный или первичный пролапс митрального клапана (МК) развивается на фоне врожденной соединительнотканной дисплазии. Она может быть спровоцирована разными факторами, действующими на плод в пренатальном периоде: инфекционные заболевания беременной женщины, сильные отеки, токсическое воздействие, отравление, плохая экология, отягощенная наследственность и пр.
Вторичный пролапс передней створки митрального клапана чаще всего возникает на фоне дисфункции ВНС, нарушения метаболизма, нехватки магния в организме. Он может быть связан с ишемией, ревматизмом, аутоиммунными патологиями, дистрофией миокарда, перенесенными травмами или операциями на сердце и пр.
Симптомы врожденного ПМК
Клиника вариабельна и определяется степенью пролапса МК, наличием регургитации. У многих жалобы вовсе отсутствуют, а патология является случайной находкой на профилактической или плановой эхокардиографии. В этом случае зачастую диагностируется незначительный пролапс митрального клапана.
Других пациентов беспокоят кардиалгии, аритмии. Чаще всего эти проявления возникают на фоне стресса, эмоционального напряжения. При гемодинамических нарушениях возможны головокружения, отдышка, предобморочные состояния, астения.
Часто патология сопровождается признаками ВСД:
Симптомы и лечение пролапса митрального клапана взаимосвязаны. Если не предпринимать никаких мер для коррекции ВСД возможны панические атаки, депрессивные расстройства, ипохондрия, истеричность. Чем больше провисание клапанных створок (пролапс митрального клапана 5 мм — 1 ст., 5-9 мм — 2 ст., до 10 мм — 3 ст.), тем выраженнее симптоматика.
Симптомы приобретенного ПМК
Когда заболевание протекает на фоне другой патологии, то клиническая картина сочетается с проявлениями основной болезни. Поэтому симптомы пролапса митрального клапана у женщин и мужчин зависят от первопричины патологии.
Если болезнь спровоцирована инфекцией (скарлатина, тонзиллит), то преобладают признаки воспалительного процесса в эндокарде. При инфаркте миокарда пролапс митрального клапана симптомы у мужчин или женщин имеет в виде учащенного сердцебиения, кардиалгий, отдышки, кашля. При травмировании грудины возможен разрыв хорд: тахикардия, отдышка, пена розового цвета изо рта.
Диагностика
При аускультации выявляются изолированные щелчки, систолические шумы. Подтверждает это фонокардиография.
Самые эффективные методы выявить пролапс митрального клапана левого желудочка — УЗИ сердца, ЭКГ:
Пролапс митрального клапана на ЭКГ. Изменения на ЭКГ неспецифичны. У пациента может вовсе не быть отклонений в спокойном состоянии. Поэтому более информативным считается метод холтеровского 24-часового мониторирования: определяет нарушения ритма, проводимости и пр.
Лечение
Можно ли вылечить пролапс митрального клапана? Полностью избавиться от заболевания не получится, поэтому больной должен всегда наблюдаться у врача, даже если патология протекает латентно.
Что касается того, как лечить пролапс митрального клапана, то все зависит от стадии развития патологии, клинической картины. Чаще специфическое медикаментозное лечение пролапса митрального клапана 1 степени не проводится, поскольку патология не влечет за собой существенных изменений в работе сердца. Необходимо периодическое наблюдение у врача, проведение профилактических обследований (ЭхоКГ 1 р. в год) для контроля протекания заболевания.
Лечение ПМК 1 степени должно включать:
своевременное лечение всех заболеваний (простудных, стоматологических, гинекологических и пр.);
прием лекарств строго по назначению врача, чтобы снизить токсическую нагрузку на организм;
полный отказ от вредных привычек;
ограничение потребления кофе;
сбалансированное питание с ограничением вредных продуктов;
умеренную физическую активность.
Лечение ПМК также должно включать соблюдение режима сна и трудовой деятельности. При необходимости: физиотерапию, психотерапию для снижения симптоматики ВСД, массажи.
Медикаментозное лечение пролапса митрального клапана 2 степени, 1 степени назначается для устранения вегетативных симптомов, профилактики повреждений сердечной мышцы и инфекционного эндокардита. Для этого могут быть выписаны: бета-блокаторы, успокоительные, антикоагулянты.
При серьезных нарушениях кровообращения лечение митрального клапана сердца 3 степени иногда включает протезирование МК.
Прогнозы
Опасен ли пролапс митрального клапана? Заболевание является потенциально опасным даже при латентной форме протекания. Наибольший риск для здоровья и жизни человека несет пролапс митрального клапана с регургитацией. Патология может сопровождаться аритмиями, эндокардитом инфекционной природы, системным троббозом, сердечной недостаточностью и даже закончиться внезапной смертью.
Но чаще болезнь имеет благоприятный прогноз и лечение пролапса митрального клапана 2 степени или 1 степени не требуется. Необходим профиалктический медицинский осмотр, проведение периодического ЭхоКГ — это поможет вовремя выявить осложнения и начать терапию.
В «Клинике АВС» есть все условия для проведения диагностических манипуляций и в состоянии покоя, и при физической активности, что позволяет нам выявить скрытые патологии сердца и сосудов. Наши специалисты имеют огромный практический опыт в лечении кардиологических заболеваний. А современное высокотехнологичное оборудование дает возможность выполнять сложные оперативные вмешательства, оказывать поддержку пациентам в реабилитационном периоде.
Дефект межпредсердной перегородки
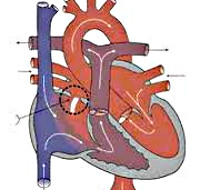
Дефект межпредсердной перегородки – врожденная аномалия сердца, характеризующаяся наличием открытого сообщения между правым и левым предсердиями. Дефект межпредсердной перегородки проявляется одышкой, повышенной утомляемостью, отставанием в физическом развитии, сердцебиением, бледностью кожи, шумами в сердце, наличием «сердечного горба», частыми респираторными заболеваниями. Дефект межпредсердной перегородки диагностируется с учетом данных ЭКГ, ФКГ, ЭхоКС, катетеризации полостей сердца, атриографии, ангиопульмонографии. При дефекте межпредсердной перегородки производится его ушивание, пластика или рентгенэндоваскулярная окклюзия.
Общие сведения
Дефект межпредсердной перегородки (ДМПП) – одно или несколько отверстий в перегородке, разделяющей левую и правую предсердные полости, наличие которых обуславливает патологический сброс крови, нарушение внутрисердечной и системной гемодинамики. В кардиологии дефект межпредсердной перегородки встречается у 5-15% лиц с врожденными пороками сердца, при этом в 2 раза чаще диагностируется у женщин.
Наряду с дефектами межжелудочковой перегородки, коарктацией аорты, открытым артериальным протоком, дефект межпредсердной перегородки входит в число наиболее часто встречающихся врожденных пороков сердца. Дефект межпредсердной перегородки может являться изолированным врожденным пороком сердца или сочетаться с другими внутрисердечными аномалиями: дефектом межжелудочковой перегородки, аномальным дренажем легочных вен, митральной или трикуспидальной недостаточностью.
Причины дефекта межпредсердной перегородки
Формирование дефекта связано с недоразвитием первичной или вторичной межпредсердной перегородки и эндокардиальных валиков в эмбриональном периоде. К нарушению органогенеза могут приводить генетические, физические, экологические и инфекционные факторы.
Риск развития дефекта межпредсердной перегородки у будущего ребенка существенно выше в тех семьях, где есть родственники с врожденными пороками сердца. Описаны случаи семейных дефектов межпредсердной перегородки в сочетании с атриовентрикулярной блокадой или с недоразвитием костей кисти (синдромом Холта-Орама).
Кроме наследственной обусловленности, к возникновению дефекта межпредсердной перегородки, могут приводить вирусные заболевания беременной (краснуха, ветряная оспа, герпес, сифилис и др.), сахарный диабет и другие эндокринопатии, прием некоторых медикаментов и алкоголя во время беременности, производственные вредности, ионизирующая радиация, гестационные осложнения (токсикозы, угроза выкидыша и др.).
Особенности гемодинамики при дефекте межпредсердной перегородки
В силу разницы давления в левом и правом предсердиях, при дефекте межпредсердной перегородки происходит артериовенозное шунтирование крови слева направо. Величина сброса крови зависит от размеров межпредсердного сообщения, соотношения сопротивления атриовентрикулярных отверстий, пластического сопротивления и объема заполнения желудочков сердца.
Лево-правое шунтирование крови сопровождается увеличением наполняемости малого круга кровообращения, возрастанием объемной нагрузки правого предсердия и усилением работы правого желудочка. Ввиду несоответствия между площадью клапанного отверстия легочной артерии и объемом выброса из правого желудочка, происходит развитие относительного стеноза легочной артерии.
Длительная гиперволемия малого круга кровообращения постепенно приводит к развитию легочной гипертензии. Это наблюдается только тогда, когда легочный кровоток превышает норму в 3 и более раза. Легочная гипертензия при дефекте межпредсердной перегородки обычно развивается у детей старше 15 лет, при поздних склеротических изменениях легочных сосудов. Тяжелая легочная гипертензия вызывает правожелудочковую недостаточность и смену шунта, что проявляется вначале транзиторным веноартериальным сбросом (при физической нагрузке, натуживании, кашле и др.), а затем и стойким, сопровождающимся постоянным цианозом в покое (синдром Эйзенменгера).
Классификация дефектов межпредсердной перегородки
Дефекты межпредсердной перегородки различаются по количеству, размерам и расположению отверстий.
С учетом степени и характера недоразвития первичной и вторичной межпредсердных перегородок соответственно выделяют первичные, вторичные дефекты, а также полное отсутствие межпредсердной перегородки, обусловливающее общее, единственное предсердие (трехкамерное сердце).
К первичным ДМПП относят случаи недоразвития первичной межпредсердной перегородки с сохранением первичного межпредсердного сообщения. В большинстве случаев они сочетаются с расщеплением створок двух- и трехстворчатого клапанов, открытым атриовентрикулярным каналом. Первичный дефект межпредсердной перегородки, как правило, характеризуется большим размером (3-5 см) и локализуется в нижней части перегородки над предсердно-желудочковыми клапанами и не имеет нижнего края.
Вторичные ДМПП образованы недоразвитием вторичной перегородки. Обычно они имеют небольшие размеры (1-2 см) и располагаются в центре межпредсердной перегородки или в области устьев полых вен. Вторичные дефекты межпредсердной перегородки часто сочетаются с аномальным впадением легочных вен в правое предсердие. При этом типе порока межпредсердная перегородка сохранена в своей нижней части.
Формирование общего (единственного) предсердия связано с недоразвитием или полным отсутствием первичной и вторичной перегородок и наличием большого дефекта, занимающего площадь всей межпредсердной перегородки. Структура стенок и оба предсердных ушка при этом сохранены. Трехкамерное сердце может сочетаться с аномалиями атриовентрикулярных клапанов, а также с аспленией.
Одним из вариантов межпредсердной коммуникации является открытое овальное окно, обусловленное недоразвитием собственного клапана овального отверстия или его дефектом. Однако ввиду того, что открытое овальное отверстие не является истинным дефектом перегородки, связанным с недостаточностью ее ткани, данная аномалия не может быть причислена к дефектам межпредсердной перегородки.
Симптомы дефекта межпредсердной перегородки
Дефекты межпредсердной перегородки могут протекать с длительной гемодинамической компенсацией, а их клиника отличается значительным разнообразием. Выраженность симптоматики определяется величиной и локализацией дефекта, длительностью существования ВПС и развитием вторичных осложнений. На первом месяце жизни единственным проявлением дефекта межпредсердной перегородки обычно служит транзиторный цианоз при плаче и беспокойстве, что обычно связывается с перинатальной энцефалопатией.
Небольшие дефекты межпредсердной перегородки (до 10-15 мм) не вызывают нарушения физического развития детей и характерных жалоб, поэтому первые клинические признаки порока могут развиться лишь на втором-третьем десятилетии жизни. Легочная гипертензия и сердечная недостаточность при дефекте межпредсердной перегородки формируются примерно к 20 годам, когда возникает цианоз, аритмии, редко – кровохарканье.
Диагностика дефекта межпредсердной перегородки
При объективном обследовании пациента с дефектом межпредсердной перегородки выявляется бледность кожных покровов, «сердечный горб», умеренное отставание в росте и весе. Перкуторно определяется увеличение границ сердца влево и вправо; при аускультации слева от грудины во II-III межреберьях выслушивается умеренно интенсивный систолический шум, который в отличие от дефекта межжелудочковой перегородки или стеноза легочной артерии, никогда не бывает грубым. Над легочной артерией выявляется расщепление II тона и акцентирование его легочного компонента. Аускультативные данные подтверждаются при проведении фонокардиографии.
ЭхоКГ-исследование с цветным допплеровским картированием выявляет лево-правый сброс крови, наличие дефекта межпредсердной перегородки, позволяет определить его величину и локализацию. При зондировании полостей сердца обнаруживается повышение давления и насыщения крови кислородом в правых отделах сердца и легочной артерии. В случае диагностических трудностей обследование дополняется атриографией, вентрикулографией, флебографией яремных вен, ангиопульмонографией, МРТ сердца.
Дефект межпредсердной перегородки следует дифференцировать от дефекта межжелудочковой перегородки, открытого артериального протока, митральной недостаточности, изолированного стеноза легочной артерии, триады Фалло, аномального впадения легочных вен в правое предсердие.
Лечение дефекта межпредсердной перегородки
При дефектах межпредсердной перегородки прибегают к различным способам их закрытия: ушиванию, пластике с помощью перикардиального лоскута или синтетической заплаты в условиях гипотермии и ИК. Рентгенэндоваскулярная окклюзия дефекта межпредсердной перегородки позволяет закрывать отверстия не более 20 мм.
Хирургическая коррекция дефектов межпредсердной перегородки сопровождается хорошими отдаленными результатами: у 80-90% больных отмечается нормализации гемодинамики и отсутствие жалоб.
Прогноз дефекта межпредсердной перегородки
Малые дефекты межпредсердной перегородки совместимы с жизнью и могут обнаруживаться даже в пожилом возрасте. У некоторых больных с небольшим дефектом межпредсердной перегородки возможно спонтанное закрытие отверстия в течение первых 5-ти лет жизни. Продолжительность жизни лиц с большими дефектами межпредсердной перегородки при естественном течении порока составляет в среднем 35-40 лет. Гибель пациентов может наступить от правожелудочковой сердечной недостаточности, нарушений ритма и проводимости сердца (пароксизмальной тахикардии, мерцательной аритмии и др.), реже — от легочной гипертензии высокой степени.
Пациенты с дефектами межпредсердной перегородки (оперированные и неоперированные) должны находиться под наблюдением кардиолога и кардиохирурга.
Лечение гипермобильного синдрома
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
Типичным проявлением гипермобильного синдрома (М35.7. по МКБ 10) являются неспецифические жалобы со стороны опорно–двигательного аппарата у лиц с избыточным объемом движений в суставах [1]. При проведении популяционных исследований показано, что гипермобильный синдром (ГС) – распространенное заболевание с частотой среди городского населения 3–8% [2].
В основе патогенеза ГС лежит наследственный дефект коллагена, приводящий к большей, чем в норме, его растяжимости и, соответственно – уменьшению механической прочности соединительнотканых структур (связок, энезисов, сухожилий). Последнее приводит к повышению риска макро– (подвывихов суставов) и микротравматизации (артралгии) при отсутствии явных физических перегрузок [3].
Поражения суставов при ГС многообразны и могут быть сходными с проявлениями других, более известных заболеваний суставов. Наиболее частый симптом – «немотивированные» артралгии. В связи с недостаточностью знаний врачей, касающихся данной патологии, правильный диагноз часто не устанавливается. Традиционно при осмотре пациента обращается внимание на выявление ограничения движения в пораженном суставе, а не определения избыточного объема движений. Важно отметить, что сам пациент не сообщает о своей чрезмерной гибкости, не считая ее имеющей отношение к суставной проблеме. Определенную помощь в установлении диагноза ГС могут оказать разработанные критерии диагноза ГС [2]. В данных критериях учтены возрастные и половые градации степени подвижности суставов по Бейтону и внесуставные проявления, в том числе и ассоциированные с гипермобильностью суставов фенотипические признаки дисплазии скелета (марфаноидность, деформации грудной клетки, полая стопа, сандалевидная межпальцевая щель стопы, аномалии пальцев кистей). Типичны два варианта ошибочного диагноза. В одном случае в связи с отсутствием объективных признаков патологии (сустав имеет обычный вид, гипермобильность обычно просматривается) и нормальными лабораторными показателями у молодого пациента отрицается какое–либо заболевание; в другом – больному ставят диагноз воспалительного заболевания суставов, протекающего с «минимальной степенью активности», и назначается неэффективное и небезопасное медикаментозное лечение. В обоих случаях отсутствие эффекта от обращения к врачу влечет за собой формирование у пациентов с ГС пессимизма в отношении своего прогноза. Однако нужно помнить о возможности иной, помимо ГС, причины суставного синдрома у лиц с суставной гипермобильностью, в том числе о воспалительных артропатиях.
Общие принципы лечения ГС
Основу терапии ГС составляют немедикаментозные методы. В настоящее время отсутствуют данные, свидетельствующие о влиянии медикаментозных препаратов, в частности, так называемых хондропротекторов, на структуру соединительной ткани и клинические проявления при ГС, хотя теоретически такая возможность существует.
Для пациента с ГС в первую очередь имеет значение сам факт установления правильного диагноза. Некоторых пациентов беспокоят не столько сами ощущения (невыраженные и нестойкие артралгии), сколько страх перед «ревматоидным артритом» или другими инвалидизирующими заболеваниями суставов, о которых они читали в популярной медицинской литературе. В этих случаях объяснение пациенту причин его ощущений в доступной форме и советы по оптимизации образа жизни являются достаточными. Советы заключаются в приведении к равновесию возможностей опорно–двигательного аппарата конкретного лица и его физической нагрузки. При ГС порог переносимой физической нагрузки заметно ниже в сравнении с обычными лицами. Нагрузки, которые являются для здоровых людей обыденными (прогулки, игровые виды спорта, длительное стояние в транспорте), у пациентов с ГС приводят к появлению или усилению суставных симптомов. Логичен совет избегать физических нагрузок, во время или после которых пациент отмечает ухудшение состояния или таких, которые предполагают риск получения травмы. Это существенно, так как нередко пациенты самостоятельно или по чьему–либо совету принимают решение «тренировать» симптоматичные суставы «через боль». Последнее недопустимо и приводит лишь к усугублению клинических проявлений.
Важно объяснить пациенту, что состояние его связочного аппарата является врожденным и будет сопровождать его всю жизнь. Это отнюдь не означает, что беспокоящие пациента проблемы непреодолимы. Они успешно лечатся, однако для предупреждения их повторения необходимо соблюдать определенные правила и быть готовым к другим проявлениям своего «особенного» состояния, в большинстве своем доброкачественным и не грозящим инвалидизацией. Ряд внесуставных проявлений ГС, такие как кожные стрии, пролапс клапанов сердца, нефроптоз, к сожалению, не поддаются коррекции, и с ними нужно просто примириться.
Вторым по важности условием улучшения состояния пациента с ГС является создание и поддержание силы и выносливости мышц, окружающих «проблемные» регионы скелета (крупные суставы, позвоночник). Развитые мышцы в определенной степени способны компенсировать связочную слабость, контролируя возможный объем движений. В отличие от связочного аппарата мышцы отвечают на регулярную физическую нагрузку увеличением силы и объема. Однако здесь врач и пациент сталкиваются с проблемой – как укреплять мышцы при ограниченной возможности пациента переносить физические нагрузки? Выходом из данной ситуации является использование специальных методов физической тренировки, известных как изометрическая гимнастика. Последняя заключается в выполнении упражнений, при которых происходит значительное напряжение мышц при отсутствии или минимальных движениях в суставах. По сути, пациент только пытается выполнить какое–либо движение, но само движение не происходит. Примеры подобных упражнений показаны на фото.
Изометрическое упражнение для укрепления четырехглавой мышцы бедра (при артралгии коленного сустава) (фото 1). Пациент в положении сидя отрывает прямую ногу от поверхности стула и держит ее в таком положении 10 секунд. Упражнение повторяется 10 раз.
Изометрическое упражнение для укрепления паравертебральных мышц (экстензоров позвоночника) (фото 2). Пациент в положении лежа на животе (руки за спиной или головой) приподнимает грудь и удерживает ее в таком положении 10 секунд. Упражнение повторяется 10 раз.
При знании функциональной анатомии врач без труда может составить для пациента комплекс изометрических упражнений практически для любого отдела скелета. Важно, чтобы пациент выполнял эти упражнения, как минимум, ежедневно или несколько раз в день.
Из других видов физической нагрузки полезно плавание или аэробика в воде, где вода играет роль изометрической составляющей, создавая сопротивление выполняемым движениям. Допустимыми являются занятия в группах шейпинга и гимнастических залах при условии знакомства тренера с особенностями состояния пациента (выполнение основных упражнений в положении «лежа» и «сидя»). При достижении эффекта (обычно это происходит через 1–2 месяца от начала регулярных занятий) необходимо и в дальнейшем поддерживать мышцы в необходимом тонусе. Прекращение занятий приводит к рецидиву симптомов.
Развитые мышцы позволяют решить еще одну важную терапевтическую задачу – обучить пациента контролировать свои движения. Известно, что объем движений в суставах зависит как от состояния связок, так и от тонуса окружающих мышц. У пациентов с ГС нередко наблюдается мышечная гипотония. Пациенту следует стремиться ограничивать объем движений в симптоматичных суставах (как правило, разгибания) рамками нормы. Данный контроль потребует вначале сознательных усилий, которые в дальнейшем должны закрепляться в приобретенном стереотипе движений.
Крайне осторожно следует относиться к выбору вида спорта для детей с суставной гипермобильностью. С одной стороны, физическая нагрузка им необходима для развития мышц, с другой – избыточная нагрузка может привести к появлению симптомов заболевания. Суставная гипермобильность нередко является обязательным условием при приеме ребенка 5–7 лет в группы художественной или спортивной гимнастики, акробатики. Безответственная эксплуатация природных особенностей ребенка тренером и отсутствие контроля за происходящим со стороны родителей может иметь необратимые последствия (привычные вывихи, тяжелые травмы).
Наиболее безопасным видом спорта для лиц с гипермобильностью суставов является плавание.
Особенности лечения
отдельных проявлений ГС
Лечение локальных проявлений ГС, по сути, ничем не отличается от лечения нозологических форм (постравматические болевые синдромы, плоскостопие, сколиоз, периартикулярные поражения), известных как отдельные заболевания, но которые ассоциированы с ГС. В этом случае, как при формулировке диагноза, так и при определении тактики лечения, врач должен учитывать фоновое состояние опорно–двигательного аппарата (собственно ГС), в рамках которого возник отдельный синдром.
Наиболее частым вариантом проявления ГС являются олиго– или моноартралгии, особенно артралгии коленных суставов. Причиной болевого синдрома в этом случае являются микротравматизация опорных суставов с развитием следовой воспалительной реакции, последствия травм (привычные подвывихи голеностопных суставов, менископатия), некоторые ортопедические аномалии, ассоциированные с гипермобильностью (субклинические формы дисплазии тазобедренных суставов, продольное и поперечное плоскостопие, hallux valgus).
В каждом конкретном случае от врача требуется, помимо установления нозологического диагноза (ГС), умение выявить локальную причину (или причины) моно– или олигоартралгии. Для артралгий голеностопного и коленного суставов нередко такой причиной является продольное плоскостопие. Клиническая диагностика плоскостопия не представляет сложностей [4]. При выявлении симптоматического плоскостопия обязательным является включение в комплекс лечения ношение корригирующих стелек (супинаторов). Важным условием эффективности использования супинаторов является правильный их подбор – ходьба в супинаторах не должна вызывать дискомфорт. Известно, что «привыкания» к неудобным стелькам не происходит, и пациент в дальнейшем отказывается от их использования. При исчезновении болей пациент и дальше должен пользоваться супинаторами (пожизненно), по крайней мере, в той обуви, в которой испытывает основную нагрузку (уличной, рабочей).
Стойкие и выраженные артралгии крупных суставов в рамках ГС могут встречаться без каких–либо провоцирующих физических факторов и возникать после респираторной инфекции или психоэмоционального стресса (у детей). В связи с незначительностью выраженности местного воспалительного процесса прием нестероидных противовоспалительных препаратов (НПВП) внутрь или парентерально нецелесообразен. Уменьшить артралгии удается с помощью НПВП в виде местных аппликаций. Препаратом выбора в этом ряду может быть Диклоран Плюс, хорошо зарекомендовавший себя как эффективное местное средство, широко применяемое с целью подавления умеренного воспалительного процесса в структурах опорно–двигательного аппарата.
Диклоран Плюс является комбинированным препаратом для наружного применения, действие которого обусловлено свойствами компонентов, входящих в его состав. Препарат оказывает местное анальгезирующее, противовоспалительное и противоотечное действие.
Входящие в состав Диклорана Плюс диклофенак натрия и метилисацилат – НПВП, механизм действия которых связан с подавлением синтеза простагландинов. Они уменьшают боль и воспаление в суставах, а также утреннюю скованность и отечность суставов, что способствует увеличению объема движений. Основным активным веществом льняного масла является a–линоленовая кислота (этиловый эфир ненасыщенной жирной кислоты), которая обладает противовоспалительным действием. Ментол вызывает раздражение нервных окончаний, при наружном применении оказывает местное раздражающее и слабо выраженное анальгезирующее действие.
У отдельных пациентов с ГС артралгии могут исчезать при приеме седативных препаратов или при выполнении простейших местных манипуляций – массажа, нанесения раздражающих и отвлекающих средств (мази с капсаицином, другими раздражающими веществами).
Упорные артралгии коленных суставах предполагают использование пациентом ортезов (наколенников). В настоящее время в специализированных ортопедических аптеках (кабинетах) предлагается большой их выбор. При ГС используют наколенники со средней степенью стабилизации сустава (с эластичными боковыми стабилизаторами). Пациенту рекомендуют носить их в активный период суток (или при появлении артралгий при повышенных физических нагрузках – прогулках, занятиях спортом, от которых он не может отказаться). Иногда период использования ортезов ограничивают временным промежутком (1–2 месяца), в течение которого занятия изометрической гимнастикой приводят к укреплению четырехглавой мышцы бедра. При достижении мышечной стабилизации сустава необходимость в дальнейшем использовании наколенника отпадает.
Рецидивирующий выпот в суставе и бурсит, как проявления ГС, являются нечастой, но наиболее сложной диагностической ситуацией, когда необходимо исключать воспалительную артропатию. Скопление экссудата в синовиальной полости предполагает диагностическую пункцию. Характерной особенностью выпота в сустав (коленный) или сумку (препателлярную, инфрапателлярную, локтевого отростка) при ГС является связь с травмой, невоспалительный характер синовиальной жидкости (иногда геморрагический) и быстрое обратное развитие при соблюдении щадящего режима для травмированной конечности. При лечении затяжного выпота в коленный сустав или бурсита допустимо разовое введение в синовиальную полость микрокристаллических препаратов глюкокортикостероидов. При этом используют препараты с умеренной противовоспалительной активностью (метилпреднизолона или гидрокортизона ацетата) или неполную дозу активных препаратов (бетаметазона). Рецидивирующий выпот в коленном суставе требует поиска локальных причин (нередко это повреждение мениска, выявляемое при магнитно–резонансной томографии или ультразвуковом исследовании). Обнаружение повреждения мениска предполагает направление пациента к ортопеду для решения вопроса о целесообразности диагностической и лечебной артроскопии.
Подвывихи суставов (в основном голеностопных и коленных) типичны для молодых пациентов с ГС. С возрастом большинство из них замечают свою предрасположенность к травмам и самостоятельно предпринимают профилактические меры (носят обувь с высокой шнуровкой, избегают травмогенных ситуаций). При часто рецидивирующих подвывихах рекомендуется постоянное ношение ортезов для соответствующих суставов.
В ряде случаев причиной обращения к врачу является «щелканье» суставов и/или позвоночника без болевых ощущений. Пациент обычно сообщает о «хрусте», но при осмотре выясняется, что симптом представляет собой именно щелчки. Данный феномен может быть единственным проявлением гипермобильности и, по сути, не является патологическим признаком. Следует отличать щелчки, возникающие только при активных движениях в суставе, от патологической крепитации, сопровождающей остеоартроз и наблюдающейся как при активных, так и пассивных движениях в суставе. Появление и исчезновение щелчков в суставах в течение жизни иногда трудно поддается объяснению и может быть связано с изменением тонуса мышц, окружающих «симптоматичный» сустав, неравномерностью скольжения сухожилий относительно костных выступов в области суставов и смещением суставных поверхностей относительно друг друга. При отсутствии болевых ощущений феномен «щелчков» не требует лечения. Уменьшение и исчезновение щелчков при движениях в суставах наблюдается при увеличении силы мышц, которое достигается изометрической гимнастикой.
Дорсалгии, нередко сочетающиеся со сколиозом, встречаются у пациентов с ГС в любом возрасте. Боли имеют механический ритм: появляются или усиливаются при длительных статических нагрузках (стоянии, иногда сидении), уменьшаются или исчезают в положении лежа, отвечают на массаж, прием анальгетиков и (в меньшей степени) НПВП. Отчетливая зависимость от НПВП, необходимость их постоянного приема нехарактерна для ГС и предполагает присутствие воспалительного заболевания позвоночника. Как и в случае артралгий, в лечении дорсалгий и предупреждении рецидивов большое значение имеют изометрические упражнения, укрепляющие паравертебральные мышцы.
По нашим данным, частота сколиоза при ГС составляет 30–35% [2]. Ортопедическая помощь должна оказываться как можно раньше; известно, что после подросткового периода (а в ряде случаев и при своевременной помощи) излечения не наступает. Основная роль в предупреждении прогрессирования сколиоза принадлежит физическим методам воздействия (исключение ношения сумки на одном плече, гимнастика), однако реабилитационные программы можно дополнять приемом анальгетиков и/или НПВП.
Полиартралгии характерны для пациентов с ГС молодого и среднего возраста, преимущественно женщин; при этом фактор физической нагрузки большого значения не имеет. Провоцирующим артралгии моментом может быть психоэмоциональный стресс, метеоусловия, фаза менструального цикла, перенесенное острое респираторное заболевание. Существенное значение в генезе полиартралгий у пациентов с ГС имеет состояние проприоцептивной чувствительности, нарушение которой ассоциировано с гипермобильностью [5].
Периартикулярные поражения (тендиниты, эпикондилит, другие энтезопатии, туннельные синдромы) встречаются у пациентов с ГС старше 40 лет достоверно чаще, чем в популяции [3]. Присутствие множественных (более 2–х локализаций) периартикулярных поражений в течение жизни являются одним из малых диагностических критериев ГС [2]. Как уже говорилось, лечение отдельных форм периартикулярных поражений при ГС проводится по известным принципам [7], однако при ГС чаще встречаются рецидивирующие формы и тенденция к их хронизации.
Нередким проявлением ГС, особенно у пациентов старше 30 лет, является синдромный вариант, когда у одного пациента обнаруживается несколько признаков, относящихся к невоспалительной группе заболеваний соединительной ткани. В этом случае у одного и того же больного имеются олигоартралгии (для старшего возраста они типичнее, чем полиартралгии), дорсалгии, набор периартикулярных синдромов, уже осложненное плоскостопие. В ряде случаев такой симптомокомплекс у пациентов с ГС старшей возрастной группы (40–50 лет) клинически и рентгенологически не отличим от полиостеоартроза. Известно, что гипермобильность суставов является фактором риска для развития раннего остеоартроза [8], лечение которого в данном случае должно проводиться по общепринятым стандартам [9].
Актуальность проблемы ГС определяется не столько тяжестью патологии (она несопоставима с ревматоидным артритом, другими воспалительными артропатиями), сколько распространенностью синдрома среди работоспособного населения и трудностями, возникающими при его диагностике. Постановка диагноза и успешное лечение проявлений ГС требуют от врача внимания к малозаметным деталям, получаемых при сборе анамнеза и осмотре, и знания патогенеза возможных клинических проявлений. Лечение ГС представляет собой творческий процесс с индивидуальным подходом к пациенту и к клинической ситуации.
Литература
1. Kirk JH, Ansell B, Bywaters EGL, The hypermobility syndrome. Ann. Rheum. Dis. 1967; 26: 425.
2. Беленький А.Г. Гипермобильность суставов и гипермобильный синдром: распространенность и клинико–инструментальная характеристика. Автореф. дис. докт. мед. наук. – Москва.– 2004. – с.1–50.
3. Beighton PH, Grahame R, Bird HA. Hypermobility of joints, edn.3. London. Springer–Verlag, 1999.
4. Consilium medicum. 2005.– Том 7. – № 9.
5. Hall MG, Ferrel WR, Sturrock RD, Hamblen DL, Baxendale RH. The effect hypermobility syndrome on knee joint proprioreception. Br. J. Rheumatol. 1995; 34: 121–5.
6. Grahame R, Bird H. British consultant rheumatologist’ perceptions about the hypermobility syndrome: a national survey. Rheumatology. 2001; 40: 559–63.
7. Бунчук Н.В. Болезни внесуставных мягких тканей. В руководстве по внутренним болезням. Ревматические болезни. Под ред. В.А. Насоновой, Н.В. Бунчука. –М. Медицина.1997 – С. 411–428.
8. Коршунов Н.И., Гауэрт В.Р. Синдром гипермобильности: клиническая характеристика и особенности ревматоидного артрита и остеоартроза, развившихся на его фоне. Тер. Архив. 1997. №12. с. 23–27.
9. Клинические рекомендации. Ревматология. Под редакцией Е.Л. Насонова. Москва. «ГЭОТАР–Медиа» 2005. с.99–112.