Воротниковая зона у плода увеличена что делать
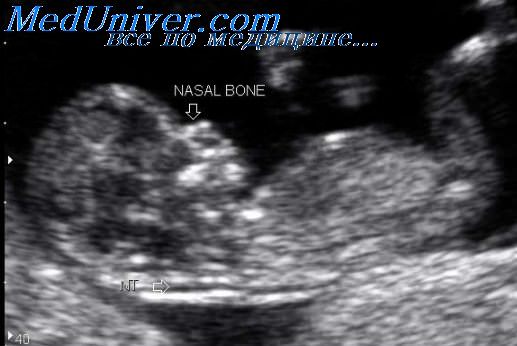
Толщина воротникового пространства (ТВП)
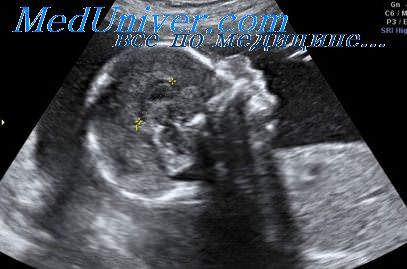
Воротниковое пространство – это скопление жидкости в области шеи плода. В нашей стране воротниковое пространство у плода исследуют в первом триместре беременности при скрининговом ультразвуковом обследовании в 10-14 недель беременности. Толщина воротникового пространства (ТВП) это область между внутренней поверхностью кожи плода и наружной поверхностью мягких тканей, покрывающих шейный отдел позвоночника.
Изображение воротникового пространства можно оценивать как с помощью трансабдоминального, так и трансвагинального сканирования. Оценка ТВП у плода проводится при значениях копчико-теменного размера (КТР плода) от 45 до 84 мм и позволяет заподозрить хромосомные аномалии, особенно трисомию 21-й хромосомы (синдром Дауна) и сформировать среди беременных группу риска по рождению детей с врожденной и наследственной патологией.
Толщина воротникового пространства. Норма
Толщина воротникового пространства в норме составляет от 0,7 до 2,7 мм в зависимости от срока беременности. Риск рождения ребенка с хромосомными аномалиями заметно увеличивается с утолщением воротникового пространства и возрастом матери. Поэтому всегда, когда толщина воротникового пространства составляет 3 мм или более, врач назначает проведение инвазивного кариотипирования (исследования, которое позволяет на клеточном уровне выявить возможность рождения малыша с генетическим синдромом, таким как синдром Дауна, Эдвардса, Патау и др), с использованием биопсии ворсин хориона (на анализ берется кусочек ткани плаценты) или раннего амниоцентеза (с целью получения образца амниотической жидкости).
Молодым женщинам (до 35 лет), не имеющим факторов повышенного риска хромосомных аномалий, может быть рекомендовано неинвазивное скрининговое УЗИ и сдача крови на биохимические маркеры (PPAP-А, ХГЧ, АФП).
Одновременный учет возраста матери, ТВП эмбриона и результатов определения в сыворотке крови матери свободного β-ХГЧ и РАРР-А позволяет более точно подтвердить или опровергнуть возможность рождения ребенка с хромосомными аномалиями, а также сократить количество инвазивных вмешательств.
Несмотря на наличие прямой зависимости между частотой хромосомных дефектов, врожденных пороков развития и расширением воротникового пространства у плода в ранние сроки беременности, ТВП нельзя полностью отождествлять с необходимостью прерывания беременности, так как более чем в 80% случаев рождаются здоровые дети. Расширенное воротниковое пространство является только показанием к более детальному и расширенному обследованию, в частности для своевременной диагностики врожденных пороков развития, которые могут проявиться позже обнаружения и исчезновения ТВП.
Воротниковая зона у плода увеличена что делать
Хотя большинство плодов с хромосомными нарушениями обычно не выявляется в первом триместре, такие случаи, как правило, сопровождаются проявлениями в виде неразвивающейся беременности или угрозы ее прерывания. Тем не менее имеется ряд признаков, которые позволяют заподозрить состояние анеуплоидии уже начиная с первого триместра.
Самым легким способом для измерения является его проведение при трансвагинальном исследовании, когда получено изображение задней поверхности эмбриона в продольной плоскости.
Маркеры курсора следует помещать на внутренние гиперэхогенные границы, окружающие воротниковое пространство. Предполагается, что данное пространство формируется вследствие гиперперфузии головного конца эмбриона, обусловленной сужением перешейка аорты, что сопровождается увеличением диаметра аорты над областью сразу после отхождения артериального протока, что и вызывает повышение кровоснабжения головных отделов.
У этих эмбрионов часто возникает некоторая степень ранней сердечной недостаточности, которая проявляется признаками нарушения кровотока в венозном протоке.
В целом около 30% плодов с расширенным воротниковым пространством будут иметь анеуплоидию, при этом наиболее распространенными среди них являются трисомии 21 и 18 и моносомия X. Ряд исследований также продемонстрировал, что риск хромосомных аномалий повышается с увеличением толщины воротникового пространства. У плодов с нормальным кариотипом приблизительно в 4% случаев расширение воротникого пространства может являться признаком нехромосомного заболевания.
Такие нарушения включают в себя синдром Нунана (Noonan), кистозную гигрому шеи, водянку плода, омфалоцеле, обструктивную уропатию, генетические синдромы и многое другое, что постоянно описывается в научных трудах. По сравнению с плодами, имеющими тонкую шейную складку, плоды с утолщением воротникового пространства имеют тенденцию к более высокой частоте неблагоприятных исходов беременности и снижению уровня выживаемости. Как правило, воротниковое пространство спонтанно регрессирует и после 20-й нед беременности встречается редко.
Прогностическое значение толщины воротникового пространства в пренатальной диагностике врожденной патологии плода
Челябинская государственная медицинская академия
Проблема наследственной и врожденной патологии, прежде всего врожденных пороков развития (ВПР), хромосомных и моногенных заболеваний за последнее десятилетие приобрела серьезную социально-медицинскую значимость. Частота врожденной и наследственной патологии в популяции составляет в среднем 5% от числа новорожденных детей. В структуре перинатальной заболеваемости и смертности врожденная и наследственная патология занимает 2-3 место. Широкое внедрение в клиническую практику скринингового ультразвукового исследования в 11-14 недель беременности позволяет провести раннюю пренатальную диагностику ВПР и хромосомных аномалий (ХА) [4]. Среди многочисленных эхографических маркеров ХА наиболее ценным считается толщина воротникового пространства [5]. Использование этого маркера позволяет выявлять до 66,7-92% хромосомных дефектов уже в ранние сроки беременности [6, 7]. Поэтому представляет научный интерес дальшейшее изучение увеличения толщины воротникового пространства (ТВП) плода как пренатального эхографического маркера врожденной и наследственной патологии.
Целью исследования явилась оценка величины толщины воротникового пространства плода в качестве маркера хромосомных аномалий и врожденных пороков развития плода.
Метод выборки: сплошной по мере обращения.
1. Беременность в сроке гестации 11–14 недель.
2. Известная дата последней менструации при 26–30 дневном цикле.
3. Согласие женщины на участие в исследовании.
1. Нарушения менструального цикла.
2. Указание на прием гормональных контрацептивов за два месяца до цикла зачатия.
3. Стимулированная беременность.
4. Многоплодная беременность.
В соответствии с критериями включения/исключения за указанный период было отобрано 1310 беременных в сроки гестации от 11 до 14 недель, состоявших на диспансерном учете в женских консультациях г. Челябинска.
Эхографические исследования проведены на ультразвуковых сканерах фирмы TOSHIBA (Япония) высокого (XARIO XG) и экспертного (APLIO XG) классов. Для измерения размеров ТВП использовали трансабдоминальный доступ сканирования. В случаях регистрации у плода эхографических маркеров хромосомных дефектов или врожденных пороков развития, исследование завершали трансвагинальным доступом для детального изучения анатомии и проведения расширенной эхокардиографии плода. В ходе пренатального консультирования пациентке сообщали о наличии риска хромосомной патологии и объясняли целесообразность пренатального кариотипирования. В сроке 11-13 недель гестации осуществляли трансабдоминальную аспирацию ворсин хориона. При отказе от пренатального кариотипирования в ранние сроки и выявлении других эхографических маркеров хромосомной патологии или врожденных пороков развития плода во втором триместре беременности, рекомендовалась оценка кариотипа плода методом кордоцентеза в 21-24 недели.
Статистический анализ данных проводился при помощи пакета статистических программ STATISTICA 6.0 (StatSoft, 2001) и программы MedCalc (9.1.0.1) for Windows. При распределении признака в выборке, близком к нормальному, количественные значения представлялись в виде средней арифметической и ее среднеквадратичного отклонения (M±σ).
С целью оценки прогностической значимости показателей проводился ROC-анализ с вычислением чувствительности, специфичности, отношения положительного и отрицательного правдоподобия. Для всех видов анализа статистически достоверными считались значения p 0,05).
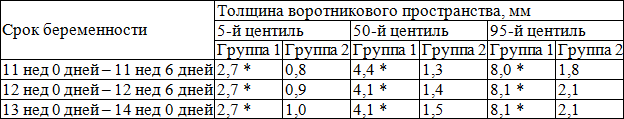
Согласно полученных нами данным толщина воротникового пространства плода в группе 2 (со своевременными родами и рождением здорового ребенка) постепенно увеличивается на сроках от 11 до 14 недель, составляя в среднем 1,3±0,3 мм в 11–12 недель, 1,4±0,4 мм в 12–13 недель и 1,5±0,3 мм в 13-14 недель, при отсутствии различий между величинами ТВП в эти сроки беременности (р>0,05).
В табл. 1 представлены значения толщины воротникового пространства плода в 11–14 недель беременности в группах сравнения.
Таблица 1. Показатели толщины воротникового пространства плода в 11–14 недель беременности в группах сравнения
Таким образом, в соответствии с полученными данными, необходимо выделять пациенток с расширением ТВП у плода в группу высокого риска по врожденным порокам развития даже при отсутствии хромосомной патологии. Особое внимание следует уделять детальному изучению анатомии плода и эхокардиографическому исследованию, так как множественные врожденные пороки развития и пороки сердца регистрируются наиболее часто.
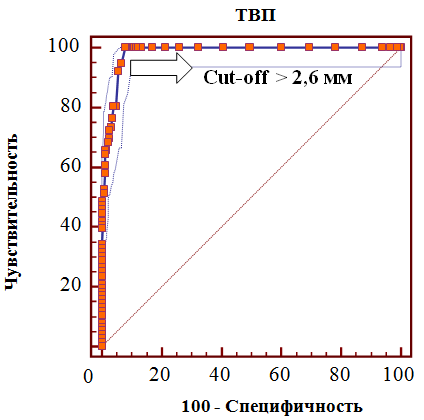
С целью оценки прогностического значения величины ТВП в отношении развития хромосомных аномалий плода в группах сравнения нами использовался ROC-анализ (рис. 4).
Рис. 4. ROC-кривая прогностического значения толщины воротникового пространства в отношении хромосомных аномалий плода
Проведенный анализ показал, что толщина воротникового пространства выше 2,6 мм ассоциирована с высоким риском развития хромосомных аномалий, причем указанный уровень имеет высокую чувствительность (100%) и специфичность (89,7%), а также отношение правдоподобия положительного результата (9,65), р
Список использованных источников:
3. Копытова Е.И. Расширенное воротниковое пространство плода как пренатальный эхографический маркер врожденных и наследственных заболеваний: Автореф. дис. … канд. мед. наук. – М., 2007. – 22 с.
Воротниковая зона у плода увеличена что делать
При тяжелых формах кистозной гигромы с водянкой плода и маловодием прогноз, как правило, летальный, и гибель плода часто наступает внутриутробно. При умеренной степени выраженности, когда плод рождается живым, для облегчения его состояния может производиться хирургическое вмешательство. Но даже в таких случаях возникают проблемы, связанные с дефектами, которые были вызваны кистами, в частности деформации таких костных структур, как нижняя челюсть, затылочная кость и позвоночник.
Другие осложнения, в частности парез лицевого нерва, бывает трудно коррегировать или исправить.
Иногда гигрома может исчезать антенатально. Мы наблюдали несколько таких случаев у плодов с нормальным кариотипом. Тщательная ультразвуковая оценка анатомии этих плодов в срок около 18 нед беременности не выявляла у них пороков или признаков водянки. Эти наблюдения свидетельствуют, что кистозные гигромы могут спонтанно разрешаться, что, возможно, связано с отсроченным развитием сообщения между яремным лимфатическим мешком с венозной системой.
Данный факт может иметь значение при консультировании пациентки, имеющей плод с таким пороком. Последними исследованиями установлено, что наличие маленькой гигромы, или, иначе, утолщения воротникового пространства, более 3 мм в первом триместре беременности связано с 1-3% риском наличия анеуплоидии.
Воротниковым пространством (ВП) называется скопление жидкости в области задних отделов шеи плода человека, которое обычно визуализируется при ультразвуковом исследовании после 9 нед беременности по менструальному сроку. Измерение толщины ВП можно проводить в сроки от 10-й до 14-й нед гестации у плодов с величиной копчико-теменного размера (КТР) от 38 до 84 мм. Увеличение толщины ВП сопровождается повышенным риском наличия хромосомных аберраций (особенно трисомии 21), а также других нехромосомных аномалий и синдромов, о которых пойдет речь ниже.
При трисомии 21 избыточное скопление жидкости может обусловливаться гиперэкспрессией гена коллагена IV, типа расположенного на хромосоме 21, что приводит к образованию соединительной ткани с более эластичной структурой. Такое скопление жидкости также может возникать, когда нарушается двигательная активность плода (например, вседствие акинезии плода); при синдромах экзо- или эндогенной компрессии грудной клетки; а также при пороках сердца, осложненных ранним развитием сердечной недостаточности.
Чаще всего воротниковое пространство можно наблюдать в сроки беременности от 10 до 14 нед, потому что в этот период лимфатическая система продолжает развиваться, а сосудистое сопротивление периферического русла плаценты еще сохраняется достаточно высоким. После 14 нед резистентность плацентарного бассейна снижается, а лимфатическая система становится достаточно развита для того, чтобы дренировать скопившееся количество жидкости.
Измерение толщины воротникового пространства не представляет сложности. Для того чтобы точно определить вероятность Риска, необходимо при его оценке соблюдать следующие принципы:
• измерения можно выполнять как при помощи трансвагинального, так и трансабдоминального доступа, при этом необходимым условием является возможность получения продольной (сагиттальной) плоскости сканирования плода;
• изображение нужно увеличить так, чтобы плод занимал не менее 75% площади изображения на экране монитора;
• для измерения максимальной толщины ВП маркеры курсора должны быть установлены на внутренней поверхности кожи и наружной поверхности мягких тканей, покрывающих шейный отдел позвоночника;
Тем не менее в связи с тем, что вероятность наличия трисомии 21 различается в зависимости от степени отклонения показателя толщины ВП от нормального значения медианы (чем толще ВП, тем выше риск трисомии 21), более точный расчет риска трисомии 21 в каждом конкретном случае может быть достигнут путем комплексного учета всех факторов, включая возраст матери, величину КТР, семейный анамнез и размеры ВП. Такой подход известен как последовательная оценка риска. Возрастной риск наличия трисомии 21 умножается на отношение вероятности (ОВ), которое зависит от того, насколько толщина ВП отклоняется от медианы нормальных величин для данного КТР (величина дельта). Для наглядности иллюстрации можно рассмотреть две гипотетические ситуации.
Воротниковая зона у плода увеличена что делать
Точные механизмы, объясняющие причины возникновения феномена увеличения воротникового пространства у эмбрионов как с нормальным, так и аномальным кариотипом, в настоящее время остаются до конца не выяснены. При формировании кистозной гигромы шеи этиология этого процесса заключается в затруднении лимфооттока. Однако в случае с воротниковым пространством такой очевидной связи выявлено не было. S.Jackson et al. (1995) с помощью иммуногистохимической окраски препаратов (выявляющей антиген фактора VIII свертывающей системы крови и CD34) продемонстрировали отсутствие эндотелиальной выстилки в ткани, полученной из области воротниковой зоны у плода с трисомией 18, имевшего увеличение толщины воротникового пространства.
Кроме того, по-прежнему не имеется достаточных научных данных для объяснения причин спонтанного исчезновения увеличения воротникового пространства (независимо от наличия или отсутствия аномалий кариотипа), которое обычно происходит приблизительно через 4 нед после его выявления. К вероятным причинам формирования феномена воротникового пространства в первом триместре беременности относятся:
1) наличие сердечной патологии;
2) функционирование возможного транзиторного защитного декомпрессионного механизма, предохраняющего развивающуюся центральную нервную систему плода;
3) наличие коллагенопатий.
Ниже каждый из них будет рассмотрен более подробно.
Пороки сердца и увеличение воротникового пространства
J.A. Hyett et al. (1995) выполнили патоморфологическое исследование 36 плодов с трисомией 21. Во всех случаях диагноз был установлен путем биопсии ворсин хориона в конце первого триместра беременности после выявления увеличения толщины ВП до 3 мм или более при ультразвуковом обследовании. Перимембранозные межжелудочковые дефекты и атриовентрикулярные септальные дефекты были обнаружены в 20 (55,5%) из 36 наблюдений. Дефекты перегородок наблюдались у 1 из 11 плодов при толщине ВП равной 3 мм и у 19 из 25 при ее увеличении свыше 4 мм. Полученные данные подтверждают, что частота этой патологии значительно выше у плодов с трисомией 21 и увеличением воротникового пространства, чем у новорожденных с такой же аномалией кариотипа.
Кроме того, частота встречаемости дефектов перегородок сердца возрастает с увеличением толщины воротникового пространства. J.A. Hyett и соавт. также выявили взаимосвязь между их наличием у 19 плодов, имеющих трисомию 18, и увеличением воротникового пространства в сроки 11-14 нед беременности. Во всех случаях аномалия кариотипа была подтверждена с помощью биопсии ворсин хориона. Во всех 19 наблюдениях были диагностированы пороки сердца. Дефекты перегородок и сердечных клапанов наблюдалось наиболее часто, каждые из которых были выявлены в 16 (84%) случаях, в отличие от плодов из контрольной группы (50 наблюдений), у которых не обнаруживались отклонений развития сердца и главных сосудов.
Дефекты перегородок сердца обнаруживались в 16 наблюдениях. Возможность провести оценку всех размеров главных сосудов имелась в 24 случаях. Морфометрический анализ выявил сужение диаметра перешейка аорты в сочетании с расширением диаметра аортального клапана и восходящей дуги аорты у плодов с трисомией 21 по сравнению с эмбрионами, имеющими нормальный кариотип. Кроме того, было обнаружено достоверное повышение соотношения между размером дистального отдела артериального протока и размером перешейка аорты. Степень сужения перешейка аорты была тем выраженнее, чем больше была толщина воротникового пространства.