Вульвовагинит что это лечение
Что такое вульвовагинит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Долго-Сабурова Ю. В., гинеколога со стажем в 27 лет.
Определение болезни. Причины заболевания
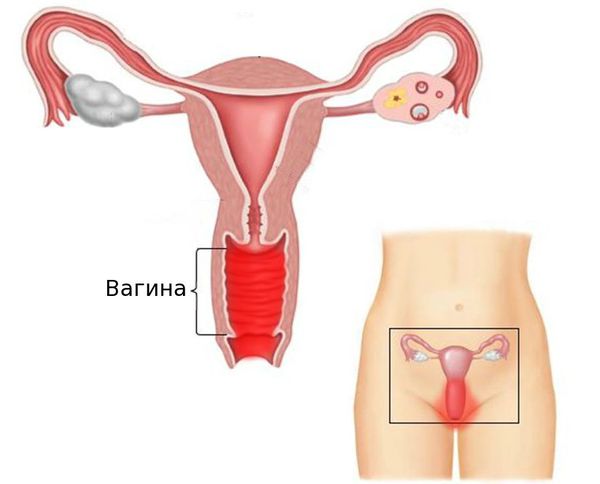
Вульвовагинит (от лат. vulva — наружные половые органы и vagina — влагалище) — воспалительное заболевание слизистой оболочки наружных половых органов и влагалища. Это одна из самых частых акушерско-гинекологических патологий. В ряде случаев возникают изолированные поражения только слизистой оболочки наружных половых органов (вульвит) или влагалища (вагинит).
Причиной воспаления могут быть любые агрессивные факторы, которые способствуют повреждению эпителия слизистой оболочки:
Также можно выделить ряд факторов, которые способствуют нарушению внутренней среды организма, гормонального баланса и равновесия во взаимодействии иммунной системы и микробиоты человека. К ним относят:
На возникновение вульвовагинита оказывают влияние психосоматические нарушения и сексуальная неудовлетворённость. Частая смена половых партнёров достоверно увеличивает риск заболеваемости.
Также имеет значение и способ контрацепции: при использовании внутриматочных и химическых контрацептивов частота вульвовагинитов возрастает.
Ещё одним немаловажным фактором возникновения воспалительных заболеваний вульвы и влагалища является гигиеническая агрессия:
Также отрицательно влияет ношение тесной, многослойной одежды, синтетического нижнего белья, окрашенного дешёвыми красителями. [6] [7]
Симптомы вульвовагинита
Причины вульвовагинита многообразны, чего нельзя сказать о симптомах.
Клинические проявления нескольких случаев вульвовагинита, вызванных разными причинами, могут быть очень похожи. Они представляют собой пять признаков воспаления:
На практике женщины с вульвовагинитом обычно предъявляют жалобы на зуд, жжение, отёчность, покраснение, болезненность наружных половых органов.
Нарушение функции выражается в том, что болезненными или невозможными будут любые попытки пенетрации — половой контакт, осмотр врача, даже введение лекарств. Также повреждённые слизистые оболочки могут трескаться, на них могут появляться эрозии и язвочки.
Моча, попадающая на воспалённую слизистую оболочку вульварного кольца, может вызывать болезненные ощущения. [1] [9] [10]
Выделения из влагалища
Очень часто в первом ряду жалоб при вульвовагинитах упоминают влагалищные выделения. В среднем в 70% случаев визиты к гинекологам связаны с жалобами на выделения из половых путей. Но всегда ли вагинальные выделения являются признаком воспаления? Нет, далеко не всегда.
В норме слизистые оболочки влагалища и шейки матки половозрелой женщины могут продуцировать от 15 до 70 мл жидкости. Количество вагинально-цервикального секрета зависит от анатомических особенностей и гормонального фона женщины, её возраста, фазы цикла, характера питания, интенсивности физической нагрузки, сексуальной активности, метода контрацепции и многих других причин. Например, многие женщины замечают, что после окончания очередной менструации выделений совсем немного, а вот в середине цикла и ближе к менструации количество выделений может быть значительным.
Выделения в середине цикла, как правило, прозрачные, или чуть белесоватые, или желтоватые, густые, тягучие. Это – слизь из шейки матки, выработка которой сопровождает процесс овуляции. Иногда в этих выделениях можно заметить прожилки крови или даже наблюдать небольшие кровотечения. Это нормально. В этот период наиболее вероятно зачатие.
В последнюю неделю перед менструацией можно заметить бело-желтовато-сероватые густые выделения, похожие на мазь или хлопья (иногда возникают «творожистые» выделения). В таком случае многие женщины пугаются, подозревая, что у них возникла «молочница». Хотелось бы предостеречь от поспешных выводов. Нередко такие выделения возникают в связи с активным слущиванием (отслаиванием) поверхностных слоёв эпителия слизистой оболочки влагалища. Это происходит под воздействием определённого уровня эстрогена и прогестерона, характерных для секреторной (второй) фазы менструального цикла. Именно в этот момент необходимо «прислушаться» к своему организму, вспомнив про пять признаков воспаления: если вы ощущаете зуд, боль, жжение, припухлость, болезненность при половом контакте (т.е. любой дискомфорт), то вероятность того, что у вас вульвовагинит очень высока. В этом случае необходим осмотр гинеколога. Если же никаких симптомов воспаления нет, а есть только выделения, то с визитом к гинекологу можно и повременить, особенно в том случае, когда Вы были у врача пару месяцев назад.
Если возникли сомнения по поводу своего состояния, можно воспользоваться тестами для определения рН влагалища. Нормальные показатели рН 4,0-4,5 в сочетании с отсутствием дискомфортных ощущений говорят о том, что беспокоиться не о чем. [11] Понаблюдайте за собой, отметьте в календаре дни, когда у вас появляются и исчезают эти выделения. Это поможет лучше узнать своё тело.
Если появился дискомфорт (а выделений может, кстати, и не быть), то визит к врачу лучше не откладывать. Пока будете ожидать приёма, попытайтесь вспомнить, не было ли каких-нибудь событий, которые могли спровоцировать воспаление — половой контакт, использование нового гигиенического средства или белья, приём антибиотиков в ближайшие 2-3 месяца.
Патогенез вульвовагинита
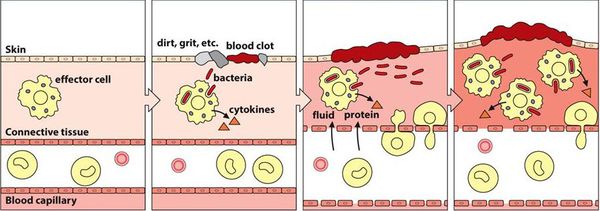
Патогенез вульвовагинита основан на формировании локального воспаления в результате повреждения слизистой оболочки и гибели клеток эпителия.
Воспалительная реакция — основа врождённой иммунологической защиты. Из повреждённых клеток в межклеточное пространство попадают различные ферменты и биологически активные вещества, которые способствуют усилению кровотока, расширению капилляров и увеличению их проницаемости. Из сосудов в очаг воспаления проникает жидкость. Таким образом, в месте повреждения возникает отёк, покраснение и повышение температуры.
Кроме жидкости из сосудов приходят лейкоциты, которые активируются за счёт тех же ферментов и биологически активных веществ. Они начинают выделять медиаторы воспаления и провоспалительные цитокины, которые действуют на сосуды и клетки иммунной системы и ещё больше усиливают воспаление.
Многие биологически активные вещества могут раздражать и повреждать нервные окончания и рецепторы, что вызывает различную гамму ощущений — от лёгкого жжения и покалывания до зуда и, наконец, сильной боли.
В самом начале статьи был приведён длинный список факторов, способствующих повреждению. Основной причиной повреждения являются различные инфекции. Но даже если изначально повреждение было неинфекционным (например, слизистая оболочка была подвергнута воздействию механического или химического фактора), микроорганизмы быстро активизируются и вызывают гораздо более бурное течение воспалительного процесса. Лейкоциты начинают фагоцитировать (пожирать) микроорганизмы, в результате чего активируется и привлекается ещё больше лейкоцитов. Далее всё будет зависеть от того, какая из противоборствующих сторон будет сильнее — повреждающие факторы или защитные.
Следует отметить, что особенности реакции воспаления очень индивидуальны и во многом генетически обусловлены. [8]
Классификация и стадии развития вульвовагинита
По причинному фактору вульвовагиниты подразделяют на две основные группы: первично-инфекционные и первично-неинфекционные.
Вульвовагинит лечение и симптомы
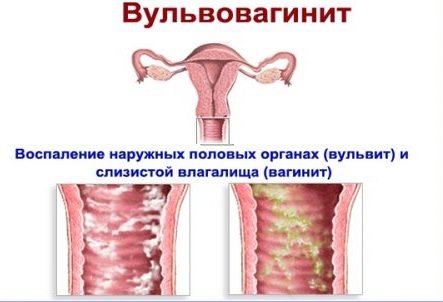
Вульвовагинит может стать рецидивирующим и хроническим, без должного внимания данную проблему оставлять нельзя ввиду риска возникновения серьезных осложнений – угрозы развития внематочной беременности, привычного невынашивания, трубного бесплодия и т.п. Поэтому если вы заметили у себя симптомы вульвовагинита, обязательно обратитесь к гинекологу. Вы можете получить консультацию специалиста в сети клиник «Доктор рядом» в Москве по цене 1 550 рублей.
Классификация вульвовагинитов, причины возникновения
По типу течения выделяется хронический, острый (менее одного месяца) и подострый вульвовагинит (длящийся менее трех месяцев). По характеру течения можно отметить персистирующий (упорно протекающий) и рецидивирующий вульвовагинит, для которого характерны частые периоды обострений и этапы ремиссии.
Причины вульвовагинита могут быть различны, поэтому выделяется несколько форм этого заболевания.
На слизистой влагалища у женщины находится большое количество различных микроорганизмов, оказывающихся там, как правило, в результате интимной близости. Обычно они не приводят к развитию заболеваний, кроме того, влагалище имеет свойство самоочищения. Для возникновения бактериального вульвовагинита необходим ряд факторов:
патогенные свойства микроорганизмов, попавших во влагалище. В большинстве случаев появление заболевания могут спровоцировать кишечная палочка, стрептококки, стафилококки;
нарушения в работе иммунной системы. В данной ситуации вульвовагинальный воспалительный процесс может возникнуть даже в результате жизнедеятельности «безвредных» бактерий;
сопутствующие патологии органов мочеполовой системы, такие как воспаление мочевого пузыря (цистит), воспаление мочеиспускательного канала (уретрит);
несоблюдение норм личной гигиены.
Такую форму заболевания может вызвать механическое раздражение половых губ, клитора, влагалища. Виной тому становятся:
частые занятия мастурбацией;
введение инородных тел во влагалище;
излишне активная сексуальная жизнь;
ношение слишком узкого, давящего, трущего нижнего белья, вызывающего дискомфортные ощущения;
несоблюдение норм личной гигиены.
Вульвовагинит при ослабленном иммунитете
При нарушениях в работе иммунной системы образование воспалительного процесса является частым явлением. Также нередко возникновение кандидоза, в числе проявлений которого отмечается кандидозный вульвовагинит. Причинами ослабления иммунитета становятся:
частые либо серьезные инфекционные заболевания;
синдром приобретенного иммунодефицита при ВИЧ-инфекции;
несбалансированное питание, скудный рацион, возникновение гиповитаминоза;
частые стрессы, регулярное физическое перенапряжение, несоблюдение режима труда и отдыха, недостаточное количество часов сна.
В данном случае воспалительный процесс вульвы и слизистой оболочки влагалища образуется вследствие возникновения ряда аллергических реакций:
появление аллергии на свечи, кремы, мази, гели, применяемые при лечении различных гинекологических болезней;
возникновение аллергической реакции на грибки рода Candida. Эти микроорганизмы можно назвать реактогенными, вследствие чего к кандидозному вульвовагиниту нередко присоединяется аллергический;
появление аллергии на различные предметы, с которыми могут контактировать женские наружные половые органы – средства для осуществления интимной гигиены, материалы нижнего и постельного белья, косметические средства.
Развитие данной формы заболевания провоцируют специфические инфекционные болезни, в числе которых:
гонорея. У женщин взрослого возраста заражение происходит в результате полового контакта. У девочек инфицирование наиболее часто возникает в возрасте от трех до семи лет вследствие повышенной уязвимости влагалища к влиянию различных инфекций;
сифилис. После того как произошло заражение, в районе наружных половых органов образуется первичный очаг заболевания – сифилитический шанкр;
трихомониаз. Чаще всего возникает у женщин и девочек подросткового возраста, которые активно ведут половую жизнь. Встречаются случаи семейного характера заболевания, когда им страдают родители, инфицирование может осуществляться бытовым путем. Также отмечаются случаи заражения новорожденных в процессе родовой деятельности;
кандидоз. Грибок рода Candida зачастую поражает наружные половые органы и влагалище вследствие ослабления иммунитета, возникновения гиповитаминоза, осуществления терапии антибактериальными средствами, наличия болезней эндокринной системы;
наличие вирусов – аденовирусов, вируса папилломы человека, герпесвирусов, вирусов парагриппа, гриппа;
дифтерия. Как правило, поражение наружных половых органов происходит после возникновения дифтерии зева.
Вульвовагинит на фоне сахарного диабета или диабетический вульвовагинит
Если у пациентки, страдающей сахарным диабетом, длительное время не проводится эффективная корректирующая терапия, в течение определенного времени возникает ряд осложнений, в числе которых поражение мелких кровеносных сосудов. Нарушение кровотока в сосудах женской репродуктивной системы провоцирует развитие воспалительного процесса вульвы и слизистой оболочки влагалища. Впоследствии к нарушению кровотока может добавиться инфекция. Следует отметить, что вульвовагинит на фоне сахарного диабета тяжело поддается терапии.
Вульвовагинит при некорректном использовании антибиотических средств
Если антибиотики были назначены и принимались неверно, происходит уничтожение нормальной микрофлоры влагалища, вследствие чего велик риск образования воспалительного процесса. Частым побочным эффектом проведения лечения антибиотиками становится развитие кандидозного вульвовагинита.
Вульвовагинит на фоне гельминтозов
При глистных заболеваниях, вызываемых гельминтами, паразитические черви зачастую выползают за пределы кишки и оказываются на кожном покрове с целью откладывания яиц. Также они могут проникнуть во влагалище, что спровоцирует появление воспалительного процесса.
В целом же можно отметить, что классификация вульвовагинитов является довольно условной. При диагностике во влагалище зачастую обнаруживается несколько различных видов микроорганизмов. И если изначально заболевание развивалось вследствие наличия причин неинфекционного характера, с течением времени в любом случае возможно присоединение инфекции.
Факторы, провоцирующие появление вульвовагинита
Выделяется ряд факторов, способствующих развитию воспалительного процесса вульвы и влагалища и не являющихся при этом прямыми причинами возникновения заболевания. К ним относятся:
плохое соблюдение норм интимной гигиены, редкая смена нижнего белья, соприкосновение с грязными ободками унитазов (например, в общественных местах);
беспорядочные половые контакты;
появление опрелостей в складках в районе наружных половых органов вследствие ожирения;
различные травмы, болячки, ссадины, а также раздражение на коже и слизистой оболочке влагалища в результате использования неподходящих средств личной гигиены;
кожные болезни – такие как псориаз, экзема;
опущение и выпадение влагалища, матки;
наличие геморроя, анальных трещин, болезней прямой кишки;
наличие абсцессов, фурункулов, карбункулов, флегмон и прочих очагов гнойного воспалительного процесса в районе половых органов;
использование гормональных методов контрацепции, содержащих большое количество эстрогенов;
применение медикаментозных средств для лечения злокачественных новообразований (цитостатиков);
проведение лучевой терапии вследствие онкологических болезней;
прием медикаментозных средств, в основе создания которых лежат гормоны коры надпочечников (глюкокортикоидов);
дисфункциональное расстройство яичников;
ослабление иммунитета, связанное с серьезными травмами, хирургическими вмешательствами, новообразованиями, инфекционными заболеваниями.
Если женщина отмечает присутствие в своей жизни хотя бы одного из вышеперечисленных факторов, риск развития вульвовагинита у нее возрастает.
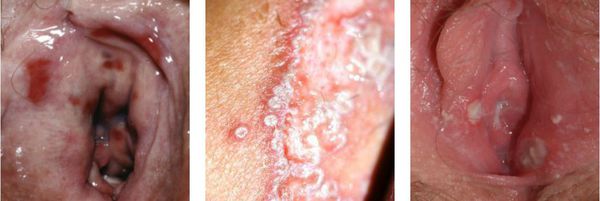
Факторы, вызывающие вульвовагинит, многообразны, но при этом общие клинические проявления данного заболевания схожи. Острый вульвовагинит характеризуется ярко выраженными признаками местного воспалительного процесса. В числе жалоб пациенток – болевые ощущения, зуд, чувство жжения, усиливающиеся во время мочеиспускания, интимной близости, ходьбы. При осмотре в клинике врач выявляет отек половых губ, гиперемию вульвы, покраснение на бедрах, промежности. При вульвовагинитах в тяжелых формах могут появляться эрозии в районе наружных половых органов. Вульвовагинит у детей, помимо зуда, проявляется невротическими симптомами, нарушениями сна. Для острой формы заболевания характерно появление обильных либо наоборот скудных бели с творожистой, водянистой, кровянистой, гнойной структурой, зачастую имеющих неприятный запах.
Когда процесс становится хроническим, в числе основных клинических проявлений отмечаются выделения из половых органов патологического характера и зуд в районе вульвы, наблюдающийся на постоянной основе. В результате переохлаждения организма, изменения рациона (чрезмерного употребления кондитерских изделий, острых, пряных продуктов) возникают обострения. Как правило, при восходящем распространении инфекции происходит развитие оофорита, сальпингита, эндометрита.
Вульвовагинит при беременности несет серьезную опасность – он может спровоцировать самопроизвольный выкидыш, хориоамнионита, послеродовой эндометрит, развитие инфекции у новорожденных.
Этиологическая форма воспалительного процесса вульвы и влагалища выявляется и уточняется посредством применения средств комплексной инструментальной и лабораторной диагностики. На приеме у гинеколога обязательно проводятся осмотр на кресле и взятие мазков на анализ. В соответствии с показаниями могут быть назначены кольпоскопия и вагиноскопия (пациенткам детского возраста), цервикоскопия. Лабораторная диагностика осуществляется путем микроскопического исследования мазков и бактериологического посева материала, взятого из половых путей пациентки. О воспалительном характере патологического процесса свидетельствуют повышение уровня лейкоцитов, присутствие микроорганизмов. Наличие специфической флоры выявляется путем проведения анализа методом ПЦР. В обязательном порядке назначается общий анализ мочи, девочкам соскоб на энтеробиоз. Дифференциальная диагностика осуществляется между неспецифическими и специфическими вульвовагинитами. Также, чтобы исключить воспалительный процесс в матке и придатках, делается ультразвуковое исследование органов малого таза. В случае рецидивирующего вульвовагинита уточнить этиологию могут помочь узкие специалисты – аллерголог, уролог, эндокринолог, фтизиатр, венеролог.

Во время терапии этиотропными средствами используются антибиотики в форме вагинальных свечей, таблеток, кремов, а также системные препараты. Их врач назначает на основании данных о выделенной флоре влагалища. Также могут применяться поликомпонентные средства, обладающие местными антибактериальными, антимикотическими, антипротозойными свойствами. При вульвовагинитах, которые вызваны результатом жизнедеятельности грибков рода Candida, назначаются антигрибковые препараты – Клотримазол, Натамицин, Флуконазол и т.п. Когда курс противомикробной терапии завершается, микрофлора влагалища восстанавливается посредством введения и перорального приема препаратов с пробиотиками. В течение всего периода, пока длится лечение, необходимо соблюдать половой покой. Если воспалительный процесс протекает в острой форме с ярко выраженной симптоматикой, врач может назначить пациентке постельный режим.
В первую очередь необходимо тщательно соблюдать интимную гигиену, особенно в жаркое время года, ежедневно производить смену нижнего белья, которое должно быть изготовлено из хлопчатобумажной ткани. В синтетическом белье кожа «не дышит», образуется большое количество пота, происходит увеличение числа патогенных микроорганизмов.
Рекомендуется иметь половые контакты с одним постоянным партнером. Беспорядочная половая жизнь увеличивает риск возникновения вульвовагинита, особенно спровоцированного инфекциями, передающимися половым путем. При использовании любрикантов во время интимной близости рекомендуется выбирать водорастворимые смазки.
Также следует придерживаться принципов здорового питания для поддержания нормального веса тела – включить в рацион большое количество овощей и фруктов, кисломолочных продуктов, злаков. Не злоупотреблять кондитерскими изделиями, острой, жареной, жирной, соленой пищей.
Все медикаментозные средства и особенно антибиотики необходимо принимать только в соответствии с назначениями специалиста. При наличии предрасположенности к возникновению кандидоза требуется заранее сообщать об этом врачу.
Не следует часто делать спринцевания, так как это вымывает полезную микрофлору из влагалища, и пренебрегать регулярными профилактическими гинекологическими осмотрами.
Процедуры
Консультации и диагностика
Терапевтическая гинекология
Гинекологические манипуляции
Точную стоимость услуг сети клиник «Доктор рядом» можно узнать по телефону +7(495) 308-03-88 или в регистратуре.
Новые подходы диагностики и лечения вульвовагинита у женщин
В.Н.КУЗЬМИН. Д.М.Н, профессор, МГМСУ, Москва
Кандидозный вульвовагинит является наиболее распространенным инфекционным поражением слизистой вульвы и влагалища. За последние годы распространенность данного заболевания неуклонно растет, а его удельный вес в структуре инфекционных поражений вульвы и влагалища составляет 30—45%.
Ключевые слова: инфекция, вульвовагинит, кандидоз, антимикотики, иммуномодуляторы
В настоящее время среди всех инфекций влагалища кандидозный вульвовагинит занимает второе место и является одной из наиболее распространенных причин обращения женщин за медицинской помощью. Например, в США ежегодно регистрируется 13 млн случаев этого заболевания. Распространенность этой инфекции во время беременности достигает 40—46%, являясь одной из причин развития осложнений беременности. Часто кандидозный вульвовагинит диагностируют у женщин с различными эндокринными нарушениями.
Значительное увеличение случаев заболевания кандидозным вульвовагинитом обусловлено действием предрасполагающих факторов. Например, при назначении антибиотиков широкого спектра действия необходимо учитывать, что они подавляют не только патогенные бактерии, но и находящиеся во влагалище лактобациллы, которые, подавляя прикрепление Candida к клеткам эпителия и их размножение, являются физиологическими антагонистами дрожжеподобных грибов. В результате сдвига рН влагалищного содержимого в щелочную среду нарушается процесс самоочищения влагалища. Candida также способны использовать антибиотики в качестве источников питания. Таким образом, для активного размножения Candida в половых органах женщины создаются благоприятные условия.
У 40—46% женщин первый эпизод кандидозного вульвовагинита отмечается во время беременности. Такие высокие показатели обусловлены изменениями гормонального баланса во время беременности, причем наибольшая степень колонизации отмечается в последнем триместре и у первородящих.
Вирулентность С. albicans увеличивается в условиях повышенной влажности (потливости). Поэтому ношение тесного синтетического нижнего белья, плотно облегающего тело, создающего микроклимат с повышенной влажностью и температурой, приводящего к мацерации рогового слоя кожи, способствует возникновению термостатных условий для развития местной микрофлоры, в том числе и кишечной, где среди грибов С. albicans составляет свыше 95%. Триггером развития реакции гиперчувствительности и предрасполагающим фактором к колонизации Candida является подмывание душем под напором, использование спреев, применение прокладок.
Патогенез кандидозного вульвовагинита сложен и пока изучен недостаточно. Учитывая тот факт, что выделенные у больных кандидозным вульвовагинитом и у носителей штаммы С. albicans существенно не различаются по ряду биохимических характеристик, можно сделать вывод о ведущей роли состояния макроорганизма в развитии кандидозного вульвовагинита, а не свойств возбудителя. Триггером развития заболевания является снижение резистентности организма хозяина, а не изменение свойств грибов.
В развитии кандидозной инфекции различают следующие этапы: адгезия грибов к поверхности слизистой оболочки; колонизация грибами слизистой оболочки; инвазия в эпителий, преодоление эпителиального барьера слизистой оболочки, попадание в соединительную ткань собственной пластинки, преодоление тканевых и клеточных защитных механизмов; проникновение в сосуды и гематогенная диссеминация с поражением различных органов и систем.
Различают три клинические формы кандидозного вульвовагинита: кандидоносительство; острая форма кандидозного вульвовагинита и хронический (рецидивирующий) кандидозный вульвовагинит.
Для хронического кандидозного вульвовагинита характерна длительность заболевания более 2 месяцев. На коже и слизистых оболочках вульвы и влагалища преобладают вторичные элементы в виде инфильтрации, лихенизации и атрофичности тканей.
Даже при получении отрицательных результатов культурального исследования после завершения курса лечения эрадикация микроорганизма может быть неполной. Это может привести к возникновению рецидивов, причем этиологическую роль в их развитии обычно играет тот же штамм. Если в течение 12 месяцев имеют место четыре или более обострения заболевания, ставят диагноз рецидивирующий кандидозный вульвовагинит.
Клинические проявления кандидоза зависят от характера предшествующих заболеваний, стадии патологического процесса, сопутствующей микробной флоры. Для генитального кандидоза характерны следующие клинические симптомы: обильные или умеренные творожистые выделения из влагалища, зуд и жжение в области наружных половых органов, усиление зуда во второй половине дня, во время сна, после водных процедур, полового акта, длительной ходьбы, во время менструации.
Диагностику кандидозного вульвовагинита необходимо проводить в комплексе. Диагностическая ценность микробиологических методов исследования (микроскопии мазков вагинального отделяемого и культурального метода исследования) достигает 95%, поэтому им, наряду с клиническими симптомами, принадлежит ведущая роль в диагностике данного заболевания.
Одним из наиболее доступных и простых методов диагностики является микроскопическое исследование, которое проводят в нативных и окрашенных по Граму препаратах.
Культуральный метод позволяет определить количество, родовую и видовую принадлежность грибов, их чувствительность к антифунгальным препаратам, выявить характер и степень микробной обсемененности другими условно-патогенными бактериями.
В минимально короткие сроки с довольно высокой точностью выявить штаммы гриба при помощи готовых тест-систем с благоприятными средами для роста грибов позволяют методы экспресс-диагностики, которые применяют в последние годы. Использование экспресс-диагностики является перспективным, так как не занимает много времени и отличается простотой в использовании. Единственный недостаток заключается в том, что результаты тестов не позволяют судить о наличии сопутствующей флоры.
Определение титров антител к грибам рода Candida в сыворотке крови возможно при тяжелых, рецидивирующих формах кандидозного вульвовагинита, сопровождающихся нарушениями в иммунной системе. Но из-за высокой частоты ложноотрицательных и ложноположительных результатов этот метод исследования практически не применяется.
Кольпоскопический метод диагностики не является специфическим, так как он выявляет изменения эпителия, характерные для воспалительного процесса, но не позволяет определить этиологию заболевания.
В зависимости от концентрации дрожжеподобных грибов рода Candida и характера сопутствующей микрофлоры, выделяют три формы Candida-инфекции влагалища: бессимптомное носительство; истинный кандидоз (высокая концентрация грибов сочетается с высокой концентрацией лактобацилл); сочетанная форма бактериального вагиноза с кандидозным вульвовагинитом (грибы вегетируют при подавляющем преобладании облигатных анаэробов). Данная нозологическая дифференциация целесообразна с точки зрения выбора рациональной этиотропной терапии.
Проблема лечения кандидозного вульвовагинита остается очень актуальной, несмотря на развитие фармакологической индустрии и огромный выбор антимикотических препаратов. Учитывая высокую частоту заболевания, длительное течение, а также частое рецидивирование процесса, можно предположить, что это обусловлено необоснованным подходом к диагностике и лечению данного заболевания. В связи с этим, важной задачей для исключения возможных рецидивов является необходимость разработки новых схем терапии кандидозного вульвовагинита с привлечением уже известных антимикотических препаратов, обладающих адекватным спектром действия, с одновременным воздействием непосредственно на возбудитель и на все возможные системные резервуары дрожжеподобных грибов.
Терапия кандидозного вульвовагинита зависит от клинической формы заболевания. Эрадикация возбудителя является основной целью лечения кандидозного вульвовагинита.
В настоящее время, в соответствии с классификацией Л.С.Страчунского (1994), для лечения кандидозного вульвовагинита применяют следующие основные противогрибковые препараты: полиенового ряда (натамицин, нистатин, леворин, амфотерицин В); имидазолового ряда (кетоконазол, омоконазол, клотримазол, миконазол, бифоназол); триазолового ряда (флуконазол, итраконазол) и пр. (гризеофульвин, флуцитозин, нитрофунгин, декамин, препараты йода).
Протоколом CDC официально рекомендовано при лечении неосложненного кандидозного вульвовагинита в качестве локальной терапии использовать:
Обычно диагноз кандидозного вульвовагинита устанавливают достаточно легко, и большинство пациенток излечиваются благодаря местному применению противогрибковых препаратов. Но в связи с тем, что традиционное интравагинальное лечение нередко оказывается нерегулярным и оказывает такие побочные действия, как раздражение и чувство жжения во влагалище, учащенное мочеиспускание, отмечается плохая приверженность к лечению.
Женщины часто прекращают лечение сразу после исчезновения симптомов заболевания, тогда как эрадикации возбудителя не происходит. Однако необходимо учитывать, что показатели кандидной колонизации кишечника в период развития клинических проявлений кандидозного вульвовагинита оказываются достоверно выше. Для эрадикации кишечного резервуара могут быть использованы неабсорбируемые пероральные антимикотики.
При лечении осложненных форм кандидозного вульвовагинита общей рекомендацией является удлинение терапевтической схемы (при использовании местных форм продолжительность лечения возрастает вдвое, что снижает комплаенс лечения, при использовании препаратов для системного воздействия рекомендуется повторный прием той же дозы через неделю при однократном назначении и т. д.).
Для уменьшения вероятности развития рецидивов врач должен всегда применять системный подход к диагностике и лечению заболевания с воздействием одновременно не только на возбудитель, но и на все возможные резервуары дрожжеподобных грибов.
В связи с тем, что беременность является основным предрасполагающим фактором развития кандидозного вульвовагинита, особую проблему представляет его лечение при этом состоянии. Главным требованием является безопасность лечения, поэтому предпочтение следует отдавать местной терапии. По данным различных авторов, при беременности не установлена необходимость в более продолжительных курсах лечения.
Из всего арсенала антимикотиков, существующих на сегодняшний день, для лечения кандидозного вульвовагинита широко используются препараты, относящиеся к новому классу триазольных соединений и содержащие в своем составе флуконазол.
Флуконазол (дифлюкан) в дозе 150 мг высокоактивен в отношении Candida albicans и лишь около 3—5% штаммов Candida albicans резистентны к препарату или имеют промежуточную чувствительность. Candida krusei и отдельные штаммы Candida glabrala резистентны к флуконазолу.
После двукратного применения флуконазола (одна доза 150 мг 1 раз в неделю, в течение 2 недель) эффективность лечения кандидозного вульвовагинита увеличивается примерно на 10—12% по сравнению с однократным приемом. Однако при осложненных формах кандидоза флуконазол следует назначать по 150 мг через 72 ч трехкратно. При рецидиве вагинального кандидоза рекомендуется прием капсул по 150 мг через 72 ч. При рецидивирующем кандидозе дифлюкан также применяют с профилактической целью по 150 мг в неделю или в месяц, в зависимости от частоты рецидивов. Капсулы дифлюкана назначают для профилактики кандидоза при проведении длительной антибиотикотерапии по 150 мг в неделю до окончания курса антибактериальной терапии.
Препарат хорошо переносится. В связи с тем, что возможный риск для плода превышает показания, нецелесообразно применение флуконазола у беременных и кормящих женщин для лечения кандидозного вульвовагинита.
Таким образом, на современном этапе схемы лечения кандидозного вульвовагинита должны быть комплексными и учитывать тяжесть клинического течения, а также наличие сопутствующей инфекции. Это позволяет снизить частоту и рецидивы развития данного заболевания и повысить уровень здоровья женщин в популяции.